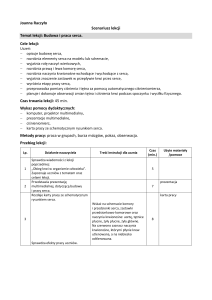
FUNKCJONOWANIE OSÓB Z OBJAWAMI CHOROBOWYMI ZE STRONY UKŁADU
KRĄŻENIA I ODDYCHANIA ORAZ POSTĘPOWANIE OPIEKUŃCZE.
Serce i krążenie
Serce jest „wydrążonym” wewnątrz mięśniem, który funkcjonuje w charakterze motoru
wprawiającego w ruch krążenie ustrojowe. W czasie spoczynku serce przepompowuje 4 litry
krwi na minutę. Podczas wysiłku fizycznego przepływ krwi może się zwiększyć nawet
sześciokrotnie, to jest do 24 litrów na minutę. Krew płynie w ustroju przez zamknięty układ
naczyń złożonych z tętnic (arteriae), żył (venae) i naczyń włosowatych zwanych również
włośniczkami (vasa capillaria).
Tętnice prowadzą krew z serca na obwód całego ustroju. Mają mocną warstwę
mięśniową. Ich ściany są szczególnie elastyczne.
Żyły odprowadzają krew z obwodu z powrotem do serca. W porównaniu z tętnicami ich
ściany są o wiele cieńsze. Żyły są wyposażone w zastawki, co ułatwia transportowanie
krwi.
Włośniczki są najcieńszymi odgałęzieniami krwionośnego drzewa naczyniowego.
Stanowią one pomost pomiędzy układem tętniczym i żylnym, ich nazwa pochodzi od
niezwykle delikatnej budowy tych naczyń porównywalnych do grubości włosa.
Krążenie duże
Poprzez krążenie duże krew przedostaje się do całego organizmu. Z tego względu nazywane jest
właśnie krążeniem dużym. Jego zadanie to:
- przenoszenie z krwią substancji odżywczych oraz tlenu do komórek w całym ciele
- odbieranie przez krążącą krew od komórek produktów resztkowych przemiany materii i
dwutlenku węgla (CO2)
W krążeniu dużym krew przepływa:
- przez tętnice: bogata w tlen i substancje odżywcze, wypchnięta z serca
- przez żyły: z zawartością produktów resztkowych i dwutlenku węgla z powrotem do
serca.
Z lewej komory serca krew wypływa poprzez tętnice główną (aortę). Jej odgałęzieniami dociera
do wszystkich narządów i części ciała, jak np. mięsień sercowy, głowa, nerki, jelita, kończyny
górne i dolne.
Tętnice rozgałęziają się na większą liczbę drobniejszych tętniczek, te zaś z kolei tworzą w końcu
delikatną, gęstą sieć najdrobniejszych naczyń włosowatych dochodzących do samych komórek.
Tutaj odbywa się wymiana substancji odżywczych na resztkowe. Krew ma na tym etapie
najściślejszy kontakt z tkanką oddając jej substancje odżywcze i tlen (oddychanie tkankowe lub
oddychanie wewnętrzne) i odbierają resztki przemiany oraz dwutlenku węgla.
W kolejnym etapie krew przepływa przez coraz to grubsze żyły doprowadzające ją w końcu do
prawego przedsionka serca.
Krążenie płucne
Prawa komora serca tłoczy krew poprzez tętnicę płucną do płuc. W płucach krew płynie coraz to
węższymi naczyniami, aby osiągnąć wreszcie sieć naczyń włosowatych. Włośniczki obejmują
gęstą siateczką pęcherzyki płucne, umożliwiając przenikanie do krwi tlenu ze świeżo
wdychanego powietrza. Tutaj też krew oddaje dwutlenek węgla i płynąc dalej siecią naczyć o
coraz to większym przekroju trafia w końcu do lewego przedsionka serca.
Krew krąży przez całe ciało i przez płuca w zamkniętym układzie naczyć. Dostarcza wszystkim
komórkom substancji odżywczych oraz tlenu, odbierając równocześnie dwutlenek węgla i
produkty resztkowe przemiany materii.
(A. Vogel, G. Wodrashke – „Pielęgnowanie chorego w domu“)
Układ krążenia (sercowo-naczyniowy) u ludzi starszych
Anatomicznie serce ulega tylko niewielkim zmianom w procesie starzenia się. Zmiany wyrażają
się nasileniem ciemnej pigmentacji i nieznacznym zgrubieniem zastawek. Niemniej faza skurczu
cyklu pracy serca wydłuża się ,a pojemność wyrzutowa zmniejsza się o 40% pomiędzy 25 a 65
rokiem życia (co oznacza większy wydatek energetyczny przy uzyskiwaniu gorszego wyniku).
Naczynia krwionośne wykazują zmniejszoną elastyczność w miarę odkładania się kolagenu w ich
ścianach. Dla zrównoważenia zwiększonego w ten sposób oporu obwodowego następuje
podwyższenie ciśnienia tętniczego. Ciśnienie tętnicze u osoby w podeszłym wieku, podwyższone
wysiłkiem fizycznym lub stresem, powraca do wartości wyjściowej w dłuższym okresie niż w
młodych latach.
Układ oddechowy u ludzi starszych
W miarę starzenia się płuca tracą elastyczność i stają się coraz twardsze. Zmniejsza się liczba, ale
zwiększa się wielkość oskrzelików i pęcherzyków płucnych, co w konsekwencji prowadzi do
szkodliwego powiększenia „martwej (bezużytecznej) przestrzeni” (tj. przestrzeni, w obrębie
której nie zachodzi wymiana gazowa). Przestrzeń życiowa zmniejsza się o 25% u ludzi w
podeszłym wieku i w wieku 80 lat p02 (ciśnienie cząstkowe tlenu, miara wysycenia tlenem krwi)
zmniejsza się o 15%.
Osłabienie czynności mięśni oddechowych w skojarzeniu z upośledzeniem czynności rzęsek
mogą pomniejszać efekty odruchu kaszlowego i utrudniać odkrztuszanie.
(G. Garret – „Potrzeby zdrowotne ludzi starszych”)
Obserwowanie chorego z objawami chorobowymi ze strony układu krążenia i oddychania
oraz postępowanie
Objawy chorobowe charakterystyczne dla schorzeń układu krążenia i oddychania
omawiamy jako całość, ponieważ te dwa układy łączą się w swych funkcjach fizjologicznych,
niektóre objawy są wspólne.
Tętno - obserwowanie
Wiemy już o tym, że krew krąży w ustroju przez układ naczyń:
- tętniczych z serca na obwód
- żylnych z obwodu z powrotem do serca.
Praca serca składa się z trzech faz: skurczu, rozkurczu i przerwy.
Tętno jest wyczuwalne dlatego, ponieważ w czasie każdego skurczu serca pewna ilość krwi
zostaje wypchnięta z lewej komory serca do tętnicy głównej (aorty), która powoduje chwilowe
rozszerzenie się elastycznych ścian tętnic. Energia mięśnia sercowego przekazana fali krwi oraz
sprężystość aorty i dużych tętnic powodują, że można ową falę wyczuć podczas jej uderzenia o
ścianę naczynia.
Dokładne obserwowanie tętna jest bardzo ważne, ponieważ obrazuje ono dokładnie stan
chorego.
Wszędzie tam, gdzie tętnice przebiegają płytko pod skórą, można wyczuć kolejne fale
napływającej krwi, określić jakość tętna i obliczyć jego częstotliwość.
Takie miejsca znajdują się m.in.:
- w okolicy nadgarstka - tętnica promieniowa, po stronie kciuka,
- na szyi - tętnica szyjna, poniżej kąta żuchwy,
- na skroni - tętnica skroniowa, tuż przed uchem, przy przyczepie małżowiny usznej,
- w pachwinie – na tętnicy udowej,
- na stopie – na tętnicy grzbietowej stopy,
- pod kolanem – na tętnicy podkolanowej.
Obserwując tętno trzeba znać trzy jego cechy: szybkość, napięcie i rytm.
Szybkość tętna – to liczba uderzeń tętna na minutę.
Fizjologicznie zależy od:
-wieku,
-wysiłku fizycznego,
-stanów emocjonalnych.
W zależności od wieku przedstawia się następująco:
u noworodka
130-140 u/min
u dziecka 1 r.ż.
110-130 u/min
u dziecka 2 r.ż.
100-115 u/min
u dziecka 7 r.ż.
80- 90 u/min
u ludzi dorosłych
66- 76u/min
u ludzi starszych
około 60 do 90-95 u/min.
Wysiłek fizyczny wpływa na przyśpieszenie akcji serca, ponieważ zwiększa się
zapotrzebowanie na tlen. Zależy też od pozycji w jakiej się znajdujemy – u człowieka leżącego i
stojącego wykazuje różnicę do 10 u/min. Przy dużym wysiłku może wynosić – 200 u/min.
Stany emocjonalne, np. zdenerwowanie, uczucie radości lub gniewu przyśpieszają tętno.
Tętno zwolnione jako objaw fizjologiczny występuje podczas snu.
Czynniki patologiczne wpływające na szybkość tętna
Tętno przyśpieszone (tachycardia) występuje w:
-chorobach gorączkowych,
-chorobach przebiegających ze zwiększeniem przemiany materii (c. Graves-Basedowa),
-chorobach serca, niewydolności krążenia i nerwicach serca,
-krwotokach,
-podrażnieniu nerwów współczulnych,
-wyłączeniu wpływu nerwu błędnego (ukł. przywspółczulnego) na serce.
Przyśpieszenie może nastąpić napadowo, zaczynając się i kończąc nagle (po nadużyciu alkoholu
lub nikotyny).
Podniesienie temperatury o 10 C odpowiada przyśpieszeniu tętna o 10-20 u/min.
Tętno zwolnione (bradycardia) występuje przy:
-wzmożonym ciśnieniu śródczaszkowym,
-zatruciach pochodzenia wewnętrznego, jak mocznicy, żółtaczce,
-zatruciach pochodzenia zewnętrznego, np. grzybami, preparatami naparstnicy,
podrażnieniu nerwu błędnego.
Siła, napięcie tętna
Napięcie tętna spowodowane oporem, jaki ściana naczynia stawia uderzającej fali krwi,
względnie siłą, z jaką krew uderza na ścianę naczynia. Napięcie tętna jest więc wyrazem
ciśnienia tętniczego krwi. Bada się je siłą ucisku, jaki trzeba wywrzeć na tętnicę, aby tętno stało
się niewyczuwalne. Prawidłowe napięcie tętna określa się jako tętno dobrze napięte, przy czym
tętnica jest elastyczna. Tętno niewystarczająco napięte określa się jako słabo napięte, ledwo
wyczuwalne, nitkowate, nie wyczuwalne.
Tętno twarde, drutowate, wyczuwa się mocno pod palcami. Występuje przy miażdżycy tętnic i
przy wzmożonym ciśnieniu śródczaszkowym.
Tętno chybkie, z bardzo krótkim okresem wyczuwalności, szybko zanika pod palcami. Tętno
chybkie może być zwolnione, nie należy go mylić z tętnem przyśpieszonym.
Rytm, czyli miarowość tętna
Tętno prawidłowe. Powinno ono być miarowe, tzn. że wszystkie uderzenia mają jednakową siłę,
a przerwy pomiędzy uderzeniami są równe. Jeżeli te warunki nie są spełnione, tętno określa się
jako niemiarowe.
Niemiarowość całkowita (arrhytmia completa). Jest to zupełnie niemiarowe pojawienie się fali
tętna. Wyczuwa się uderzenia o bardzo nierównej sile i w różnych odstępach czasu. Tego rodzaju
tętno świadczy prawie zawsze o ciężkim uszkodzeniu mięśnia sercowego.
Niemiarowość oddechowa. Nie jest objawem patologicznym. Polega na okresowym
przyspieszeniu i zwalnianiu akcji serca zależnie od wdechu; przy wstrzymaniu oddechu ta
niemiarowość zanika.
Tętno wypadające (pulsus deficiens). Polega na regularnym wypadaniu jednego uderzenia tętna,
np. co 4 lub 5 skurczów serca. Jest to na ogół objaw niegroźny, występujący o zmęczeniu,
nadużyciu prawdziwej kawy, nikotyny i alkoholu.
Innomiarowość. Polega na dodatkowym skurczu serca, zanim skończy się faza rozkurczu.
Uderzenie dodatkowe może powtarzać się co kilka uderzeń, np. po każdym drugim lub trzecim
skurczu serca przyjmując wtedy nazwę pulsus bigeminus, trigeminus. Pulsus bigeminus to jeden
z pierwszych objawów przy zatruciu preparatami naparstnic.
Skurcze dodatkowe mogą też pojawić się nieregularnie i być spowodowane uszkodzeniem
mięśnia sercowego, jak i nadmierną pobudliwością u ludzi z nerwicami.
Obserwowanie ciśnienia krwi
Ciśnienie krwi
Krew krąży w układzie naczyń krwionośnych dzięki ciśnieniu wytwarzanym podczas pracy
serca.
Wysokość ciśnienia jest przede wszystkim zależna od:
- siły skurczowej serca
- ilości krążącej krwi
- oporów, jakie stawiają naczynia (elastyczność ścian naczyń).
Podczas skurczu komór ciśnienie w tętnicach jest większe i nazywa się je ciśnieniem
skurczowym albo maksymalnym. Podczas rozkurczu ciśnienie się zmniejsza i nazywa się je
ciśnieniem rozkurczowym albo minimalnym. Różnica między ciśnieniem maksymalnym a
minimalnym nosi nazwę amplitudy skurczowo-rozkurczowej.
Na tętnicy ramieniowej, gdzie mierzy się ciśnienie krwi, normalne ciśnienie skurczowe wynosi
ok. 120 mm Hg (16,0 kPa), a rozkurczowe – około 70 mm Hg (9,3 kPa). Amplituda w warunkach
fizjologicznych może wahać się od 30 do 50 mm Hg (4, 0 – 6, 7 Kpa).
Zwiększone ciśnienie krwi – hipertonia – może wystąpić przejściowo po dużych wysiłkach
fizycznych oraz w wyniku stanów emocjonalnych.
Z wiekiem ciśnienie krwi wzrasta, wbrew jednak rozpowszechnionym poglądom nie należy do
tego przywiązywać zbyt dużej wagi, bo właściwa choroba nadciśnieniowa występuje rzadko w
tym okresie życia.
Wzmożone ciśnienie występuje przy zapaleniu kłębków nerkowych, zaburzeniach
wewnątrzwydzielniczych, prawostronnej niewydolności krążenia, przy zatruciu ciążowym itp.
Podciśnienie tętnicze – hipotonia – jest to stan obniżonego ciśnienia w stosunku do normy.
Oddychanie
Przy omawianiu krążenia płucnego dowiedzieliśmy się, że z pęcherzyków płucnych tlen
przedostaje się do krwi. Pozostaje jeszcze pytanie, w jaki sposób tlen dostaje się do narządu
oddechowego – płuca. Odbywa się to w wyniku czynności oddechowej, tj. wdechu i wydechu.
W czasie wdechu powietrze przechodzące przez nos, gardło i krtań (górne drogi oddechowe)
wstępnie się ogrzewa i oczyszcza przed przejściem do tchawicy. Tchawica dzieli się na dwie
gałęzie (prawą i lewą), zwane oskrzelami głównymi (dolne drogi oddechowe), które przechodzą
w coraz cieńsze oskrzela i oskrzeliki uchodzące do pęcherzyków płucnych. Tutaj odbywa się
przekazywanie do krwi tlenu i odbieranie dwutlenku węgla (CO2). W czasie wydechu
zanieczyszczone CO2 powietrze ulega wydaleniu z ustroju.
Oddychanie klatką piersiową i oddychanie przeponą
Rozszerzająca się klatka piersiowa powoduje wessanie powietrza do płuc. Zmniejszając swoją
pojemność wypycha powietrze na zewnątrz. Płuca przystosowują się biernie do ruchów klatki
piersiowej i przepony. Przepona odgrywa przy tym główną rolę, działając na kształt miecha.
Oddech przeponowy jest wspomagany oddychaniem klatki piersiowej. Dlatego też z wiekiem,
gdy sprężystość ścian klatki piersiowej stopniowo się zmniejsza, piersiowy tor oddychania traci
powoli swoje znaczenie.
Uwaga
Rozróżniamy zatem oddychanie klatką piersiową – oddychanie piersiowe
oddychanie przeponą – oddychanie brzuszne.
W pozycji leżącej przeważa znacznie brzuszny typ oddychania.
Obserwacja oddychania
Polega na rejestrowaniu jego częstotliwości i rytmu.
Częstotliwość oddechu (szybkość)
Człowiek dorosły oddycha średnio w warunkach normalnych 16-20 razy w ciągu minuty, dziecko
– 20-25, a noworodek – 40 razy /min.
Kładąc rękę na brzuchu, sprawdź u siebie liczbę oddechów na minutę. Uniesienie i opadnięcie
ręki uważamy za jeden oddech.
W warunkach fizjologicznych na zmianę szybkości oddechu wpływa:
-wzmożony wysiłek fizyczny,
-wszelkie zmiany emocjonalne, które zwalniają lub przyśpieszają oddech.
W warunkach patologicznych oddech przyśpieszają:
-stany gorączkowe (wzmożone spalanie),
-bóle w klatce piersiowej (płytki oddech),
-zmniejszona powierzchnia oddechowa płuc,
-upośledzone krążenie (tlen jest mniej sprawnie dostarczany tkankom, a dwutlenek węgla mniej
sprawnie usuwany),
-zmniejszona ilość hemoglobiny.
Na zwolnienie oddechu wpływają:
-zwiększone ciśnienie śródczaszkowe (ucisk na ośrodek oddechowy),
-zatrucia wewnątrzpochodne (mocznica, śpiączka cukrzycowa,),
-zatrucia zewnątrzpochodne (opium, morfina),
Przyśpieszenie oddechu powyżej 40/min i zwolnienie poniżej 8/min jest objawem niepokojącym,
prowadzącym do niedotlenienia organizmu (hipoksja).
Głębokość oddechu
Liczba oddechów pozostaje w zależności od głębokości oddychania. Normalnie mniejszej
częstotliwości oddychania towarzyszy głębszy oddech. Istnieją jednak okoliczności (wiek,
długotrwałe leżenie, choroba), kiedy oddech przebiega powierzchownie.
Rytm oddychania
W celu prawidłowego oddychania oprócz rozpatrywania jego częstotliwości i głębokości trzeba
obserwować rytm oddychania. W warunkach normalnych wdech, wydech i przerwa po nich
następująca przebiegają rytmicznie, miarowo i bez wysiłku.
Prawidłowy rytm oddechowy może zostać zaburzony na skutek choroby (niewydolność krążenia,
zapaść) lub innych przejściowych niedomagań (omdlenie, wstrząs). Zaburzenie rytmu
oddechowego świadczy z reguły o stanie chorobowym. Rozpoczyna się od drobnych płytkich
oddechów, które stopniowo ulegają pogłębieniu, aby przejść wreszcie w gwałtowne „chwytanie
powietrza. Stopniowo oddechy stają się coraz słabsze i bardziej powierzchowne, aż w końcu
występuje przerwa w oddychaniu. Opisany typ oddechu występuje często w schorzeniach mózgu,
zatruciach, chorobach serca, lecz może być również zwiastunem zbliżającego się zgonu pacjenta.
Uwaga
Oddychanie może być utrudnione przez ślinotok, wymioty, krew i śluz. Wydzielina lub ciała
obce mogą ograniczać swobodę oddychania aż do uduszenia włącznie. Przy tego rodzaju
komplikacjach należy niezwłocznie wezwać lekarza.
Zaburzenia w oddychaniu są wyrazem niewydolności oddechowej wskutek zmian w
płucach albo nieprawidłowej czynności ośrodka oddechowego.
Manifestują się:
-zmianą charakteru oddechów,
-dusznością,
-sinicą.
Zmiana charakteru oddechów
1. Oddech Cheyne-Stokesa – stopniowe narastanie częstości i głębokości oddechu, a
następnie zwalnianie go aż do bezdechu. Występuje w niewydolności lewokomorowej
serca, zatruciach barbituranami.
2. Oddech Biota – charakteryzuje się bezdechem i bezpośrednio po nim szybkim i głębokim
oddechem (uszkodzenie ośrodka oddechowego).
3. Oddech Kussmaula – głośny, charakteryzujący się pogłębieniem i przyśpieszeniem , tzw.
oddech „gonionego psa” (zakwaszenie ustroju, np. cukrzyca),
4. Oddech charczący – głęboki, przez otwarte usta i z odrzuceniem głowy ku tyłowi (agonia,
apopleksja).
5. Oddech utrudniony – występuje przy przeszkodzie mechanicznej w drogach
oddechowych.
6. Oddychanie przez usta – przy niedrożności nosa.
Zapach oddechu
Powinien być bezwonny. Brak higieny j. ustnej, schorzenia żołądkowe, kwasica cukrzycowa
(aceton).
Duszność (dyspnoe) może być spowodowana zmianami w układzie krążenia i oddychania.
Jest to objaw subiektywny, polegający na uczuciu braku powietrza, a wywołany niedotlenieniem
tkanek na skutek zaburzenia wymiany gazowej w płucach lub niedostatecznego wysycenia krwi
tlenem.
Przyczyny pochodzenia krążeniowego:
-niewydolność krążenia, w której zwalnia się prąd krwi i komórki odczuwają brak tlenu,
-osłabienie pracy lewej komory serca przy towarzyszącym zaleganiu krwi w płucach, płuca tracą
swoją sprężystość i zdolność dokładnego przewietrzania co prowadzi do niedoboru tlenu w
tkankach (charakter napadowy, najczęściej w nocy, przy dużym zastoju w płucach dochodzi do
obrzęku płuc),
-po krwotokach, przy obniżonym poziomie hemoglobiny (niemożność dostarczenia odpowiedniej
ilości tlenu do komórek),
Trzeba ocenić czy jest to duszność wysiłkowa, czy spoczynkowa.
Przyczyny pochodzenia oddechowego:
-przeszkoda mechaniczna (ciało obce, nowotwór, błonica),
bardziej niebezpieczna jest duszność pojawiająca się nagle;
-zmniejszenie czynnej powierzchni oddechowej płuc, np. w obrzęku, zapaleniu, zawale serca,
nowotworach płuc, rozedmie,
-uczuleniu, np. w dychawicy oskrzelowej, na skutek skurczu oskrzelików utrudniającego
wydech,
-zadziałaniu toksyn bakteryjnych na ośrodek oddechowy.
Duszności towarzyszy niepokój, wzmożona praca mięśni oddechowych, zależna od rodzaju
duszności i gwałtowności jej wystąpienia oraz może jej towarzyszyć sinica.
Sinica może być wyrazem:
-przyśpieszonego zużycia tlenu w tkankach (duży wysiłek fizyczny),
-zwolnionego prądu krwi,
-mieszania się krwi tętniczej z żylną przy wadach wrodzonych,
-upośledzonej wymiany gazowej w płucach.
Sinica pochodzenia sercowego obejmuje najpierw wargi, nos i płatki uszu, w następnym
etapie występuje na obwodzie ciała.
Sinica skóry pochodzenia płucnego występuje przy zaburzeniach utleniania krwi w pęcherzykach
płucnych i upośledzeniu wydalania dwutlenku węgla.
Sinica występuje tym wyraźniej im lepszy jest skład morfologiczny krwi chorego. W
umiarkowanej niedokrwistości jest ona mało wyraźna, a w ciężkiej niedokrwistości nie występuje
wcale.
Kaszel (tussis) jest to nagły wydech przy skurczu mięśni oddechowych i przepony z
gwałtownym wyrzuceniem powietrza z płuc.
Typowy objaw dla schorzeń układu oddechowego, może być i pochodzenia sercowego, np. przy
zastoju krwi w płucach.
Kaszel jest czynnością obronną organizmu, towarzyszącą np. podrażnieniu błon śluzowych
oskrzeli, tchawicy i gardła. Występuje także przy podrażnieniu opłucnej.
Charakter kaszlu
Pokasływanie jest to kaszel suchy, urywany, tzw. szczekający, charakterystyczny dla początków
gruźlicy płuc i wczesnego okresu zapalenia płuc. Może wystąpić u ludzi starszych nawet z
dużymi zmianami w płucach, ale małym odruchem obronnym z powodu zmniejszonej
wrażliwości oskrzeli na czynniki drażniące.
Kaszel głęboki, męczący, napadowy występuje w ostrym nieżycie oskrzeli i w przebiegu raka
płuc.
Kaszel napadowy występuje w ropniu płuc. Przy pewnym ułożeniu ciała plwocina spływa do
oskrzeli, drażni ich błonę śluzową i odruchem kaszlowym zostaje wydalona na zewnątrz.
Kaszel konwulsyjny, napadowy, kończący się wymiotami, jest charakterystyczny dla krztuśca.
Napad kaszlu jest długi, dziecko nie może odetchnąć, dochodzi do braku tlenu w organizmie i
dziecko sinieje. Atak kaszlu kończy się charakterystycznym pianiem, spowodowanym
gwałtownym wciąganiem powietrza do opróżnionych z niego płuc.
Kaszel chroniczny o różnym nasileniu, występuje u nałogowych palaczy tytoniu. Może być
połączony z odpluwaniem, określa się go wtedy jako kaszel wilgotny, w odróżnieniu od kaszlu
suchego, bez odpluwania plwociny.
Plwocina jest to substancja najczęściej wysiękowa, chociaż np. w obrzęku płuc jest przesiękowa.
W plwocinie może również znajdować się zniszczona procesami tkanka płucna.
Fizjologicznie wykrztusza się 1-2ml plwociny na dobę; patologicznie do ok. 0,5 litra.
Charakter plwociny może być różny:
-śluzowa, bezbarwna, lepka, mało zbita, występuje u palaczy, w początkach gruźlicy lub nieżycie
oskrzeli,
-śluzowo ropna – w cięższych stanach zapalnych oskrzeli i przewlekły nieżycie oskrzeli,
ropna, żółtawa zbita – w ropnym nieżycie oskrzeli i przy ropniu płuc,
-silnie cuchnąca – w zgorzeli płuc,
-w rozstrzeni oskrzelowej – odpluwanie zwłaszcza rano, dużych ilości „pełnymi ustami”
(zbierana w zbiorniku tworzy 3 warstwy: na dole - części stałe, warstwa surowicza, pienista),
-duża ilość pienistej wydzieliny z krwią połączona z dusznością – wskazuje na obrzęk płuc, w
następstwie nagłej niewydolności lewokomorowej serca,
-rdzawa – płatowe zapalenie płuc,
-czerwonoróżowa – w raku płuc,
-krwioplucie – gruźlica, zawał płuc, rak płuc,
-krwotok z płuc – żywoczerwona krew.
W przypadku, kiedy krew jest połykana, wydalana jest ciemniejsza co może imitować krwotok z
żołądka.
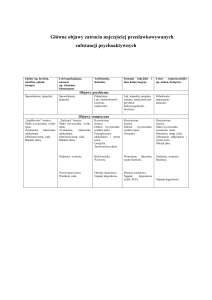
INNE OBJAWY ZE STRONY UKŁ. KRAZENIA
Obrzęk jest wyrazem nadmiernego gromadzenia się płynu w przestrzeniach
międzykomórkowych i komórkach. Jest wywołany zmniejszoną objętością wyrzutową serca, co
zmniejsza przepływ krwi przez nerki i ogranicza wydzielanie z organizmu chlorku sodu i wody.
Ponadto zmniejszona ilość białek w osoczu i uszkodzenie ścian naczyń włosowatych na skutek
niedotlenienia.
Występują (początek) w miejscach najniżej położonych (ok. stóp i kostek). W miarę nasilania się
choroby, utrzymują się stale, obejmując coraz wyższe partie. U osób leżących – ok. krzyżowa
(początek).
Ból za mostkiem promieniujący wzdłuż lewej, górnej kończyny aż do dwóch ostatnich palców,
jest charakterystyczny dla ataku dusznicy bolesnej.
Silny ból za mostkiem, promieniujący głównie do lewej kończyny górnej i ku szczęce, występuje
przy zawale mięśnia sercowego.
Postępowanie
Schorzenia układu krążenia
Chorych należy:
-otoczyć spokojem,
-stworzyć pogodną atmosferę, -obserwować tętno i ogólny wygląd chorego,
-zapewnić spokój fizyczny i psychiczny.
Duszność
-utrzymanie właściwego mikroklimatu,
-właściwe ułożenie – pozycja wysoka, z wysklepioną klatką piersiową (ułatwia oddychanie), jeśli
siedząca – z pochyleniem do przodu (wygodne oparcie),
-materac z pianogumy lub zmiennociśnieniowy (profilaktyka odleżyn), krąg pod pośladki,
nacieranie pięt, pleców, okolicy ogonowej,
-oszczędzać wysiłki fizyczne, przy poprawie stanu wysiłek dozować powoli, ale systematycznie,
-odżywianie – początkowo małe ilości jedzenia częściej.
Schorzenia jednostronne płuc
-pozycja na boku, co łagodzi bóle i pozwala swobodnie oddychać zdrowym płucem i dostarczać
organizmowi jak najwięcej tlenu,
-w zapaleniu opłucnej należy zwrócić uwagę, aby chory nie leżał na chorym boku, ponieważ
ucisk sprzyja powstawaniu zrostów opłucnej.
Kaszel
-podawanie środków zleconych przez lekarza,
-pozycja półwysoka, wysoka.
Plwocina
-dokładne odkrztuszanie (poinstruować pacjenta),
-oddychanie głębokie,
-pozycja (obserwować w jakiej odpluwa najwięcej i układać co 10-15 min.),
-drenaż ułożeniowy (ułożenie głową niżej),
-pozycja Trendelenburga, na boku (polecić wykonać głęboki wdech, a następnie maksymalny,
szybki wydech; w czasie wydechu uciska się trzykrotnie rękami ułożonymi z przodu i z tyłu
klatki piersiowej),
-oklepywanie,
-oczyszczanie jamy ustnej płynem odkażającym lub aromatycznym (ze względu na nieprzyjemny
smak przy odpluwaniu),
-reżim sanitarny przy podejrzeniu gruźlicy.
Krwotok z płuc
-pozycja wysoka,
-zapewnienie bezwzględnego spokoju fizycznego i psychicznego,
-nie podawać nic do jedzenia, a pragnienie łagodzić podając zimną wodę lub kawałki lodu do
połykania,
-na okolicę klatki piersiowej można położyć worek z lodem,
-przygotować miskę nerkowatą i ligninę.
Oddychanie przez usta
-nawilżać wyschnięte błony śluzowe,
-dostarczenie płynu do picia lub płukania.
Obrzęki
-ułożenie w zależności od miejsca obrzęków,
-w razie pęknięć skóry miejsca zaopatrywać jałowo i nakładać na nie materiał higroskopijny,
-przy dużych obrzękach skóra wilgotna – częsta zmiana bielizny osobistej i pościelowej,
-ograniczenie płynów i soli w pokarmach (ch. nadciśnieniowa),
-mierzenie dobowej ilości moczu,
-ważenie – o tej samej porze, w tym samym ubraniu.
Tętno i oddech pozwalają ocenić przebieg zasadniczych czynności życiowych: pracy serca i
wymiany gazowej zachodzącej w organizmie. Obserwacja wspomnianych czynności
fizjologicznych odgrywa ważną rolę w ocenie chorego, zarówno w przypadku choroby ostrej, jak
i przewlekłej. Z tego też względu (pielęgniarka) opiekunka musi umieć badać tętno i wyciągać
wnioski ze spostrzeżonych odchyleń zarówno tętna, jak i oddechu. Jest to rzecz względnie łatwa
do opanowania i do obiektywnej oceny; wspomniane spostrzeżenia możliwe do ustalenia już przy
wstępnym badaniu powierzchownym (zewnętrznym) pozwalają na wyciągnięcie wniosków o
pracy najważniejszych narządów i układów organizmu, jak serce, krążenie i płuca.
Mierzenie tętna
(Pielęgniarka) opiekunka trzyma w jednej ręce zegarek z sekundnikiem, drugą ręką mierzy tętno,
licząc równocześnie jego częstotliwość.
Odbywa się to w następujący sposób:
Przygotowanie:
- Osoba, której sprawdzamy tętno powinna leżeć albo siedzieć. Nie należy sprawdzać tętna
bezpośrednio po wysiłku fizycznym czy przeżyciach emocjonalnych. Przedramię pacjenta
leży swobodnie, np. na kołdrze lub na stole.
Przebieg:
- Tętno mierzy się pacjentowi prawą ręką;
- Opuszki palców: wskazującego, środkowego i czwartego przykłada się na jedną z
wymienionych tętnic, np. w podłużne zagłębienie między kość promieniową i wiązką
ścięgien zginaczy, gdzie wyczuwa się uderzenia tętna. Kciuk nie powinien obejmować
nadgarstka;
- Opuszki palców uciskają nieco mocniej wybrane miejsce, póki tętno nie będzie wyraźnie
wyczuwalne.
Mierzenie tętna:
- Należy przeczekać do chwili, gdy wskazówka sekundowa pokaże godzinę 12;
- Liczy się uderzenia tętna (1—2—3 itd. Do czasu, gdy wskazówka osiągnie znowu
godzinę 12 (1 minuta).
- Stwierdzona liczba pokazuje nam częstotliwość tętna w jednej minucie.
- Powyższą liczbę notujemy na karcie chorobowej.
- Zaobserwować pozostałe cechy tętna.
Uwaga:
- Odwiesić na bok kciuk. W przeciwnym razie wyczuwa się również swoje własne tętno!
- Osoba mając pewne doświadczenie w mierzeniu tętna może:
o zredukować czas mierzenia ½ minuty i wynik pomnożyć przez 2
o lub mierzyć tylko przez ¼ minuty i pomnożyć przez 4
W przypadku choroby serca należy zawsze mierzyć tętno przez pełną minutę. (Mogą zdarzać się
okresy nieregularności).
Mierzenie tętna trzeba się nauczyć i przećwiczyć. Umiejętność tę można zdobyć tylko w wyniku
praktycznych ćwiczeń. Jeśli ktoś nie ma żadnego doświadczenia w mierzeniu tętna bądź u siebie
samego, bądź u innych, powinien rozpocząć praktykę od członków rodziny, stosując się do wyżej
przedstawionych wytycznych.
Zaleca się, aby nabytą umiejętność sprawdziła jeszcze jedna osoba fachowo przygotowana
(lekarz, pielęgniarka).
Mierzenie ciśnienia krwi
Ciśnienie krwi mierzy się metodą, opracowaną przez uczonego włoskiego Riva-Rocci, za
pomocą sfigmomanometru. Sfigmomanometr (tonomemtr) składa się z manometru rtęciowego
lub sprężynowego, mankietu o podwójnych ścianach i połączonej z nim ręcznej pompki gumowej
z wentylem.
Pomiar ciśnienia polega na wywarciu ucisku przez wypełniony powietrzem mankiet na tętnicę
ramieniową. Ucisk musi być tak duży, aby uniemożliwił przepływanie krwi, dzięki czemu tętno
staje się niesłyszalne. Zmniejszając ucisk mankietu, w momencie kiedy będzie on równy
ciśnieniu w naczyniu (ciśnieniem maksymalne), usłyszymy tętno; kiedy ciśnienie w tętnicy
obniży się do poziomu ciśnienia minimalnego, tętno będzie tak małe, że nie wywiera już żadnego
ucisku na tętnicę.
Technika
Chory leży lub siedzi na krześle z ręką opartą, odwróconą stroną zgięciową w górę. Rękaw
podciągnąć wysoko. Otoczyć ramię mankiet aparatu, przymocować do opaski manometr.
Założyć fonendoskop, przyłożyć słuchawkę do zgięcia łokciowego w miejscu przebiegu tętnicy.
Zakręcić śrubkę przy gruszce. Pompować gruszką powietrze do zbiornika gumowego w
mankiecie (obserwując wskazówkę manometru albo wysokość słupka rtęci) ponad
przypuszczalną, górną granicę słyszalności tętna. Odkręcić trochę śrubkę i wypuszczać powoli
powietrze.
Przez cały czas obserwować wskazówkę manometru, która wolno cofa się w kierunku do zera.
W pewnym momencie, kiedy zostaje zmniejszony ucisk na tętnicę promieniową, słychać w
słuchawce uderzenie tętna.
W chwili usłyszenia pierwszego uderzenia, odczytać na podziałce wysokość ciśnienia. Jest to
górna granica słyszalności tętna, czyli ciśnienie maksymalne lub skurczowe.
Nadal wypuszczać powietrze ze zbiornika, aż do momentu zaniku uderzeń tętna w
fonendoskopie. Wtedy odczytać na podziałce dolną granicę ciśnienia. Jest to ciśnienie
minimalne, czyli rozkurczowe. Zdjąć opaskę.
Liczenie oddechów
Oddechy trzeba liczyć bez wiedzy chorego, bezpośrednio po sprawdzeniu tętna (układamy
przedramię chorego na jego klatce, dotykając grzbietem dłoni, wyczuwając jej ruchy).
Czas mierzenia: 1 minuta.
Wdech i wydech stanowią jeden oddech.
Częstotliwość oddechu rozpatruje się w połączeniu z jego głębokością. Wynik mierzenia należy
zanotować.
(A. Vogel i G. Wodraschke, Pielęgnowanie chorego w domu; S. Wołynka, Pielęgniarstwo
ogólne, część I)
OPIEKA ZINDYWIDUALIZOWANA
Cztery etapy modelu pracy opiekuńczej – pielęgniarskiej:
- oszacowanie,
- planowanie,
- realizacja,
- ocena.
BILANS POTRZEB wywiad – obserwacja
1. Dane personalne: nazwisko, adres, wiek, data urodzenia, wyznanie, zawód wykonywany
obecnie lub uprzednio, najbliżsi krewni, stan cywilny.
2. Stosunki rodzinne, szczegóły dotyczące opieki: żyje samotnie (z innymi?), liczba osób w
podeszłym wieku w rodzinie, wykonywanie zawodu, możliwości opieki, trudności w
wizytach.
3. Środowisko domowe: rodzaj mieszkania, sypialnia, pokój wypoczynkowy, łazienka,
toaleta, czy występują jakieś schodki, typ ogrzewania.
4. Pomoc, z której aktualnie korzysta: personel służby zdrowia, pomoc społeczna,
ochotnicy, pomocnicy, klub, szpital dzienny.
5. Zaangażowanie społeczne: aktywność w domu, zaangażowanie w pracę społeczna.
6. Stan zdrowia: przebyte choroby, obecny stan zdrowia, występujące liczne problemy i ich
leczenie.
7. Profil osobowości (życie codzienne): dieta, sen, zdolność do poruszania się, wzrok, sluch,
możność porozumiewania się, itd.
PLANOWANIE OPIEKI
W celu:
-dostarczenia informacji o chorym, właściwym postępowaniu i realizacji,
-zapewnieniu zindywidualizowanej i wszechstronnej opieki,
-umożliwieniu koordynacji i ciągłości opieki,
-ułatwienia przebiegu i dokładnej oceny opieki.
REALIZACJA PLANU OPIEKI
1. Wyręczenie chorego w czynnościach, których nie może on wykonać samodzielne
(pierwsza faza opieki).
2. Pomaganie choremu w czynnościach, które jest on w stanie wykonać częściowo sam
(druga faza opieki).
3. Ułatwianie choremu samodzielne wykonywanie czynności, zmierzające do uzyskania
pełniej niezależności )trzecia faza opieki).
OCENA WYNIKÓW
Ponieważ proces zindywidualizowanej opieki jest procesem dynamicznym, dlatego jednoczesna
ocena zachodzących zmian jest szczególnie ważna, plan opieki powinien bowiem być
dostosowany do aktualnego stanu chorego.