Implantoprotetyka
2008, tom IX, nr 4 (33)
S TO M ATO L O G I A K L I N I C Z NA
Tomasz Mazur, Lidia Postek-Stefańska,
Iwona Wysoczańska-Jankowicz, Daria Pietraszewska,
Lech Borkowski, Anna Jodłowska, Marzena Bąk-Kuś
Powikłania leczenia ortodontycznego
aparatami stałymi i ruchomymi u pacjentów
w wieku rozwojowym
Complications of orthodontic treatment with fixed and removable appliances
at patients in developmental age
Streszczenie
Celem leczenia ortodontycznego jest nie tylko przywrócenie prawidłowych warunków zgryzowych i prawidłowej
czynności narządu żucia, ale także poprawa estetyki uzębienia i rysów twarzy. Dlatego też stale rośnie liczba pacjentów
leczonych ortodontycznie w gabinetach stomatologicznych.
W artykule na podstawie piśmiennictwa przedstawiono
powikłania, jakie mogą powstać podczas, jak i po leczeniu
ortodontycznym. Powikłania mogą pojawić się w trakcie użytkowania aparatów stałych jak i ruchomych. Część
z nich jest wywołana niedostateczną higieną jamy ustnej.
Najczęściej pojawiającymi się efektami ubocznymi są odwapnienia szkliwa (białe plamy), próchnica zębów, recesje
dziąseł, a także zmiany chorobowe na błonie śluzowej (stomatopatie). W trakcie leczenia aparatami ortodontycznymi
może mieć miejsce również zwyrodnienie lub martwica
miazgi zębowej.
Summary
Katedra Stomatologii Wieku Rozwojowego i Zakład Stomatologii Dziecięcej ŚUM
Kierownik: dr hab. n. med. Lidia Postek-Stefańska
Słowa kluczowe
leczenie ortodontyczne, powikłania, białe plamy, resorpcja korzeni
-
-
-
-
-
The aim of the orthodontic treatment is not only to restore correct occlusion and function of the masticatory
apparatus but also improvement in teeth aesthetics and
facial features. Therefore number of the orthodontic patients increases constantly. On the basis of the literature
complications of the orthodontic treatment are presented.
Complications may occure at patients with fixed and removable appliances. Some of them is caused by inaccurate oral
hygiene. Most common side-effect is tooth caries, gingival
recessions and pathological changes in the oral mucosa
(stomatopathies). During treatment with orthodontic appliances might occure pulp degeneration or pulp necrosis.
34
Key words
orthodontic treatment,
complications,
white spots,
root resorption
Wady położenia zębów zauważano już w czasach starożytnych.
Jednym z pierwszych, który pisał o nieregularności w ustawieniu zębów, był Hipokrates. Od tamtego czasu bardzo zwiększyły się wymagania lecznicze i estetyczne pacjentów. Ponieważ
celem leczenia ortodontycznego nie jest tylko przywrócenie
prawidłowych warunków zgryzowych i prawidłowej czynności
narządu żucia, ale także poprawa estetyki uzębienia i rysów
twarzy, dlatego leczenie ortodontyczne często staje się leczeniem kosmetycznym. Stąd też osoby leczone ortodontycznie
stanowią obecnie bardzo liczną grupę pacjentów gabinetów
stomatologicznych nie tylko ze względu na konieczność leczenia, ale często też ze względów estetycznych (1). Nieleczone
nieprawidłowości ustawienia zębów sprzyjają powstawaniu
próchnicy, stanów zapalnych błony śluzowej i periodontopatii (2,3). Jak większość działań medycznych, również leczenie
ortodontyczne nie jest do końca bezpieczne i niesie ze sobą
w każdym przypadku mniejsze lub większe ryzyko powikłań.
Dlatego też zagrożenie ww. stanami chorobowymi może wynikać również z użytkowania aparatów ortodontycznych.
Negatywnymi skutkami terapii ortodontycznej mogą być: odwapnienia i próchnica zębów, stany zapalne i recesje dziąseł,
uszkodzenia przyzębia, resorpcja korzeni. Może także wystąpić
zapalenie, zwyrodnienie lub martwica miazgi, które powstają
podczas zbyt szybkiego przesuwania zębów. Przy użytkowaniu
aparatów ruchomych częstym powikłaniem jest wystąpienie
stomatopatii, przebiegających z zakażeniem grzybami drożdżopodobnymi lub wynikających z działania czynnika urazowego i alergicznego (2, 4).
Najczęstszym powikłaniem, z jakim spotykają się lekarze ortodonci, jest próchnica zębów. Szczególnie stałe cienkołukowe
aparaty ortodontyczne mogą być dodatkowym czynnikiem
usposabiającym do zainicjowania lub nasilenia procesu próchnicowego. Poszczególne elementy aparatu, jakimi są pierścienie,
zamki, łuki i ligatury, z jednej strony ograniczają przepływ śliny
i możliwość naturalnego oczyszczania powierzchni zębów,
a z drugiej stanowią miejsca retencyjne dla resztek pokarmowych i bakterii skutecznie utrudniając oczyszczanie zębów przez pacjentów. Ubytki próchnicowe mogą wystąpić
w sąsiedztwie przyklejonych zamków i zaczepów oraz pod
pierścieniami z powodu niedokładnego dopasowania, nieprawidłowego zacementowania lub poluzowania pierścienia (5, 6, 7).
Alternatywą dla pierścieni są rurki na zęby trzonowe. Zła higiena jamy ustnej podczas długiego okresu noszenia aparatu
wybitnie zwiększa możliwość demineralizacji zębów i rozwoju
2008, tom IX, nr 4 (33)
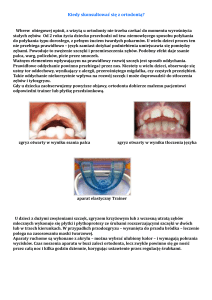
Ryc. 1. Uogólnione zapalenie dziąseł.
-
-
-
-
-
Ryc. 2. Białe plamy próchnicowe na wargowych powierzchniach wszystkich
zębów.
próchnicy. Dobra higiena jamy ustnej jest podstawowym warunkiem prowadzenia leczenia ortodontycznego i zasadniczym
obowiązkiem pacjenta. Biedziak i wsp. (6) zaobserwowali u pacjenta, który nie przestrzegał zasad higieny jamy ustnej, odwapnienia i ubytki próchnicowe na powierzchniach wargowych
i policzkowych wszystkich zębów, na których był umieszczony
aparat. Kiedy zwiększa się objętość płytki nazębnej w miejscach, w których ona zalega, dochodzi do spadku pH i zmiany składu flory bakteryjnej. Jabłońska-Zarobek i wsp. (5) zauważyły u 90% pacjentów użytkujących obydwa stałe aparaty
ortodontyczne wzrost liczby kolonii bakterii Lactobacillus acidophilus oraz u 80% osób wzrost liczby Streptococcus mutans.
Bakterie te biorą udział w inicjowaniu i pogłębianiu ubytku
próchnicowego, a duża ich liczba w ślinie wskazuje na wysokie
ryzyko próchnicy (8).
Zanim jeszcze wystąpią ubytki próchnicowe, dochodzi do powstania tak zwanych białych plam (white spots) na szkliwie
(ryc. 1 i 2). Są one wynikiem demineralizacji. Powstają w trakcie
leczenia, często pozostają także po leczeniu ortodontycznym.
Jabłońska-Zarobek i Śmiech-Słomkowska (5), a także Biedziak
i wsp. (6) obserwowali tego typu uszkodzenia szkliwa u 50 %
pacjentów po usunięciu zamków ortodontycznych z powierzchni zębów. Inni autorzy podają występowanie tych zmian
u 2–96% pacjentów ortodontycznych (9, 10). Hodges i wsp. (11)
stwierdzali powyższe zmiany najczęściej na powierzchniach
wargowych bocznych górnych stałych siekaczy oraz na pierwszych stałych trzonowcach. Klinicznie demineralizację szkliwa
obserwowano już po miesiącu od założenia stałego aparatu
ortodontycznego, a ich występowanie było większe nawet
u tych pacjentów, u których leczenie zakończyło się przed
w w w. i m p l a n t o p r o t e t y k a . e u
Implantoprotetyka
S TO M ATO L O G I A K L I N I C Z NA
5 laty (12). Białe plamy próchnicowe występujące na przedsionkowej powierzchni wielu zębów po leczeniu ortodontycznym
nie wymagają terapii wiążącej się z wypełnianiem tych miejsc
materiałem odtwórczym, stanowią natomiast problem estetyczny (7, 12, 13). Powstają one mimo regularnego stosowania przez pacjentów kontaktowej profilaktyki fluorkowej oraz
mimo utrzymania dobrej higieny jamy ustnej (5, 12). Willmot
(13) wykazał, że także proces zmniejszania się rozmiarów tych
miejsc demineralizacji nie zależy od podaży fluorków, porównując pacjentów używających płukanki oraz pasty z fluorem
z tymi, którzy nie stosowali tej formy profilaktyki w codziennej
higienie. Jednak część autorów podaje, że stosowanie związków
fluoru podczas leczenia ortodontycznego jak i po zakończeniu leczenia wpływa na częstość występowania białych plam,
a także na ich późniejsze zmniejszanie się (10, 14, 15, 16).
Demito i wsp. (16) wykazali zmniejszenie się głębokości demineralizacji szkliwa o 38% po dwukrotnym zastosowaniu
związków fluoru, w porównaniu do zębów, które nie były
pokrywane lakierem fluorkowym. Białe plamy demineralizacyjne obserwowane są głównie wokół zamków ortodontycznych, także miejsca pod zamkami wymagają szczególnej uwagi.
Skurcz polimeryzacyjny materiałów adhezyjnych, na których
mocowane są zamki, powoduje powstawanie szczelin pomiędzy zamkiem a szkliwem, prowadząc do mikroprzecieku bakteryjnego i ułatwiając tworzenie się w tych miejscach białych
plam (10). Dlatego też coraz więcej badań jest prowadzonych
w kierunku stwierdzenia, które materiały kompozytowe mocujące zamki na powierzchni zębów, a także materiały, z których zamki są wykonywane, wykazują lepsze przyleganie oraz
większą siłę wiązania, a co za tym idzie zmniejszają możliwość
przecieku bakteryjnego. Arhun i wsp. (10) na podstawie
przeprowadzonych badań doszli do wniosku, że w przypadku
zamków ceramicznych mikroprzeciek jest mniejszy niż w przypadku zamków metalowych, jednak niezależnie od zastosowanych zamków trzeba się liczyć z możliwością jego wystąpienia.
Autorzy ci porównywali także występowanie mikroprzecieku
w zależności od tego czy zamki były mocowane na tradycyjnym systemie adhezyjnym (Transbond XT, 3M), czy na systemie samotrawiącym o właściwościach antybakteryjnych oraz
uwalniającym fluor (Clearfil Protect Bond, Kuraray). Jednak
nie wykazali różnicy jeżeli chodzi o wielkość mikroprzecieku
bakteryjnego, stwierdzając tym samym, że ważniejsze od działania antybakteryjnego są właściwości zmniejszające przyczynę mikroprzecieku przy stosowaniu materiałów adhezyjnych.
Benson i wsp. (15) porównując różne cementy szkłojonomerowe z żywicami kompozytowymi, użytymi do przyklejania zamków ortodontycznych, wykazali wyższość tych
pierwszych w zapobieganiu demineralizacji szkliwa i powstawaniu białych plam. Yamada i wsp. (17) mocując zamki do zębów porównywali systemy, w których tradycyjnie wytrawia się
szkliwo 40% kwasem fosforowym lub 10% kwasem poliakrylowym z systemem, w którym zamiast trawienia szkliwa stosuje się samotrawiący primer (Megabond, Kuraray). Doszli do
wniosku, że w tym drugim przypadku dochodzi do mniejszej
utraty ilości szkliwa niż przy tradycyjnym trawieniu, co także
może wpływać na późniejsze powstawanie białych plam na zębach. Millet i wsp. (9) porównywali cementy szkło-jonomerowe
z żywicami kompozytowymi, jako materiałami do klejenia
zamków, nie odnotowali statystycznie znamiennej różnicy
w występowaniu demineralizacji, stosując te dwie grupy materiałów, mimo tego że szkło-jonomery wydzielają fluor. Autorzy
35
Implantoprotetyka
-
-
-
-
-
S TO M ATO L O G I A K L I N I C Z NA
ci zauważyli jednak mniejsze występowanie odwapnień po leczeniu ortodontycznym w przypadku użycia szkło-jonomerów.
Ważnym problemem związanym z białymi plamami jest ich wczesne wykrywanie oraz możliwość monitorowania tych zmian.
Podstawową metodą diagnostyczną, stosowaną ogólnie
w praktykach stomatologicznych do wykrywania demineralizacji na powierzchniach gładkich, jest wzrokowa ocena po dokładnym osuszeniu powietrzem. Metoda ta jest łatwa, szybka
oraz użyteczna klinicznie, jednak nie jest wystarczająca jeżeli
chodzi o wczesne wykrywanie oraz obserwację rozwoju tych
zmian. Aby usprawnić wykrywanie, wynaleziono wiele urządzeń, np. DIFOTI (digital imaging fiber-optic transillumination),
wykorzystujące różnicę w absorpcji światła i technikę komputerową do wykrywania odwapnień, ilościowy laser (niebieskozielone światło) lub fluorescencja wzbudzona światłem (QLF),
a także fluorescencja wzbudzona czerwonym światłem lasera, np. DIAGNODENT (7, 12). Właśnie to ostatnie urządzenie jest wskazywane jako to, którym można bezinwazyjnie
i stosunkowo łatwo wykrywać wczesne zmiany demineralizacyjne, a także monitorować progresję tych zmian w czasie.
Aljehani i wsp. (7) w swoich badaniach z powodzeniem stosowali DIAGNODENT w diagnostyce białych plam, dochodząc
do wniosku, że może to być właściwa metoda do wczesnego ich wykrywania i oceny u pacjentów ortodontycznych.
Autorzy ci dokonali także porównawczej analizy badania
wzrokiem z metodą DIAGNODENT w wykrywaniu ww.
zmian. Urządzenie DIAGNODENT było nieznacznie lepsze
w wykrywaniu ognisk demineralizacji, dodać należy, że tylko
dzięki tej metodzie można było obiektywnie ocenić progresję
lub regresję tych zmian.
Innym powikłaniem, które może być związane z leczeniem
ortodontycznym, jest resorpcja korzeni przemieszczanych
zębów. Jest to bardzo niepożądane zjawisko, które pojawia
się dość często. Bielaczyc i Herud (18) podają występowanie zębów z utratą twardych tkanek korzenia związanych
z leczeniem ortodontycznym u 13,1–83,6%. Resorpcja korzeni
jest procesem, w wyniku którego dochodzi do trwałej utraty twardych tkanek zęba. Proces ten podczas leczenia ortodontycznego jest związany ze zmianami morfologii i fizjologii
tkanek przyzębia, które zachodzą w kości wyrostka zębodołowego, cemencie i w ozębnej (20). Do końca nie jest poznany czynnik etiologiczny tego zjawiska. Obecnie bierze się pod
uwagę 2 czynniki, które mogą determinować powstanie tego
niekorzystnego zjawiska: mechaniczny, który zapoczątkowuje
ten proces w wyniku uszkodzenia twardych tkanek korzenia
w miejscach, gdzie pod wpływem działania sił ortodontycznych występuje największy ucisk oraz czynnik biologiczny,
który jest związany z postępem procesu oraz zmianami jego
przebiegu (2, 18, 21). Jeżeli chodzi o czynnik mechaniczny, to
działanie sił ortodontycznych zbyt dużych lub przez zbyt długi
czas może spowodować perforację ochronnej, niezmineralizowanej bezkomórkowej warstwy cementoidu, która pokrywa cement korzeniowy. W momencie, kiedy dojdzie do takiej
perforacji, odsłonięte tkanki cementu mogą ulec resorpcji
2, 18, 20, 21). Obecnie uważa się, że uszkodzenie cementoidu
związane jest z urazem (tutaj zbyt dużymi siłami), a powstanie
resorpcji jest wynikiem stanu zapalnego (bez udziału bakterii), który towarzyszy przesuwaniu się zębów. Klinicznie występują wtedy typowe objawy zapalenia, jak zaczerwienienie,
ciepło, ból, obrzęk i obniżenie funkcji (21,22,23,). Część autorów wiąże pojawienie się resorpcji z momentem usuwania
36
2008, tom IX, nr 4 (33)
Ryc.3. Recesja dziąsła przy zębie 23 oraz 43, białe plamy próchnicowe.
tak zwanych mas szklistych, które są bezstrukturalną i bezkomórkową strefą martwicy jałowej, a powstającą w tkankach
przyzębia w wyniku nadmiernego ucisku (uraz) oraz wystąpienia procesu zapalnego (2, 20, 24, 25). Kurol i Owman-Moll
(24) wykazali, że także metoda leczenia może mieć wpływ na
występowanie procesu resorpcji korzeni. W badaniach tych
autorów częstość występowania zjawiska resorpcji korzenia
była 2,3 razy większa w przypadku stosowania aparatu Begga, niż aparatu Edgewise oraz 3,7 razy większa w przypadku,
kiedy były w trakcie leczenia wykonywane ekstrakcje zębów.
Han i wsp. (26) porównywali siły ekstruzji i intruzji, w aspekcie
powstawania resorpcji u tych samych osób. Stwierdzili oni, że
mimo iż w przypadku tego drugiego ruchu zęba resorpcja występowała cztery razy częściej, to siły ekstruzji, mogą ją także
powodować. Czynnikiem ogólnoustrojowym, który jest wiązany z resorpcją korzeni, jest niedobór wapnia i obniżenie jego
poziomu w surowicy krwi, co prowadzi do zaburzeń w gospodarce wapniowo-fosforanowej (27, 28). Zjawisko to często
występuje w wieku rozwojowym. Przyczyną może być w tym
przypadku zmniejszone dostarczanie wapnia do ustroju (dieta mączno-owocowa) lub jednoczesne podawanie substancji
wiążących wapń, np. szczawiany, fosforany. Inną przyczyną jest
zakłócenie transportu przez nabłonek błony śluzowej jelita,
wskutek uszkodzenia morfologicznego lub czynnościowego
jego komórek (zespoły upośledzonego wchłaniania). U dzieci
częstą przyczyną niedoboru wapnia może być również niedostateczne wytwarzanie czynnych metabolitów witaminy D3
w nerce, np. w krzywicy. Dieta uboga w wapń i witaminę D3
powoduje przewlekłą hipokalcemię, co doprowadza do wtórnej nadczynności przytarczyc, spadku mineralizacji wyrostka
zębodołowego i wzmożonej aktywności osteoklastów resorbujących kość i tkanki zęba. W efekcie doprowadza to resorpcji wierzchołków korzeni (29). Bielaczyc i wsp. (27) wykonali
eksperyment polegający na przemieszczaniu zębów u szczurów, u których występował niedobór wapnia we krwi oraz
u szczurów, u których poziom tego pierwiastka był prawidłowy. Wynikiem tego doświadczenia była resorpcja kości
wyrostka zębodołowego w strefie ucisku u zwierząt obydwu
grup, jednak resorpcja twardych tkanek zębów wystąpiła tylko
w przypadku szczurów z obniżonym poziomem wapnia we
krwi. Autorzy doszli do wniosku, że przed leczeniem ortodontycznym, w przypadku podejrzenia zaburzonej homeostazy wapnia w organizmie, uzasadnione jest wykonywanie
dodatkowych badań w celu wyeliminowania ewentualnego ryzyka wystąpienia resorpcji korzeni w trakcie przemieszczania
Implantoprotetyka
-
-
-
-
-
2008, tom IX, nr 4 (33)
zębów. Według Szymańskiej-Kubal (2) zęby szczęki są bardziej
podatne na proces resorpcji niż zęby żuchwy, a szczególnie
dotyczy to górnych siekaczy. Niektórzy autorzy przyjmują, że
jeżeli nie stwierdzono śladów resorpcji w obszarze korzeni
górnych bądź dolnych siekaczy, to prawdopodobieństwo wystąpienia tego procesu patologicznego w korzeniach innych
zębów u tego samego pacjenta jest niewielkie (2, 18).
Kolejnym powikłaniem, jakie może pojawić się w trakcie leczenia ortodontycznego, są recesje dziąseł. Recesja dziąsła jest
obnażeniem powierzchni korzenia zęba powstałym w wyniku
utraty tkanek przyzębia brzeżnego (ryc. 3). Recesje są spowodowane zaburzeniami morfologicznymi a także czynnościowymi tkanek zęba oraz przyzębia. Recesjom może towarzyszyć
próchnica korzeni, ubytki niepróchnicowego pochodzenia,
ponadto nadwrażliwość zębiny (30). Recesjom mogą również
towarzyszyć pęknięcia brzegu dziąsła, czyli szczeliny Stillmana oraz festony McCalla, a więc walcowate zgrubienia (31).
Stanowią one poważny problem estetyczny (30, 31). Recesje
mogą być wynikiem przemieszczania zębów, np. w kierunku wargowym, a szczególnie gdy nie rozpoznano dehiscencji kostnej przed leczeniem (30). Recesje mogą powstawać
w trakcie leczenia, ale także jako skutek po leczeniu. W przypadku gdy ząb jest przemieszczany podniebiennie, istniejące
przed leczeniem recesje mogą być tym leczeniem wyeliminowane (31). Mechanizm powstawania recesji jest złożony. Zbyt
duże siły wywoływane przez elementy aparatów ortodontycznych wraz ze stałym drażnieniem tkanek przez zalegające
resztki pokarmowe i płytkę bakteryjną powodują niszczenie
głębszych warstw przyzębia. Dodatkowymi czynnikami uszkadzającymi mogą być: niewłaściwa technika szczotkowania zębów, zbyt duża częstość szczotkowania, twarde włosie szczoteczki, budowa anatomiczna zębów oraz ich położenie (stłoczenia
z obrotami, nachylenia przedsionkowe, ekstrapozycje). Recesje
dziąseł mogą także powstawać u dzieci leczonych aparatami
ruchomymi w przypadkach, gdy nieodpowiednia budowa aparatu ortodontycznego powoduje nadmierne uciskanie błony
śluzowej i doprowadza do niedokrwienia, zaburzeń troficznych i w konsekwencji do martwicy tkanek przyzębia (4, 32).
Częstym efektem ubocznym leczenia ortodontycznego są też
różnego rodzaju zmiany patologiczne na błonie śluzowej jamy
ustnej (2, 4, 6, 32).W obserwacjach Pietrzyk i wsp. (4) w grupie
100 przebadanych osób u 53 pacjentów odnotowano zmiany
patologiczne przyzębia brzeżnego i błony śluzowej jamy ustnej (ryc. 3).Wśród tych zmian obserwowano przerosty dziąsła
brzeżnego i brodawek dziąsłowych (15 przypadków), brodawkowate przerosty błony śluzowej policzków i wargi dolnej
(o charakterze negatywów zamków ortodontycznych) oraz
odczyn alergiczny na materiał aparatu ruchomego (akryl).
Na języku odnotowano takie zmiany, jak: ziarniniak naczyniasty, odleżyny, język geograficzny. Autorzy podają, że przerosty
dziąseł i ich stan zapalny powstają na skutek zastosowania zbyt
dużych sił przy przemieszczaniu zębów i złej higieny jamy ustnej. Biedziak i wsp. (6) obserwowali takie niepożądane efekty
leczenia aparatami stałymi, jak: przerosty dziąseł i brodawek
międzyzębowych, przerosty brzegu dziąsłowego spowodowane ruchomością pierścienia na zębie trzonowym, przerostowe zmiany zapalne podniebienia wywołane ekspanderami do
rozszerzania szczęki, zmiany urazowe błony śluzowej policzka,
zmiany na błonie śluzowej języka i wargi dolnej.W trakcie użytkowania aparatów ruchomych, rzadziej stałych, może pojawić się
zapalenie bony śluzowej jamy ustnej o etiologii grzybiczej (2, 4).
w w w. i m p l a n t o p r o t e t y k a . e u
S TO M ATO L O G I A K L I N I C Z NA
Objawy tego zakażenia występują najczęściej w kontakcie błony śluzowej z elementami aparatu na policzkach, podniebieniu,
języku. Pietrzyk i wsp. (4) obserwowali zakażenia grzybicze
z towarzyszącym „pierścieniem wędrującym”. Ponieważ grzybice jamy ustnej są najczęściej wywołane przez Candida albicans, który jest grzybem oportunistycznym, autorzy podają, że
użytkowanie aparatów wymaga szczególnej dbałości o higienę,
dietę bogatą w witaminę A i witaminy z grupy B. Większość
wymienionych wyżej zmian patologicznych na błonie śluzowej
jamy ustnej jest albo wywołana złą higieną, albo też są one
w jej wyniku nasilone (3, 4, 6, 32, 33, 34, 35). Perzyńska i wsp.
(35) porównując pacjentów leczonych aparatami stałymi, ruchomymi i nieleczonych ortodontycznie, doszli do wniosku, że
retencja płytki nazębnej jest największa u pacjentów użytkujących aparaty stałe, a także wskaźnik higieny jamy ustnej (OHI)
był w tej grupie najwyższy. Jednak często higiena jamy ustnej
u pacjentów leczonych ortodontycznie jest dobra, a nawet
lepsza niż u dzieci nieleczonych aparatami (3, 33). Wynika to
z faktu, że są one pod stałą kontrolą lekarza stomatologa, który
regularnie przekazuje im instrukcje dotyczące zabiegów higienizacyjnych, a także dzieci te użytkując aparaty zwracają większą uwagę na stan higieny jamy ustnej. Śmiech-Słomkowska
i Jabłońska-Zarobek (3) stwierdziły u 15% badanych pacjentów
leczonych ortodontycznie higienę bardzo dobrą, dobrą u 65%,
a niedostateczną tylko u 3% pacjentów. Także Książek-Bąk
i wsp. (33) oceniając stan higieny jamy ustnej, zauważyli że powyżej 12 roku życia higiena u dzieci leczonych ortodontycznie
jest lepsza niż u nieleczonych.
PODSUMOWANIE
Leczenie ortodontyczne oprócz wielu korzyści, jakie przynosi, związane jest także z możliwością wystąpienia szeregu powikłań w narządzie żucia. Część
tych powikłań wynika z samego mechanizmu leczenia ortodontycznego, część ma podłoże jatrogenne,
a część spowodowana jest nieodpowiednim oczyszczaniem zębów i niedostateczną higieną jamy ustnej.
Lekarz ortodonta świadomy tych ubocznych skutków powinien uprzedzić pacjentów o możliwości ich wystąpienia,
a przede wszystkim zmniejszyć ryzyko pojawienia się ich poprzez dokładną diagnostykę zarówno przed leczeniem, jak
i w trakcie oraz instruktaż higieny jamy ustnej na pierwszej wizycie i powtarzany na każdej następnej.
PIŚMIENNICTWO
1. Karłowska I.: Zarys współczesnej ortodoncji. PZWL.
Warszawa 2001 r.
2. Szymańska-Kubal D.: Wybrane powikłania leczenia ortodontycznego aparatami stałymi i ruchomymi. Nowa Stom. 1999,
3, 1/2, 31-40.
3. Śmiech-Słomkowska G., Jabłońska-Zarobek J.: Higiena jamy
ustnej pacjentów leczonych stałymi aparatami ortodontycznymi. Mag. Stomat. 2003, 13, 9, 19-20.
4. Pietrzyk M., Bielawska H., Górniak D. : Wczesne powikłania
leczenia ortodontycznego pacjentów młodocianych. Mag. Stomat. 2002, 12, 10, 8-12.
5. Jabłońska-Zarobek J., Śmiech-Słomkowska G.: Ryzyko próchnicy podczas leczenia ortodontycznego aparatem stałym. Czas.
Stomatol. 2005, 58, 1, 56-61.
37
Implantoprotetyka
2008, tom IX, nr 4 (33)
-
-
-
-
-
S TO M ATO L O G I A K L I N I C Z NA
6. Biedziak B., Kurzawski M., Kowalski B.: Skutki nieprzestrzegania zasad leczenia aparatami stałymi – opisy przypadków.
Czas. Stomatol. 2005, 58, 1, 56-61.
7. Aljehani A., Yousif M.A., Angmar-Manson B., Xie-Qui Shi.:
Longitudinal quantification of incipient carious lesions in postorthodontic patients using a fluorescence method. Eur. J. Oral Sci.
2006, 114, 430-434.
8. Jańczuk Z.: Stomatologia zachowawcza. PZWL. Warszawa
2004 r.
9. Millett D.T., Nunn J.H, Welbury R.R., Gordon P.H.: Decalcification in relation to brackets bonded with glassionomer cement or a resin adhesive. Angle Orthod. 1999, 69, 1, 65-70.
10.Arhun N., Arman A., Cehreli S.B., Arkan S., Karabulut E.,
Gulsahi K.: Microleakage beneath ceramic and metal brackets bonded with a conventional and an antibacterial adhesive
system. Angle Orthod. 2006, 76, 6, 1028-1034.
11.Hodges S.J., Spencer R.J., Watkins S.J.: Unusual undelible
enamel staining following fixed appliance treatment. J. Orthod,
2000, 27, 303-306.
12.Staudt C.B., Lusi A., Jacquet J., Kiliardis S.: White spot lesions
around brackets: In vitro detection by laser fluorescence. Eur.
J. Oral Sci. 2004, 112, 237-234.
13.Willmot D.R.: White lesions after orthodontic treatment: does
low fluoride make a difference? J. Orthod. 2004, 31, 235-242.
14.Benson P.E., Shah A.A., Millet D.T., Dyer F., Parkin N., Vine
R.S.: Some evidence that fluoride during orthodontic treatment
reduces occurrence and severity of white spot lesions. Evidence
Based Dentistry. 2004, 5, 98-99.
15.Benson P.E., Shah A.A., Millett D.T., Dyer F., Parkin N., Vine
R.S.: Fluorides, orthodotnics and demineralization: a systematic
review. J. Orthod. 2005, 33, 103-114.
16.Demito C.F.,Vivaldi-Rodriguez G., Ramos A.L., Bownan S.J.:
The efficacy of a fluoride varnish in reducing enamel demineralization adjacent to orthodontic brackets: an in vitro study.
Orthod Craniofac Res. 2004, 7, 205-210.
17.Yamada R., Hayakawa T., Kasai K.: Effect of using self-etching
primer for bonding orthodontic brackets. Angle Orthod. 2002,
72, 6, 558-564.
18.Bielaczyc A., Herud B.: Resorpcja korzeni zębów po leczeniu
ortodontycznym na podstawie piśmiennictwa. Czas. Stomatol.
1995, XLVIII, 8, 542-546.
19.Mcnab S. i wsp.: External apical root resorption following orthodontic treatments. Angle Orthodontist. 2000, 70, 3, 227232.
20.Bielaczyc A., Herud B., Szafrańska A.: Patogeneza resorpcji
korzeni zębów w leczeniu ortodontycznym na podstawie piśmiennictwa. Czas. Stomatol. 1996, XLIX, 3, 200-205.
21.Filho P.F.G. i wsp.: Orthodontically induced inflammatory root
resorptions: a case report. Dent Traumatol. 2006, 22, 350353.
22.Brezniak N., Wasserstein A.: Orthodontically induced inflammatory root resorption. Part I: the basic science aspects. Angle
Orthod. 2002, 72, 175-179.
23.Brezniak N., Wasserstein A.: Orthodontically induced inflammatory root resorption. Part II: the clinical aspects. Angle Orthod. 2002, 72, 180-184.
24.Kurol J., Owman-Moll P.: Hyalinization and root resorption
during early orthodontic tooth movement in adolescents. Angle
Orthod. 1998, 68, 2, 161-166.
25.Rygh P. Orthodontic root resorption studied by electron microscopy. Angle Orthod. 1977, 47, 1, 1-16.
38
26.Han G. i wsp.: Root resorption after orthodontic intrusion and
extrusion: an intraindividual study. Angle Orthod. 2005, 76, 5,
912-918.
27.Bielaczyc A., Oleński J., Herud B.: Resorpcja korzeni po doświadczalnym przemieszczeniu zębów u szczura z niedoborem wapnia w ustroju. Czas. Stomat. 1997, L, 3, 192-202.
28.Bielaczyc A.: Resorpcja korzeni zębów po ortodontycznym
przemieszczeniu w przypadku niedoboru wapnia na podstawie
piśmiennictwa. Czas. Stomatol. 1996, XLIX, 648-653.
29.Walczak M.: Zarys pediatrii. Tom 1. PZWL. Warszawa 1991.
30.Dominiak M., Konopka T., Szajowski K.: Recesje dziąseł w odniesieniu do potencjalnych czynników etiopatologicznych. Stom.
Współcz. 2002, 9, 2, 22-28.
31.Pietrzyk M., Górniak D., Jabłońska E.: Recesje przyzębia
i higiena jamy ustnej u pacjentów leczonych aparatami stałymi
i ruchomymi. Czas. Stomatol. 1996, 49, 9, 636-640.
32.Sieńkowska E., Adamczyk M.: Wybrane periodontologiczne
powikłania leczenia ortodontycznego. Mag. Stomat. 2004, 14,
5, 45-48.
33.Książek-Bąk H., Liśniewska-Machorowska B., PisulskaOtremba A.: Ocena stanu przyzębia u dzieci leczonych i nie
leczonych ortodontycznie. Czas. Stomatol. 1991, 44, 3, 191197.
34.Radlińska J.: Stan przyzębia u dzieci leczonych ruchomymi
aparatami ortodontycznymi. Czas. Stomatol. 1990, 43, 3, 165168.
35.Perzyńska K., Grygorczuk A., Cwalina L., Herud B.: Ocena stanu przyzębia i higieny jamy ustnej pacjentów leczonych
aparatami stałymi i ruchomymi. Czas.Stomatol. 1996, 49, 9,
636-640.
Artykuł nadesłano: 11 lipca 2008 r.
Artykuł przyjęto do druku: 20 sierpnia 2008 r.
Adres do korespondencji:
Katedra Stomatologii Wieku Rozwojowego
Zakład Stomatologii Dziecięcej ŚUM
Pl.Traugutta 2, 41-800 Zabrze