UKŁAD IMMUNOLOGICZNY
(ODPORNOŚCIOWY) - funkcje, budowa i
najczęstsze dolegliwości
Paulina Zduniak
http://zdrowie.gazeta.pl/Zdrowie/7,140283,19814699,uklad-immunologiczny-odpornosciowyfunkcje-budowa-i-najczestsze.html
Układ immunologiczny (inaczej układ odpornościowy) zabezpiecza nas zarówno przed
szkodliwymi czynnikami chorobotwórczymi, pochodzącymi z zewnątrz, jak i uszkodzeniami
tkanek i nieprawidłowymi podziałami komórek, zachodzącymi wewnątrz ciała. (Fot. Shutterstock)
Gdyby nie układ immunologiczny nie przetrwalibyśmy. W każdej chwili chroni nas on bowiem
przed szeregiem zagrożeń, zarówno zewnętrznych, jak i wewnętrznych. Układ immunologiczny
(inaczej układ odpornościowy) swoje działanie zawdzięcza przede wszystkim leukocytom, które
pełnią rolę naszej wewnętrznej armii.
UKŁAD IMMUNOLOGICZNY (ODPORNOŚCIOWY) - rola
w organizmie
Gdyby nasz organizm był państwem, układ immunologiczny byłby jego siłami zbrojnymi. W każdej
sekundzie broni on nas przed wrogiem z zewnątrz (inaczej patogenami lub czynnikami
chorobotwórczymi, w tym: bakteriami, wirusami, grzybami, pierwotniakami czy toksynami), jak i
zagrożeniami wewnętrznymi, reagując na uszkodzenia tkanek czy nieprawidłowe podziały komórek
(nowotwory). W ten sposób, wraz z układem neurologicznym i dokrewnym (hormonalnym),
decyduje o utrzymaniu homeostazy (równowagi) w naszym ciele. Zestaw mechanizmów, które
pomagają nam w ochronie przed różnymi zagrożeniami - zewnętrznymi i wewnętrznymi - to
właśnie odporność.
UKŁAD IMMUNOLOGICZNY (ODPORNOŚCIOWY) sposób działania: odporność nieswoista
Ze względu na rolę układu immunologicznego, jego komórki znajdują się niemal w całym naszym
organizmie. Główną linię obrony stanowią w nim wyspecjalizowane komórki zwane krwinkami
białymi lub leukocytami, do których zaliczamy: granulocyty (neutrofile, bazofile, eozynofile)
oraz agranulocyty (limfocyty T, limfocyty B i komórki NK oraz monocyty - w tym makrofagi).
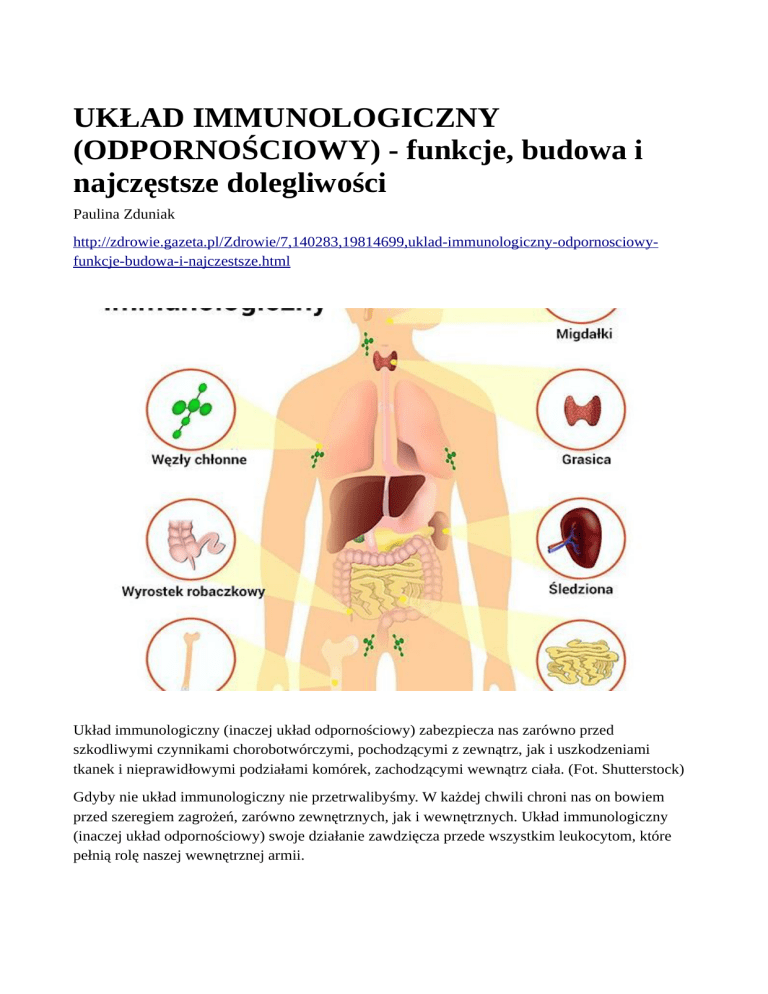
Część tej armii rozlokowana jest we wszystkich tkankach ciała, część natomiast tkwi w
„koszarach”, na które składają się narządy i tkanki, wchodzące w skład układu limfatycznego: szpik
kostny, grasica, śledziona, węzły chłonne, migdałki, wyrostek robaczkowy, jelitowe kępki Peyera, a
także grudki chłonne rozrzucone w różnych częściach ciała (przede wszystkim układzie
pokarmowym).
W obronie organizmu biorą udział także specjalne „fortyfikacje”, które stanowią pierwszą linię
obrony przed szkodliwymi czynnikami zewnętrznymi. Bariery te dzieli się często na mechaniczne,
chemiczne oraz biologiczne. Jedną z barier mechanicznych jest chociażby nasza skóra. Zalicza się
do nich również rzęsy i grube włosy w nosie, które pomagają nam obronić ciało przed większymi
zanieczyszczeniami. Dzięki łzom, które obmywają oczy oraz śluzowi i rzęskom, pokrywającym
nabłonek układu oddechowego, część patogenów jest wychwytywana i usuwana poza ustrój (m.in.
z pomocą kaszlu, kichania, łzawienia). Barierę chemiczną stanowi na przykład niskie (kwaśne) ph
skóry, soku żołądkowego oraz pochwy, w którym część patogenów ginie. Zawdzięczamy ją również
bakteriobójczym substancjom obecnym w wydzielinach i tkankach naszego ciała, takich jak:
lizozym obecny w ślinie i łzach, czy laktoferyna (która znajduje się m.in. w mleku karmiącej
matki). Barierę biologiczną stanowią natomiast flory bakteryjne, zamieszkujące nasz układ
pokarmowy i moczowo-płciowy, które wypierają inne mikroorganizmy, chcące się zadomowić w
organizmie.
Dopiero gdy te bariery zawiodą, a do organizmu przedostaną się patogeny, do akcji wkracza układ
immunologiczny. Jego odpowiedzi nie powodują same patogeny czy zmienione komórki, a obecne
na ich powierzchni lub wydzielane przez nie związki, zwane antygenami. Antygen to swego
rodzaju „dowód osobisty” komórki, informujący inne komórki o tym, czy przynależy ona do
danego organizmu. Możemy wśród nich wyróżnić antygeny własne (autoantygeny) oraz antygeny
obce.
Pierwszą linię obrony układu odpornościowego stanowią fagocyty, czyli komórki żerne, do których
zaliczamy przede wszystkim makrofagi (dojrzałe monocyty), a także granulocyty (głównie
neutrofile). Są one w stanie wykryć „wroga” za pomocą swych receptorów. W krótkim czasie po
infekcji pojawiają się na miejscu, a następnie pochłaniają („pożerają”) i trawią patogeny.
Fagocyty mogą również zostać „powiadomione” o infekcji przez inne komórki, w tym np. komórki
tuczne (mastocyty). W odpowiedzi na kontakt z patogenem mogą one wydzielać szereg substancji,
zwłaszcza cytokiny - informujące inne komórki układu immunologicznego o infekcji. Zalicza się
do nich przede wszystkim interferon, który ma także zdolność do zwalczania patogenów (głównie
wirusów) oraz komórek nowotworowych. Komórki te wydzielają również substancje, będące
mediatorami stanu zapalnego, zwłaszcza histaminę. W efekcie ich działania rozszerzają się
naczynia krwionośne w tkankach sąsiadujących z zainfekowanym miejscem. Dzięki temu staje się
ono lepiej ukrwione, co pozwala na szybsze dotarcie do niego „oddziałom szturmowym”, czyli
komórkom i białkom naszego organizmu, które mogą zneutralizować niebezpieczeństwo.
Zarówno wspomniane „fortyfikacje”, jak i pierwszą linię obrony organizmu określamy jako
odporność nieswoistą, zwaną również odpornością wrodzoną. Oznacza to, że nie jest ona
wyspecjalizowana, a bariery mechaniczne, chemiczne i biologiczne oraz komórki żerne bronią nas
tak szybko, jak się da przed wszystkim, co uznają za zagrożenie dla organizmu. Jednocześnie ich
szybka reakcja daje czas komórkom bardziej wyspecjalizowanym na przygotowanie i
przeprowadzenie sprawniejszej obrony.
UKŁAD IMMUNOLOGICZNY (ODPORNOŚCIOWY) sposób działania: odporność swoista
W odróżnieniu od odporności nieswoistej - wolniej działająca odporność swoista (inaczej
odporność nabyta) jest skierowana przeciwko konkretnym zagrożeniom. Zawdzięczamy ją
wyspecjalizowanym komórkom, zwanym limfocytami, które potrafią rozpoznać i zapamiętać z
jakim „wrogiem” mają do czynienia i dysponują odpowiednim „arsenałem” by (zazwyczaj
skutecznie) go zneutralizować. Komórki te dzielimy zwykle na limfocyty T, limfocyty B oraz
komórki NK.
Komórki NK (z ang. „Natural Killers” - naturalni zabójcy) stale monitorują nasz organizm w
poszukiwaniu „obcych”, czyli komórek, które nie mają na swojej powierzchni odpowiedniego
kompleksu białek (tzw. MHC klasy I). Potrafią one również wykrywać zaburzenia w układzie tych
białek, powstające np. w komórkach nowotworowych. Wykazują one tzw. działanie cytotoksyczne,
polegające na spontanicznym i samodzielnym (bez porozumienia z innymi komórkami układu
odpornościowego) niszczeniu komórek uznawanych za obce, własnych komórek, które zostały
zainfekowane, a także komórek nowotworowych. Między innymi ze względu na tę autonomię,
niektórzy nie zaliczają ich w ogóle do limfocytów.
Z kolei limfocyty T i B pobudzane są do działania przede wszystkim przez tzw. komórki
prezentujące antygen (APC). Są to wyspecjalizowane komórki (m.in. makrofagi), które
pochłaniają, przetwarzają, a następnie umieszczają na swojej powierzchni obcy antygen po to, by
limfocyty mogły go zauważyć, rozpoznać, a następnie zareagować na zagrożenie. Na tej samej
zasadzie limfocyty rozpoznają nowe antygeny, pojawiające się na powierzchni komórek
nowotworowych.
Limfocyty T pełnią głównie funkcję dowódców obrony. Odbierają one sygnały o zagrożeniu od
komórek zaangażowanych w pierwszą linię obrony, a następnie nadzorują przebieg dalszej walki z
wrogiem. Są one w stanie rozpoznawać obce komórki, dzięki odpowiednim receptorom (TCR) białkom, które dopasowują się do ich antygenów. Ponieważ obcych antygenów jest mnóstwo, w
naszym organizmie krążą limfocyty posiadające bardzo zróżnicowane receptory.
Wśród limfocytów T wyróżniamy trzy najważniejsze grupy. Limfocyty Th odpowiadają za
pobudzanie do działania podległych im „żołnierzy” - limfocytów B i makrofagów. Limfocyty Tc
(cytotoksyczne) są zdolne do samodzielnego uśmiercania komórki, którą uznają za obcą. Z kolei
limfocyty Treg (limfocyty Ts) nadzorują pracę wszystkich pozostałych komórek, hamując zbyt
nasiloną odpowiedź immunologiczną organizmu. Niektórzy wyróżniają ponadto limfocyty NKT,
które łącząc cechy limfocytów T i komórek NK potrafią zarówno wpływać na odpowiedź
immunologiczną organizmu, jak i uśmiercać niektóre patogeny.
Limfocyty B również potrafią aktywować się same, rozpoznając obcy antygen, za pomocą
własnych receptorów (BCR). Ich aktywność jest zwykle monitorowana przez limfocyty Th. W
wyniku pobudzenia zmieniają się one w komórki plazmatyczne, zdolne do produkcji przeciwciał
(immunoglobulin).
Przeciwciała to specyficzny rodzaj białek, które mają zdolność wiązania antygenów, co ułatwia
zniszczenie lub neutralizację patogenów. Ze względu na budowę i oddziaływanie wyróżnia się
zwykle:
* immunoglobuliny klasy A (IgA) - odpowiedzialne przede wszystkim za mechanizmy obronne w
obrębie błon śluzowych,
* immunoglobuliny klasy D (IgD) - których działanie nie zostało jeszcze w pełni poznane,
* immunoglobuliny klasy E (IgE) - główni sprawcy reakcji alergicznych, których zadaniem jest
również walka z pasożytami,
* immunoglobuliny klasy G (IgG) - uważane za najważniejsze przeciwciała, które walczą przede
wszystkim z bakteriami
*oraz immunoglobuliny klasy M (IgM) - które pojawiają się zwykle tylko po pierwszym kontakcie
z danym antygenem.
Pojedyncza komórka plazmatyczna wytwarza tylko przeciwciała jednej klasy, dopasowane do
jednego antygenu. Dzięki temu mamy możliwość namierzenia w badaniach laboratoryjnych krwi
substancji, która wywołuje o nas reakcje alergiczne.
Limfocyt B po kontakcie z antygenem potrafi się również przekształcić w tzw. komórkę pamięci.
Potomkowie limfocytów B pamięci (powstający w wyniku podziału tej komórki) pozostają w
naszym ciele, „pamiętając” wroga. W efekcie, jeśli zagrożenie znów się pojawi, są one w stanie w
krótkim czasie wytworzyć potrzebne przeciwciała.
Ze zdolności naszego układu immunologicznego do zapamiętywania zagrożenia, korzystamy
stosując szczepienia. Szczepionka to preparat, zawierający osłabione lub martwe patogeny,
produkowane przez nie toksyny lub ich antygeny. Stykając się z nimi nasz organizm ma szansę
wytworzenia krócej lub dłużej trwającej odporności na wiele niebezpiecznych patogenów, które w
mniej kontrolowanych warunkach mogłyby doprowadzić do poważnych schorzeń i powikłań
zdrowotnych (np. trwałego kalectwa). Dzięki wprowadzeniu szczepień w drugiej połowie XX
wieku udało się zminimalizować częstość pojawiania się mnóstwa niebezpiecznych chorób, które
nękały ludzkość, w tym np. polio, błonicy czy krztuśca.
Czytaj również:
Limfocyty - normy
UKŁAD IMMUNOLOGICZNY (ODPORNOŚCIOWY) budowa: główne tkanki i narządy
Szpik kostny i grasica są dla układu immunologicznego narządami centralnymi. Szpik kostny
czerwony, znajdujący się przede wszystkim w kościach płaskich oraz nasadach kości długich, to
miejsce, w którym wytwarzane są leukocyty. Powstają one w wyniku procesu krwiotworzenia z
komórek macierzystych szpiku (tzw. krwiotwórcze komórki macierzyste). Część z nich, m.in.
monocyty i limfocyty typu B, dojrzewa również w szpiku, a następnie uwalniana jest do
krwioobiegu. Niektóre przechodzą jednak dalszy poziom „edukacji” gdzie indziej.
Narządem nadrzędnym zarówno dla układu odpornościowego, jak i limfatycznego jest nieduża i
zmniejszająca się wraz z wiekiem grasica. Stanowi ona swego rodzaju „uniwersytet”, w którym
niedojrzałe limfocyty T (tymocyty) nabierają swoich kompetencji oraz są selekcjonowane. W
procesie tym zniszczone zostają przede wszystkim te limfocyty, które mogą atakować komórki
własnego organizmu. Ocenia się, że może to być nawet 90-95% wszystkich nowych limfocytów.
Przy życiu pozostają jedynie te, które mogą się okazać przydatne dla układu immunologicznego,
wykazujące zdolność do niszczenia różnorodnych czynników chorobotwórczych. Ci wybrańcy
dojrzewają w wyniku działania wydzielanych przez grasicę hormonów - przede wszystkim
tymozyny. Następnie opuszczają one grasicę i wędrują wraz z limfą do innych narządów i tkanek
układu limfatycznego.
Część z nich zatrzymuje się w śledzionie, położonej po lewej stronie ciała, pomiędzy żebrami 9. i
11. Podobnie jak szpik kostny czerwony jest ona narządem przynależącym zarówno do układu
immunologicznego (i limfatycznego), jak i krwionośnego. Z uwagi na ten podwójny zakres
obowiązków, jej miąższ jest biało-czerwony. Białe punkty, otoczone przez czerwony miąższ (który
filtruje krew), to tzw. miazga biała śledziony - grudki, zbudowane z tkanki chłonnej oraz osłonki z
limfocytów B i T, otaczające naczynia krwionośne.
Jeden z ich głównych przystanków to również węzły chłonne (inaczej węzły limfatyczne). Leżą
one w przebiegu naczyń limfatycznych i stanowią swego rodzaju filtr dla przepływającej przez nie
limfy. Zbudowane są z grudek tkanki chłonnej i mogą występować pojedynczo lub w grupach. To
przede wszystkim w nich limfocyty „czatują” na wrogie komórki. Jeśli się z nimi zetkną, namnażają
się, by je zwalczyć. W efekcie węzły mogą się powiększać, twardnieć i boleć.
Grudki chłonne znajdują się nie tylko w śledzionie i węzłach chłonnych, ale także w innych
punktach naszego organizmu, np. w błonie śluzowej układu pokarmowego i oddechowego. W
gardle i jamie nosowo-gardłowej tworzą onespecjalne skupiska - migdałki. Największymi są dwa
migdałki podniebienne. Oprócz nich wyróżniamy również: migdałek gardłowy (zwany trzecim
migdałkiem), migdałek językowy oraz migdałki trąbkowe. Razem z pasmami bocznymi tkanki
chłonnej położonymi w tylnej ścianie gardła i grudkami chłonnymi umiejscowionymi w błonie
śluzowej gardła, tworzą one tzw. pierścień Waldeyera - jedną z pierwszych barier, chroniących nas
m.in. przed drobnoustrojami dostającymi się drogą oddechową i pokarmową (więcej o migdałkach).
Grudki chłonne leżące w błonach śluzowych określa się skrótem MALT. Zalicza się do nich
zarówno te związane z układem oddechowym - zwane NALT i BALT, jak i te, związane z układem
pokarmowym - zwane GALT. W skład GALT zalicza się nie tylko pojedyncze grudki chłonne,
rozsiane w układzie pokarmowym, ale również ich skupiska - wyrostek robaczkowy (cienkie,
ślepo zakończony woreczek, odchodzący od jelita ślepego), zwany czasem migdałkiem jelitowym,
jak i mieszczące się w błonie śluzowej jelita cienkiego kępki Peyera. Z kolei składniki układu
immunologicznego (i limfatycznego) związane ze skórą, określane są skrótem SALT.
UKŁAD IMMUNOLOGICZNY (ODPORNOŚCIOWY) najczęstsze dolegliwości
Tym, co najczęściej dokucza nam w związku z pracą układu immunologicznego są: bolesne i
powiększone węzły chłonne, stany zapalne, podwyższona temperatura ciała (więcej: Gorączka
-wróg czy przyjaciel?). W przypadku infekcji jest to stan prawidłowy, który oznacza, że układ
odpornościowy podjął walkę ze szkodliwymi czynnikami. Z czasem - gdy zagrożenie zostanie
pokonane - przechodzi. Jeśli jednak trwa zbyt długo lub wtedy, gdy infekcja się zaostrzy potrzebna
jest interwencja lekarza. Wyjaśnienia wymaga powiększenie węzłów chłonnych trwające dłużej niż
2 tygodnie. Może to być objawem poważnych chorób, w tym nawet nowotworów (więcej na ten
temat: POWIĘKSZONE WĘZŁY CHŁONNE: nie panikuj, działaj. Szybko!).
Nienowotworowe powiększenie węzłów chłonnych
Nowotworowe powiększenie węzłów chłonnych
Z kolei wszelkie zaburzenia w pracy układu immunologicznego można podzielić na trzy
kategorie. Jeśli jego reakcja jest zbyt słaba (lub w ogóle jej brak), mówimy o niedoborach
odporności. Gdy jest za bardzo nasilona, mamy do czynienia z alergią. Jeśli natomiast zwraca się
on przeciwko naszemu organizmowi, mamy choroby autoimmunologiczne (autoimmunizacyjne).
Alergia (inaczej uczulenie) właściwie nie jest chorobą. To stan nadmiernego „przeczulenia”
naszego układu immunologicznego (przede wszystkim limfocytów T), w którym traktuje on
nieszkodliwe cząsteczki (tzw. alergeny), jako zagrożenie i mobilizuje się do walki z nimi.
Wysyłane przez niego przeciwciała (immunoglobuliny IgE) wiążą się z komórkami tucznymi, które
występują w całym organizmie. Uwalniane z nich mediatory reakcji alergicznej (przede wszystkim
histamina) odpowiadają zaś za odczuwane przez nas objawy alergii. W zależności od rodzaju alergii
(alergia pokarmowa, alergia wziewna, alergia kontaktowa) mogą to być: zaczerwienione oczy, katar
sienny, zmiany skórne (np. pokrzywka), astma, duszności, biegunki (czasami z obecnością śluzu i
krwi w kale), wymioty.
Niekiedy reakcja organizmu na alergen jest zbyt szybka i silna, co prowadzi do wstrząsu
anafilaktycznego (anafilaksji) - nagłego spadku ciśnienia tętniczego krwi, który może nawet
prowadzić do śmierci. Objawia się on m.in.: rumieniem i pokrzywką oraz świądem ciała,
trudnościami w przełykaniu, bladością, dusznościami, szybkim i płytkim oddechem, potami,
zimnymi kończynami, wymiotami, a także omdleniem. Wstrząs anafilaktyczny wymaga
natychmiastowej pomocy lekarskiej - najlepiej od razu zadzwonić na pogotowie ratunkowe.
Alergia często bywa mylona z nietolerancją pokarmową. W rzeczywistości różnią się one jednak
sposobem powstawania. Za nietolerancję pokarmową na dany składnik menu (najczęściej laktozę),
odpowiada brak lub zbyt mała aktywność rozkładającego go enzymu (w przypadku laktozy jest to
laktaza). Powoduje to nieprzyjemne konsekwencje, w postaci: wzdęć, nadmiernych gazów, bólów
brzucha i biegunek. Różnica polega zatem na tym, że w powstawaniu nietolerancji nie bierze
udziału układ immunologiczny, ale nie tylko. Uważa się, że reakcje alergiczne IgE-zależne są
zwykle szybsze od tych, które występują w przypadku nietolerancji pokarmowych.
Do nietolerancji pokarmowych zalicza się czasem również tzw. alergie pokarmowe utajone
(inaczej alergie IgG-zależne). Choć ich objawy oraz szybkość reakcji na alergen (zwykle występują
po 1-3 dniach od jego spożycia) sprawia, że przypominają nietolerancje, one również spowodowane
są przez zbyt silną reakcją układu immunologicznego. Uważa się, że powstają na skutek
przedostawania się niegroźnych cząstek pokarmowych przez uszkodzoną błonę jelitową i
uruchomienia odpowiedzi układu odpornościowego.
Zarówno alergie (IgE i IgG zależne), jak i nietolerancje pokarmowe może rozpoznać jedynie
specjalista - immunolog lub alergolog - na podstawie badań laboratoryjnych, w tym testów
skórnych czy badania krwi na obecność konkretnych przeciwciał. To do niego należy również
wybór sposobu leczenia. W aleriach IgE-zależnych - w zależności od objawów - stosuje się różne
środki farmakologiczne, np. preparaty wziewne (zwłaszcza przy astmie), emolienty (na zmiany
skórne). Zwykle są to albo leki przeciwhistaminowe lub kortykosteroidy (zwane sterydami).
Pomocne może się okazać również odczulanie (inaczej immunoterapia swoista), polegające na
podawaniu przez jakiś czas wzrastających dawek alergenu. Prowadzi ono do zmniejszenia reakcji
alergicznej, zaś efekt terapeutyczny może trwać nawet kilka lat.
W przypadku alergii pokarmowych utajonych oraz nietolerancji wystarczy najczęściej wykluczyć z
menu produkt, który powoduje uczulenie/nietolerancję. Dietę eliminacyjną powinien jednak
zalecić lekarz na podstawie wywiadu i analizy badań. Wprowadzając ją samodzielnie, możemy nie
tylko nie poprawić swojego stanu, ale jeszcze nabawić się niedoborów pokarmowych.
UKŁAD IMMUNOLOGICZNY (ODPORNOŚCIOWY) najczęstsze choroby
Stan, w którym zdolność naszego organizmu do zwalczania chorób jest upośledzona lub zniesiona
nazywamy niedoborem odporności. Jest on zwykle spowodowany albo brakiem komórek
odpowiedzialnych za reakcje obronne naszego organizmu, albo zaburzeniem pracy układu
odpornościowego. W zależności od przyczyny, która je wywołała, wyróżniamy niedobory
pierwotne (stosunkowo rzadkie) i wtórne lub inaczej nabyte, które są najczęstsze.
Pierwotny niedobór odporności (PNO) to często skutek genetycznej dysfunkcji układu
immunologicznego. Choć najczęściej wykrywa się go w niemowlęctwie lub wczesnym
dzieciństwie, bywa rozpoznawany i w późniejszych latach życia. Wskazują na niego nawracające
częściej niż standardowo infekcje górnych dróg oddechowych, przewodu pokarmowego czy skóry,
których przebieg jest również stosunkowo ciężki (więcej o objawach pierwotnych niedoborów
odporności). PNO może zdiagnozować jedynie immunolog, na podstawie szczegółowego wywiadu,
analizy historii chorób oraz badań laboratoryjnych. W leczeniu pierwotnych niedoborów odporności
stosuje się przede wszystkim dożylne podawanie immunoglobulin (zwykle w odstępach 3-4tygodniowych). W cięższych przypadkach wykonuje się np. przeszczep szpiku lub komórek
macierzystych (więcej przydatnych informacji znajdziesz na stronie internetowej Stowarzyszenia
Rodziców Dzieci z Niedoborami Odporności).
Wtórne niedobory odporności są zwykle konsekwencją przyjmowania niektórych leków,
niedożywienia i niedoborów pokarmowych oraz infekcji wirusowych (np. zakażenia wirusem
HIV). Najpopularniejszym z tej grupy jest zespół nabytego upośledzenia odporności, czyli AIDS.
W początkowej fazie, która trwa stosunkowo krótko, objawy mogą przypominać grypę (np. bóle
stawów, bóle mięśni, powiększone węzły chłonne), stąd wiele osób nie zdaje sobie sprawy z
zakażenia. W kolejnej fazie, która trwa zwykle około kilku lub kilkunastu lat chorzy mogą
odczuwać przewlekłe zmęczenie, mieć powiększone węzły chłonne, okresowe stany
podgorączkowe, częste biegunki, mocno pocić się w nocy, a także odnotować spadek wagi. Dopiero
po tym czasie rozwija się pełnoobjawowy AIDS, w trakcie którego chorych nękają częste ciężkie
biegunki oraz liczne choroby (zwłaszcza układu oddechowego, pokarmowego oraz skóry), w tym
tzw. infekcje oportunistyczne, które pojawiają się u osób z uszkodzonym (lub mocno osłabionym)
układem odpornościowym. Obecnie nie ma terapii, która gwarantuje całkowite wyleczenie. Dzięki
wprowadzeniu aktywnej terapii antyretrowirusowej (tzw. HAART) można jednak znacznie
poprawić funkcjonowanie oraz wydłużyć życie osoby chorej (Czytaj również: Co ty wiesz o
AIDS?).
Choroby autoimmunologiczne (tzw. choroby z autoagresji, schorzenia autoimmunizacyjne) mogą
dotykać praktycznie wszystkich elementów naszego organizmu. Rozwijają się, gdy układ
immunologiczny popełnia błąd i zaczyna postrzegać różne tkanki własnego ciała jako wrogów.
Zaliczamy do nich m.in. takie schorzenia, jak: często mylona z alergią celiakia (w efekcie
nietolerancji glutenu dochodzi w niej do niszczenia kosmków jelitowych), cukrzyca typu I
(niszczone są wyspy ß trzustki, produkujące insulinę), stwardnienie rozsiane (uszkodzeniu ulegają
neurony w ośrodkowym układzie nerwowym), reumatoidalne zapalenie stawów (uszkodzenia
tkanki łącznej i zapalenia stawów), choroba Hashimoto i Gravesa-Basedowa (niszczące tarczycę),
łuszczyca i bielactwo (uszkadzające komórki skóry), a także toczeń układowy. Leczenie jest
odpowiednie do tego, jaki układ lub narząd został zaatakowany przez układ odpornościowy. Często
stosuje się farmakoterapię lekami immunosupresyjnymi (hamującymi wzmożoną odpowiedź układu
odpornościowego) lub niesteroidowe leki przeciwzapalne.
UKŁAD IMMUNOLOGICZNY (ODPORNOŚCIOWY) - kto
go wyleczy?
Rozpoznawanie i leczenie chorób układu odpornościowego to domena specjalności lekarskiej o
nazwie immunologia kliniczna. O skierowanie do immunologa warto poprosić, jeśli
podejrzewamy, że za naszymi dolegliwościami (np. bardzo często i ciężko przechodzonymi
chorobami układu oddechowego) stoją problemy z układem immunologicznym. W poradni
immunologicznej zdiagnozujemy przede wszystkim niedobory odporności i choroby
autoimmunologiczne.
Wykrywanie i leczenie alergii (czyli uczuleń) to z kolei domena alergologii. Alergolog, na
podstawie odpowiednich badań (np. testy skórne, analiza krwi na obecność immunoglobulin)
zdiagnozuje przyczynę naszych problemów i zaleci odpowiedni sposób leczenia. Do poradni
alergologicznej potrzebne będzie skierowanie od lekarza pierwszego kontaktu (internisty lub
pediatry). Tak, jak każdego specjalistę alergologa można również odwiedzić prywatnie, jednak w
takim wypadku koszt zleconych przez niego badań będziemy musieli pokryć z własnej kieszeni.