Ostre rozwarstwienie aorty
Definicja.
Przerwanie ciągłości błon wewnętrznej oraz środkowej i odwarstwienie przydanki z
powstaniem kanału rzekomego. Ostre rozwarstwienie – do 2 tygodni od pierwszych
objawów. Miejsce pęknięcia (entry) znajduje się najczęściej (57%) w aorcie wstępującej,
łuku (10%) lub poniżej odejścia lewej tętnicy podobojczykowej (31%). Niezależnie od
miejsca pęknięcia zasięg rozwarstwienia może obejmować aortę wstępującą (Stanford A) lub
jej pozostałe odcinki (Stanford B). Rozwarstwienie obejmuje czasem całą aortę z jej
odgałęzieniami: od zastawki aortalnej do naczyń udowych.
Epidemiologia.
5-30 przypadków/1 mln/rok
75% w wieku 50-70 lat
M:K - 3:1
Objawy (może być kilka, może być tylko jeden, często pierwszym objawem jest wstrząs)
1. Ból w klatce piersiowej, nadbrzuszu
2. Niewydolność krążenia lub wstrząs
3. Tamponada lub płyn w worku osierdziowym
4. Płyn w lewej jamie opłucnowej
5. Niedomykalność zastawki aortalnej (szmer rozkurczowy)
6. Zaburzenia neurologiczne i zaburzenia świadomości
7. Objawy niedokrwienia kończyn
8. Asymetryczne tętno
9. Zawał serca (10-20% pacjentów, towarzyszy rozwarstwieniu ujścia wieńcowego)
Istotne elementy wywiadu chorobowego:
1. Zespół Marfana (4-12% chorych z rozwarstwieniem)
2. Nadciśnienie (75% chorych)
3. Tętniak lub poszerzenie aorty obserwowane wcześniej
4. Przebyty w przeszłości zabieg kardiochirurgiczny
5. Ciąża
Przydatne badania dodatkowe:
1. EKG (zawał serca nie wyklucza ostrego rozwarstwienia aorty)
2. RTG (poszerzenie śródpiersia, płyn w lewej jamie opłucnowej)
POSTĘPOWANIE Z CHORYM Z PODEJRZENIEM OSTREGO ROZWARSTWIENIA
1. Terapia przeciwwstrząsowa i stabilizacja krążenia.
2. Intubacja (jeśli współistnieje niewydolność oddechowa)
3. Diagnostyka obrazowa (TK, angio-TK)
4. USG serca (TTE lub TEE) celem oceny funkcji zastawki aortalnej i lokalizacji
pęknięcia (nie zawsze możliwe)
Wskazania do leczenia operacyjnego:
1. Rozwarstwienie obejmujące aortę wstępującą (Stanford A) z/bez niedomykalnością
zastawki aortalnej
Wskazanie do leczenia zachowawczego lub implantacji stentgraftu
1. Rozwarstwienie nie obejmujące aorty wstępującej (Stanford B)
Ostra dysfunkcja protezy zastawkowej
Definicja.
Nagła dysfunkcja implantowanej zastawki prowadząca do ostrej niewydolności krążenia
wymagająca leczenia operacyjnego w trybie pilnym.
Etiologia.
1. Niewłaściwa antykoagulacja (wykrzepianie na pierścieniu i zawiasach zastawki
mechanicznej) – najczęstsza przyczyna
2. Infekcyjne zapalenie wsierdzia o szybkim przebiegu (blokowanie dysków zastawki
mechanicznej przez nawarstwiające się wegetacje bakteryjne, destrukcja i perforacja
płatków zastawki biologicznej)
3. Blokowanie dysków lub ujścia zastawkowego przez materiał zatorowy z lewego serca
(zakrzep, śluzak lewego przedsionka) lub przez zator skrzyżowany (przy
współistnieniu ubytku w przegrodzie międzyprzedsionkowej)
4. Jatrogenna: uszkodzenie zastawki podczas cewnikowania serca
5. Pourazowa: w wyniku urazu tępego lub drążącego
6. Błąd chirurgiczny
Objawy:
1. Ostra niewydolność krążenia.
2. Szmer nad sercem.
3. Zciszony lub niesłyszalny ton zamknięcia się zastawki mechanicznej
4. Objawy infekcji (gdy etiologią jest infekcyjne zapalenie wsierdzia)
Diagnostyka:
1. USG serca (najlepiej badanie przezprzełykowe - TEE).
POSTĘPOWANIE Z CHORYM Z PODEJRZENIEM DYSFUNKCJI IMPLANTOWANEJ
ZASTAWKI
1. W miarę możliwości ustabilizować krążenie wlewami amin katecholowych i lekami
odwadniającymi (wkłucie centralne)
2. Intubacja
3. Zapewnić jak najszybszy transport do oddziału kardiochirurgicznego (czas odgrywa
pierwszorzędne znaczenie w rokowaniu)
Urazy serca
Urazy penetrujące – wynik ran kłutych i postrzałowych.
Uszkodzeniu najczęściej ulegają:
1. prawa komora (ok. 60%)
2. lewa komora (ok.30%)
3. prawy przedsionek (ok.10%)
Naczynia wieńcowe uszkadzane są w 2-10% przypadków (najczęściej jest to tętnica przednia
zstępująca serca, LAD).
Przyczyną wysokiej śmiertelności (62%-89%) w przypadku urazów penetrujących serca jest
masywny krwotok lub tamponada serca.
Postępowanie:
1. Szybka sternotomia lub torakotomia boczna
2. Odbarczenie tamponady
3. Doraźne zamknięcie miejsca krwawienia (palec, cewnik Foleya)
4. Szew niewchłanialny (np.: Prolen 2.0) na łatkach teflonowych
5. Drenaż śródpiersia
Urazy tępe
Mechanizm:
1. Ściśnięcie organów w klatce piersiowej pomiędzy mostkiem a kręgosłupem
2. Wynik gwałtownej akceleracji/deceleracji ciała
3. Bezpośrednie uderzenie
Skutki tępego urazu dla poszczególnych części serca:
1. Miocardium: pęknięcie mięśnia, stłuczenie, zawał, tętniak komory
2. Układ bodźcoprzewodzący: blok, arytmia
3. Aparat zastawkowy: rozdarcie płatka, uszkodzenie mm. brodawkowatych lub nici
ścięgnistych
4. Pericardium: pęknięcie z przepukliną, wysięk, krwawienie z tamponadą,
pneumopericardium
5. Naczynia wieńcowe: ostry zakrzep, przetoka lub tętniak tętnicy wieńcowej
Diagnostyka: EKG, RTG, enzymy nekrotyczne, USG serca, TK
UWAGA: w 50%-70% brak korelacji pomiędzy wynikami badania ultrasonograficznego,
EKG i analizą markerów biochemicznych.
Postępowanie:
1. Objawowa tamponada wymaga szybkiego odbarczenia mechanicznego przy pomocy
perikardiocentezy, perikardiektomii lub torakotomii
2. Płyn w worku bez objawów tamponady (tachykardia, hipotensja z małą amplitudą sk.roz., przepełnienie żył szyjnych, stłumienie tonów serca, sinica górnej połowy ciała,
ośrodkowe ciśnienie żylne > 15 mmH20, niski woltaż w EKG, kulista sylwetka serca
w RTG) jest wskazanie do obserwacji
3. Leczenie tępego urazu serca bez krytycznych uszkodzeń mechanicznych
wymagających natychmiastowego leczenia chirurgicznego przebiega analogicznie do
leczenia ostrego zawału.
4. Ewentualne późne skutki ciężkiego tępego urazu serca, takie jak uszkodzenia
zastawek, mięśni brodawkowatych i nici ścięgnistych lub ubytku w przegrodzie
międzykomorowej zazwyczaj mogą być leczone na oddziale kardiochirurgicznym po
opanowaniu ostrej fazy i ustabilizowaniu się stanu chorego.
Pomostowanie aortalno-wieńcowe (CABG) po nieudanej przezskórnej angioplastyce
( PTCA):
I
1. CABG powinno być wykonane przy trwającym niedokrwieniu lub dużym ryzykiem
zamknięcia naczynia powodującym istotne niedokrwienie m. serca
2. z powodu niestabilności hemodynamicznej
IIa
1. pozostawienie ciała obcego w naczyniu wieńcowym
2. celem poprawienia parametrów hemodynamicznych u pacjentów z zaburzeniami
krzepnięcia, bez wcześniejszej sternotomii
IIb
1. jak IIa pkt.2, po wcześniejszej sternotomii
III
1. nie zaleca się CABG gdy brak objawów niedokrwienia
2. gdy brak możliwości wykonania skutecznej chirurgicznej rewaskularyzacji lub
wystąpienia zjawiska „no-reflow”
Dławica niestabilna lub zawał bez uniesienia odcinka ST (NSTEMI):
I
1. istotne zwężenie pnia lewej tętnicy wieńcowej
2. ekwiwalent głównego pnia czyli zwężenie >70% tętnicy przedniej zstępującej
(LAD) i tętnicy okalającej (CX)
3. nieskuteczna rewaskularyzacja po PTCA i nieskuteczna max. terapia
farmakologiczna
IIa
1. choroba 1 lub 2-naczyniowa z zajęciem proksymalnego odcinka LAD
IIb
1. choroba 1-2 naczyniowa, bez zajęcia prox. LAD, bez możliwości wykonania
skutecznego PTCA (jeśli duży obszar niedokrwienia i duże ryzyko PTCA to klasa I)
Zawał z uniesieniem odcinka ST (STEMI):
I
1. pilne CABG należy rozważyć gdy:
a. nieudane PTCA, chory z bólem, niestabilny, naczynia dostępne chirurgicznej
rewaskularyzacji
2. trwające lub nawracające niedokrwienie niereagujące na farmakoterapię, z
zagrożeniem dużego obszaru niedokrwienia, nie kwalifikujące się do PTCA
3. pozawałowe pęknięcie przegrody międzykomorowej lub ostra niedomykalność
mitralna
4. pacjent we wstrząsie, < 75 rż, z uniesieniem ST lub blok lewej odnogi pęczka Hissa
(LBBB), lub zawałem ś. tylnej, gdy wstrząs rozwinie się w okresie pierwszych 36 h od
zawału i można wykonać CABG w pierwszych 18 h wstrząsu
5. zagrażające życiu zaburzenia rytmu przy zwężeniu głównego pnia lewej tętnicy
wieńcowej (LM) > 50% lub chorobie 3-naczyniowej
IIa
1. po nieudanej fibrynolizie lub p/wskazaniach do niej w pierwszych 6-12 h zawału
2. CABG w NSTEMI/STEMI wykonane w pierwszych 3-7 dniach są obciążone
większą śmiertelnością
III
1. nie operować gdy chory stabilny z niewielkim obszarem niedokrwienia
2. nie operować, gdy skuteczna reperfuzja po PTCA, ale brak mikrokrążenia
Klasa I – wskazane CABG
Klasa II a – zalecane CABG
Klasa IIB – można rozważyć CABG
Klasa III – nie wskazane CABG
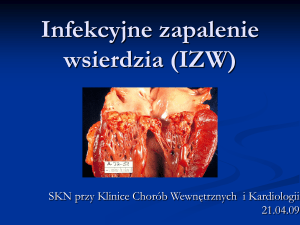
Infekcyjne zapalenie wsierdzia (IZW) - WSKAZANIA DO LECZENIA
CHIRURGICZNEGO
Każdy chory z infekcyjnym zapaleniem wsierdzia jest potencjalnym kandydatem do leczenia
chirurgicznego.
Wybierając moment kwalifikacji operacyjnej należy oceniać:
1. Stan hemodynamiczny
obrzęku płuc lub z nasilonymi, nie poddającymi się leczeniu objawami
niewydolności serca - operacja w trybie pilnym
jeżeli niewydolność serca łatwo poddaje się leczeniu, należy rozpocząć
leczenie zachowawcze i rozważyć wskazania operacyjne
2. Przebieg procesu infekcyjnego
Wskazania do leczenia operacyjnego:
a. nieskuteczność celowanej antybiotykoterapii przez 3-4 doby
b. infekcje grzybicze - korzystne jest wcześniejsze dwudniowe leczenie
chemioterapeutykami
c. infekcje spowodowane przez bakterie Gram-ujemne
d. infekcje gronkowcowe
e. wegetacje na zastawce naturalnej lub sztucznej > 10 mm, ropnie pierścienia,
mięśnia oraz ropnie przerzutowe - operacja w trybie pilnym
3. Powikłania IZW
Niektóre powikłania procesu infekcyjnego są wskazaniem do pilnego leczenia operacyjnego.
Są to:
a. istotna dysfunkcja zastawki prowadząca do niestabilności hemodynamicznej
b. blok przedsionkowo-komorowy II° lub III°
c. perforacja przegrody
d. ropnie pierścienia i okołopierścieniowe
e. zatory - często opóźniają rozpoznanie IZW, gdyż chorzy trafiają do szpitali
okulistycznych, neurologicznych, ortopedycznych
4. Szczególne postacie IZW
Wczesne (< 12 m) SZW spowodowane przez bakterie Staphylococcus epidermidis,
aureus i/lub powoduje dysfunkcję wszczepionej zastawki - operacja w trybie pilnym
Obecność Staphylococcus aureus, Pseudomonas aeruginosa, Candida lub flory
mieszanej na zastawce trójdzielnej - operacja
Masywne zatory do CUN (chory nieprzytomny, zaburzenia oddychania) stanowią
przeciwwskazanie do operacji.
Nowotwory serca
Podział nowotworów serca:
1. Nowotwory pierwotne - są rzadkością, ich częstość ocenia się poniżej 0,1%
wszystkich nowotworów
2. Nowotwory przerzutowe (wtórne) - są 30–40 razy częstsze niż nowotwory pierwotne
serca
Pierwotne nowotwory serca
A. nowotwory łagodne - stanowią ok. 75% pierwotnych nowotworów serca
B. nowotwory złośliwe – stanowią ok. 25% pierwotnych nowotworów serca
Najczęściej występującym łagodnym nowotworem serca jest śluzak (46%):
występują u pacjentów w wieku 30-60 r.ż., głównie u kobiet
na ogół występują jako guz pojedynczy (w ponad 90%)
śluzaki mogą być umiejscowione w każdej jamie serca lub na każdej zastawce,
większość (70-80%) występuje w lewym przedsionku, 15-20% w prawym
przedsionku
śluzaki lewego przedsionka są guzami uszypułowanymi wychodzącymi z
przegrody międzyprzedsionkowej w okolicy otworu owalnego
wielkość od 1 do 15 cm, zwykle 5-6 cm
Obraz kliniczny śluzaka serca:
1. objawy związane z utrudnieniem przepływu krwi - duży balotujący, o
galaretowatej konsystencji guz, może naśladować obraz zwężenia lewego ujścia
żylnego; znaczne zablokowanie przez guz zastawki mitralnej może powodować
omdlenia, a nawet nagły zgon
2. epizody zatorowe - częste powikłanie (40-50%). Zatory OUN i tętnic obwodowych
3. objawy ogólnoustrojowe - utrata masy ciała, stany podgorączkowe z bólami
stawowymi i mięśniowymi,
Diagnostyka - badanie echokardiograficzne !
Stwierdzenie obecności balotującego guza w jamach serca stanowi wskazanie do pilnego
kontaktu z ośrodkiem kardiochirurgicznym i po uzgodnieniu przesłanie chorego celem
leczenia operacyjnego w trybie pilnym!
Zapalenie osierdzia
- ostre:
a. suche
b. włóknikowe
c. wysiękowe
- przewlekłe (> 3 miesięcy): -wysiękowe - z wytworzeniem zrostów - zaciskające
Wskazania do interwencji kardiochirurgicznej w zapaleniu osierdzia:
Tamponada, przy braku możliwości odbarczenia serca drogą punkcji (gęsta
wydzielina – ropa lub lokalizacja zbiornika niedostępna nakłuciu)
Nawracające wysiękowe zapalenie osierdzia (nieskuteczne wielokrotne
punkcje)
zaciskające zapalenie osierdzia (masywne zwapnienia worka osierdziowego
wymagające jego usunięcia)
Objawy tamponady serca:
spadek RR, wzrost tętna (tętno o małej objętości, tętno dziwaczne)
przepełnienie żył szyjnych (wzrost OCŻ)
EKG - rozkojarzenie elektro-mechaniczne, niski woltaż załamków
RTG - symetryczne, kuliste powiększenie serca
Ilość płynu wywołującego objawy tamponady to 150 - 2000 ml
Wskazania do nakłucia worka osierdziowego:
Płyn w worku osierdziowym w rozkurczu > 20 mm
Wykonanie w pracowni hemodynamiki pod kontrolą EKG lub pod kontrolą
USG
Aspiracja płynu (krwi) stopniowa, < 1000 ml (uwaga za zespół dekompresji
RV)
W przypadku perforacji serca, uszkodzenia tętnicy wieńcowej chory powinien
pilnie zostać przekazany na salę operacyjną kardiochirurgiczną !
Przeciwwskazania do nakłucia worka osierdziowego:
Rozwarstwienie aorty !
Niewyrównana koagulopatia
Stosowanie antykoagulacji
Trombocytopenia < 50 000/mm3
Nakłucie worka osierdziowego:
1. Pacjent znajduje się w pozycji półsiedzącej pod kątem mniej więcej ok.30° do poziomu (w
pozycji tej płyn przemieszcza się przed przednią ścianę serca co ułatwia jego odprowadzenie
2. Umycie skóry, wstrzyknięcie środka znieczulającego w okolicę wyrostka mieczykowatego
3. Nakłuwa się skórę 1-2 cm poniżej lewego połączenia mieczykowato-chrząstkowego igłą o
dużej średnicy i dł. min. 15 cm
4. Początkowo kieruje się igłę pod kątem 45 stopni, a następnie kieruje się na szczyt lewej
łopatki
5. W miarę przesuwania aspiruje się igłą aż do uzyskania krwi w strzykawce – obserwacja
czy nie ma zaburzeń rytmu w EKG
6. Zmiany w EKG mogą sugerować, że igła jest zbyt głęboko i należy ją wycofać
7. Jeśli nakłucie worka wykaże obecność krwi chorego trzeba zaopatrzyć chirurgicznie
Zator tętnicy płucnej (ZP)
Objawy:
silna duszność i ból opłucnowy
tachypnoe (> 20 /min), tachykardia (>100/min)
krwioplucie
Wywiad wraz z dokładną oceną występowania czynników ryzyka, badanie przedmiotowe
oraz badania podstawowe są wykorzystywane do określenia klinicznego prawdopodobieństwa
wystąpienia ostrej ZP.
Diagnostyka podstawowa:
• RTG klatki piersiowej - głównie w celu wykluczenia innych schorzeń
• EKG
• Gazometrię krwi tętniczej
• Morfologię (WBC)
Diagnostyka potwierdzająca:
Scyntygrafia płuc - prawidłowe badanie scyntygrafii płuc pozwala bezpiecznie
wykluczyć ZP. Natomiast wynik nieprawidłowy nie pozwala wykluczyć innych
schorzeń
Spiralna tomografia komputerowa tętnic płucnych (angio-TK) - złoty standard
Algorytm diagnostyki zatorowości płucnej (ZP).
Rozpoznanie ZP jest stawiane na podstawie ustalenia klinicznego prawdopodobieństwa i
potwierdzane badaniami obrazowymi (scyntygrafią płuc lub spiralną tomografią
komputerową). Jeżeli wynik jest niejednoznaczny należy uzupełnić je innymi badaniami
(echokardiografia, USG żył kończyn dolnych (żkd), venogafia żkd, TK żkd, MNR żkd).
Połączenie małego prawdopodobieństwa klinicznego z prawidłowym poziomem dimeru D w
surowicy jest bezpieczną i skuteczną metodą wykluczenia ZP
Leczenie - przy ostrej, masywnej ZP tromboliza jest leczeniem pierwszego wyboru !
- tlenoterapia, analgezja
- leczenie trombolityczne - Alteplaza (tPA) 50mg i.v. bolus; Alteplaza (tPA)–100 mg w 2godzninnym wlewie dożylnym lub Streptokinaza – 1.5 mln j.m. w 2-godzinnym wlewie
dożylnym
- leczenie przeciwkrzepliwe – heparyna niefrakcjonowana (HNF) rozpocząć ciągły wlew 18
j.m./kg/h pod kontrolą APTT
Leczenie chirurgiczne
trombektomia, embolektomia - jeśli tromboliza przeciwwskazana lub nieskuteczna.
Głównie skrzepliny zlokalizowane w pniu tętnicy płucnej lub głównych
odgałęzieniach, lub w jamach prawego serca
filtry żylne - w przypadkach nawracania ZP można wszczepić filtr w żyle głównej
dolnej poniżej żył nerkowych
Profilaktyka
1. wczesne uruchamianie chorych, zwłaszcza w starszym wieku, po dużych zabiegach
operacyjnych
2. leczenie uciskowe (podkolanówki, pończochy, opaski elastyczne) w przypadku
żylaków lub zakrzepicy żył głębokich kończyn dolnych
3. przy średnim ryzyku – heparyna niefrakcjonowana w małej dawce (5000 j. 2xdz.) lub
heparyna drobnocząsteczkowa
4. w przypadku dużego ryzyka konieczne jest zastosowanie heparyn
drobnocząsteczkowych (np. Clexane 2x 40 mg, Fraxiparine 2x 0,6 ml, Fraxodi 2x 0,8
ml) lub doustnych antykoagulantów – INR 2,0-3,0 (Międzynarodowy Współczynnik
Znormalizowany)