FARMAKOTERAPIA
WIEKU
ROZWOJOWEGO
Jakie jest optymalne leczenie w przypadku
określonej choroby w okresie ciąży, czyli czy
wybór jest taki sam jak u chorych nie będących
w ciąży?
Co zrobić jeśli nastąpi przypadkowa ekspozycja
na lek w ciąży, czyli jakie są ewentualnie
wskazania do dalszej (inwazyjnej) diagnostyki
czy nawet ETOP=elective termination of
pregnancy?
Zakres stosowania leków w ciąży
80% kobiet !!!/99% Francja
1 kobieta bierze
przeciętnie 3-8 leków
!!!/13,6 Francja
Wiedza na temat ryzyka stosowania
leków w ciąży (wpływu na
„dodatkowego” pacjenta) pozostaje
daleko w tyle za innymi obszarami
farmakoterapii
Ograniczenia etyczne
Niewystarczające doświadczenie z ekspozycją
człowieka
Trudności epidemiologiczne z ustaleniem
związku przyczynowo-skutkowego
Co wiemy o szkodliwości leków?
Obstetrics and Gynecology 2002; 100: 465-473
1. Ryzyko nieokreślone – 91,2% leków
2. Bez ryzyka lub ryzyko
nieprawdopodobne – 6,4% leków
3. Potwierdzone znaczące ryzyko – 2,4%
leków
Co to jest szkodliwość w ciąży?
Poronienie
Wewnątrzmaciczne zaburzenia wzrostu
* Wady rozwojowe
Śmierć płodu
Poród przedwczesny
Czynnościowe defekty noworodka: bradykardia,
sedacja, hipoglikemia, zespół odstawienny
* Trwałe defekty OUN, układu odpornościowego,
układu rozrodczego ( częstość wad do 5-6 rż.)
Jak często leki powodują wady
rozwojowe?
• Rzadko: 1,3% Kalter, 1983; 0,2% Roesch,
2003
• Ale mogą mieć istotniejsze znaczenie w
interakcjach z czynnikami genetycznymi i
czynnikami matczynymi
DYSMORFIE-ZABURZENIA ROZWOJU
Dysmorfie : wrodzone zaburzenia rozwojowe, nieodwracalne defekty
morfotyczne, ale także biochemiczne, behawioralne i in.,
które mogą być widoczne w chwili urodzenia lub ujawnić
się w późniejszym okresie po urodzeniu.
Czynniki dysmorfogenne :
fizyczne (promieniowanie rentgenowskie, niedotlenienie);
choroby wirusowe (różyczka, cytomegalia, opryszczka);
toksoplazmoza
endotoksyny
środki chemiczne (środki przemysłowe i rolnicze, subst. chemiczne, leki).
Bajzel informacyjny, czyli niestety
błędnie percepujemy ryzyko
Książki do farmakologii – NIE (zbyt ogólne
stwierdzenia, przestarzałe)
Druki informacyjne – NIE (ulubione: nie
stosować w ciąży, niekiedy wprowadzają w błąd,
są skonstruowane aby chronić interesy wytwórcy i
organu rejestrującego)
Informatory o lekach – NIE (ulubione: should be
used during pregnancy only if the potential benefit
justified the potential risk to the fetus;
przepisywane z druków informacyjnych)
Ośrodki informacji teratologicznej
• ENTIS – European Network of Teratology
Information Services : www.entis-org.com
Ośrodki informacji teratologicznej
• OTIS – Organization of Teratology
Information Specialists:
www.otispregnancy.org
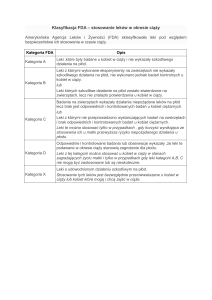
Kategorie leków pod względem (nie)bezpieczeństwa
stosowania w ciąży wg FDA
Kategoria A
Leki, które były przyjmowane przez wiele kobiet w pierwszym i późniejszych trymestrach ciąży lub przez kobiety w wieku rozrodczym i prawidłowo
metodologicznie przeprowadzone badania epidemiologiczne nie wykazały wzrostu częstości występowania wad wrodzonych u płodu ani nie
obserwowano żadnych innych bezpośrednich czy pośrednich szkodliwych działań dla płodu.
Leki z kategorii A mogą być stosowane w ciąży
Kategoria B
Leki które
1/ były przyjmowane przez wiele kobiet w ciąży lub w wieku rozrodczym i prawidłowo metodologicznie przeprowadzone badania epidemiologiczne nie
ujawniły szkodliwości dla przebiegu ciąży u człowieka, ale badania przedkliniczne wskazują na pewne zagrożenia ich stosowania , lub
2/ brak jest wystarczających danych, aby z cała pewnością określić bezpieczeństwo ich stosowania.
Leki z kategorii B mogą być stosowane w ciąży, ale należy zachować szczególne środki ostrożności, bo choć zagrożenie jest mało prawdopodobne, to jednak
możliwe.
Kategoria C
Leki, dla których brak jest odpowiednio liczebnych, prawidłowo metodologicznie przeprowadzonych badań epidemiologicznych a
1/ badania przedkliniczne wskazują na zagrożenie przy ich stosowaniu , lub
2/ badań przedklinicznych nie przeprowadzono
Leki z kategorii C mogą być stosowane tylko w przypadkach, gdy w opinii lekarza korzyści dla matki przeważają nad potencjalnym zagrożeniem dla płodu.
Kategoria D
Leki które powodują lub można się spodziewać, że powodują zwiększenie częstości powstawania wad wrodzonych lub nieodwracalnych uszkodzeń.
Leki te mogą także mieć inne niekorzystne działania w przebiegu ciąży, dla płodu lub noworodka. Mimo to korzyści w niektórych sytuacjach
klinicznych uzasadniają ich stosowanie.
Stosowanie leków kategorii D w ciąży jest dopuszczalne tylko, jeśli są bezwzględnie konieczne, a nie można ich zastąpić innymi bezpieczniejszymi lekami.
Kategoria X
Leki które powodują tak znaczny wzrost ryzyka wystąpienia nieodwracalnych uszkodzeń płodu, że nie wolno ich stosować u kobiet w ciąży lub jeżeli
zachodzi prawdopodobieństwo że są w ciąży.
Nie dopuszcza się stosowania leków kategorii X w ciąży.
ZASADY STOSOWANIA LEKÓW W CIĄŻY
O!. Pamiętaj , że leczona przez ciebie kobieta w wieku rozrodczym może być w ciąży.
1. Każdą kobietę w ciąży ostrzegaj przed samolecznictwem, w tym przed stosowaniem
leków wydawanych z apteki bez recepty (tzw. leków OTC over-the-counter).
Wit. A
Poronienia, wodogłowie, wady serca, zaburzenia rozwoju
twarzoczaszki
Wit D
twarzoczaszki, upośledzenie umysłowe, zwężenie aorty
Wit. K
Żółtaczka, krwawienia
Fe
Zaburzenia rozwojowe
2. Zapytaj czy kobieta w ciąży nie przyjmuje leków zaleconych jej przed zajściem w ciążę.
3. W pierwszym trymestrze ciąży stosuj tylko leki niezbędnie konieczne. Jeśli powód jest banalny,
a korzyść leczenia niepewna nie należy stosować nawet leków uznanych za bezpieczne (kategoria A)
Jeśli choroba jest ciężka i niebezpieczna dla przebiegu ciąży usprawiedliwione jest podanie leków o
udowodnionym potencjalnym niekorzystnym wpływie na płód (kategoria D).
4. W dalszym okresie ciąży zachowaj podobną ostrożność jak w pierwszym trymestrze. W okresie
przedporodowym zastanów się, czy stosowane leki nie wpłyną na przebieg porodu i okres porodowy
PROBLEMY FARMAKOTERAPII
W OKRESIE CIĄŻY
Zmiany farmakokinetyki leków spowodowane ciążą z dużymi międzyosobniczymi
zmiennościami.
2. Wpływ leków na płód.
pierwsze 56 dni (8 tyg.) – okres embriogenezy:
- pierwsze 14 dni – wczesna faza różnicująca – blastogeneza
- 15-56 dni - późna faza różnicująca – organogeneza
krytyczne stadium różnicowania się poszczególnych układów i narządów:
tarczyca
16-18
tkanka nerwowa 18-38
układ krążenia
18-40
oczy
24-40
kończyny
24-46
gruczoły płciowe 37-46
późniejszy okres ciąży
- wykształcenie podniebienia,
drugorzędowych cech płciowych,
histogeneza mózgu,
- wzrost płodu na wielkość
3. Wpływ leków na okres okołoporodowy
1.
Zmiany farmakokinetyki leków
w czasie ciąży są znaczące
• Wchłanianie: perystaltyka, przepływ skórny i
płucny
• Dystrybucja: całkowitej wody ustrojowej (do 8
l!), objętości osocza, stężenia albumin o 10
g/l, zawartości tkanki tłuszczowej
• Metabolizm:
• Eliminacja: przepływ nerkowy (do 2 x w
ostatnim trymestrze ciąży), GFR
Fetal Alkohol Syndrom
(FAS)
1. Charakterystyczne zaburzenia rozwojowe części twarzowej czaszki: małogłowie,
niedorozwój części środkowej twarzy, cienka górna warga, krótka szczelina
oczna, fałdy epikantyczne, zez, ptoza.
Inne zaburzenia rozwojowe dotyczące w zasadzie wszystkich narządów i
układów, kończyn, serca i zewnętrznych narządów płciowych.
Jeśli alkohol jest spożywany w II i III trymestrze ciąży powoduje :
2. Dystrofię wewnątrzłonową : waga urodzeniowa średnio o 700g mniejsza niż u
pozostałych noworodków i o 4 kg mniejsza po ukończeniu 1 r.ż.
3. Zaburzenia ze strony ośrodkowego układu nerwowego : średnie IQ u osób z
FAS jest < 70; występuje hiperaktywność i deficyt uwagi.
Picie alkoholu w ciąży jest trzecia co do częstości przyczyna upośledzeń
umysłowych (1. zesp. Downa: 2. zaburzenia rozwojowe cewki nerwowej: 3. FAS
lub ARBD – Alkohol Related Birth Defect.)
SZKODLIWY WPŁYW LEKÓW NA PŁÓD
NIE ZALEŻY OD
przechodzenia leków przez łożysko
łożysko jest wyłącznie teoretyczną barierą
budowy chemicznej i aktywności farmakologicznej leku
poch. piperydyny, niebarbituranowe leki uspokajające i nasenne: talidomiddysmorfogenny, glutetymid, metyprylon nie
poch. sulfonylomocznika, doustne leki hipoglikemizujące: karbutamiddysmorfogenny, inne nie.
działania szkodliwego w ciąży u zwierząt doświadczalnych
badania wpływu leków na ciążę prowadzi się na 3 gatunkach zwierząt,
w tym jeden z nich to nie gryzonie
SZKODLIWY WPŁYW LEKÓW NA PŁÓD
ZALEŻY OD
potencjalnego działania szkodliwego leku
genetycznej wrażliwości zarodka
talidomid spowodował deformacje kończyn u 25% płodów
FAS występuje u 1/3 płodów
dawki i czasu podawania leku
w ciąży należy stosować jak najniższe dawki leków przez możliwie
najkrótszy okres
„krytycznego” okresu rozwoju
czynników matczynych:
wiek <17 r.ż, >35 r.ż.
niedobory kwasu foliowego, wapnia, żelaza: nadmiar wit. D
przewlekłe choroby i choroby metaboliczne
warunki środowiskowe
Kategorie leków pod względem (nie)bezpieczeństwa
stosowania w ciąży wg FDA
Kategoria A
Leki, które były przyjmowane przez wiele kobiet w pierwszym i późniejszych trymestrach ciąży lub przez kobiety w wieku rozrodczym i prawidłowo
metodologicznie przeprowadzone badania epidemiologiczne nie wykazały wzrostu częstości występowania wad wrodzonych u płodu ani nie
obserwowano żadnych innych bezpośrednich czy pośrednich szkodliwych działań dla płodu.
Leki z kategorii A mogą być stosowane w ciąży
Kategoria B
Leki które
1/ były przyjmowane przez wiele kobiet w ciąży lub w wieku rozrodczym i prawidłowo metodologicznie przeprowadzone badania epidemiologiczne nie
ujawniły szkodliwości dla przebiegu ciąży u człowieka, ale badania przedkliniczne wskazują na pewne zagrożenia ich stosowania , lub
2/ brak jest wystarczających danych, aby z cała pewnością określić bezpieczeństwo ich stosowania.
Leki z kategorii B mogą być stosowane w ciąży, ale należy zachować szczególne środki ostrożności, bo choć zagrożenie jest mało prawdopodobne, to jednak
możliwe.
Kategoria C
Leki, dla których brak jest odpowiednio liczebnych, prawidłowo metodologicznie przeprowadzonych badań epidemiologicznych a
1/ badania przedkliniczne wskazują na zagrożenie przy ich stosowaniu , lub
2/ badań przedklinicznych nie przeprowadzono
Leki z kategorii C mogą być stosowane tylko w przypadkach, gdy w opinii lekarza korzyści dla matki przeważają nad potencjalnym zagrożeniem dla płodu.
Kategoria D
Leki które powodują lub można się spodziewać, że powodują zwiększenie częstości powstawania wad wrodzonych lub nieodwracalnych uszkodzeń.
Leki te mogą także mieć inne niekorzystne działania w przebiegu ciąży, dla płodu lub noworodka. Mimo to korzyści w niektórych sytuacjach
klinicznych uzasadniają ich stosowanie.
Stosowanie leków kategorii D w ciąży jest dopuszczalne tylko, jeśli są bezwzględnie konieczne, a nie można ich zastąpić innymi bezpieczniejszymi lekami.
Kategoria X
Leki które powodują tak znaczny wzrost ryzyka wystąpienia nieodwracalnych uszkodzeń płodu, że nie wolno ich stosować u kobiet w ciąży lub jeżeli
zachodzi prawdopodobieństwo że są w ciąży.
Nie dopuszcza się stosowania leków kategorii X w ciąży.
Kategorie leków pod względem
(nie)bezpieczeństwa stosowania w ciąży
wg FDA
Kategoria A
Leki, które były przyjmowane przez wiele kobiet
w pierwszym i późniejszych trymestrach ciąży lub
przez kobiety w wieku rozrodczym i prawidłowo
metodologicznie przeprowadzone badania
epidemiologiczne nie wykazały wzrostu częstości
występowania wad wrodzonych u płodu ani nie
obserwowano żadnych innych bezpośrednich czy
pośrednich szkodliwych działań dla płodu.
Leki z kategorii A mogą być stosowane w ciąży
Kategorie leków pod względem
(nie)bezpieczeństwa stosowania w ciąży
wg FDA
Kategoria B
Leki które:
1/ były przyjmowane przez wiele kobiet w ciąży lub w
wieku rozrodczym i prawidłowo metodologicznie
przeprowadzone badania epidemiologiczne nie ujawniły
szkodliwości dla przebiegu ciąży u człowieka, ale badania
przedkliniczne wskazują na pewne zagrożenia ich
stosowania , lub
2/ brak jest wystarczających danych, aby z cała pewnością
określić bezpieczeństwo ich stosowania ich stosowania.
Leki z kategorii B mogą być stosowane w ciąży, ale należy
zachować szczególne środki ostrożności, bo choć zagrożenie
jest mało prawdopodobne, to jednak możliwe.
Kategorie leków pod względem
(nie)bezpieczeństwa stosowania w ciąży
wg FDA
Kategoria C
Leki, dla których brak jest odpowiednio liczebnych,
prawidłowo metodologicznie przeprowadzonych badań
epidemiologicznych a
1/ badania przedkliniczne wskazują na zagrożenie przy
ich stosowaniu , lub
2/ badań przedklinicznych nie przeprowadzono
Leki z kategorii C mogą być stosowane tylko w przypadkach,
gdy w opinii lekarza korzyści dla matki przeważają nad
potencjalnym zagrożeniem dla płodu.
Kategorie leków pod względem
(nie)bezpieczeństwa stosowania w ciąży
wg FDA
Kategoria D
Leki które powodują lub można się spodziewać, że
powodują zwiększenie częstości powstawania wad
wrodzonych lub nieodwracalnych uszkodzeń. Leki te
mogą także mieć inne niekorzystne działania w przebiegu
ciąży, dla płodu lub noworodka. Mimo to korzyści w
niektórych sytuacjach klinicznych uzasadniają ich
stosowanie.
Stosowanie leków kategorii w ciąży jest dopuszczalne tylko,
jeśli są bezwzględnie konieczne, a nie można ich zastąpić
innymi bezpieczniejszymi lekami.
Kategorie leków pod względem
(nie)bezpieczeństwa stosowania w ciąży
wg FDA
Kategoria X
Leki które powodują tak znaczny wzrost ryzyka
wystąpienia nieodwracalnych uszkodzeń płodu,
że nie wolno ich stosować u kobiet w ciąży lub
jeżeli zachodzi prawdopodobieństwo że są w
ciąży.
Nie dopuszcza się stosowania leków kategorii X w
ciąży.
Kategoria X
1. Leki cytostatyczne, antymetabolity kwasu foliowego np. metotreksat,
aminopteryna
(zespół aminopterynowy)
2. Retinoidy (analogi wit. A): izotretinoina, acitretyna, etretinat, beksaroten,
tazaroten, megadawki wit. A (>10000 j.m./24h)
3. Hormony płciowe
Estrogeny – feminizacja płodów męskich, dz. karcinogenne (nowotwory pochwy),
Analogi gonadotropin i gonadolibery/ klomifen/ mifepriston
Androgeny – danazol
Progestogeny: medroksyprogesteron, noretindron, noretynodrel, norgestrel,
4. Talidomid
5. Disulfiram
6. Alkaloidy sporyszu (Coffecorn forte i mite)
7. Chinina (wg W; Isochin!)
9. Jod 131 (radioaktywny)
Kategoria X – cd.
10. Wziewne anestetyki np. halotan
11. Mizoprostol
12. Inhibitory HMG – CoA (tzw. statyny) : lowastatyna, simwastatyna,
prawastatyna, fluwastatyna
atorwastatyna
13. Benzfetamina
14. Bosentan
15. Kwas chenodezoksycholowy
16. Niektóre BDZ: estazolam, flurazepam, kwazepam, temazepam,
triazolam
17. Leflunomid
18. Ribawiryna
KATEGORIA D
1.
2.
Inne leki przeciwnowotworowe.
Inne leki przeciwpadaczkowe np. fenytoina zespół hytantoinowy, fenobarbital,
prymidion, kwas walproinowy, etosuksymid, fensuksymid, karbamazepina,
parametadion, trimetadion,
3.
Progestageny: hydroksyprogesteron (zaburzenia rozwojowe dotyczące narządów
płciowych)
4.
Inne leki przeciwmalaryczne
5.
Leki psychotropowe (lit, BZD, barbiturany, inne leki uspokajające: bromki, leki
antydepresyjne)
6.
NLPZ i inhibitory COX-2 (ale tylko w 3 trymestrze o/k porodowo)
7.
Opioidy (ale tylko przewlekle i w dużych dawkach)
8.
Antagoniści opioidowi
9.
Kolchicyna
10. Penicylamina
11. Sulfasalazyna (tylko w terminie porodu)
KATEGORIA D – c.d.
12. Doustne leki przeciwzakrzepowe (warfaryna), poch. hydroksykumaryny i
indandionu)
13. Spironolakton (w nadciśnieniu ciążowym)
14. Rezerpina (Brinerdin, Normatens, Raudiazin, Retiazid)
15. Amiodaron
16. Atenolol
17. Chemioterapeutyki: tetracykliny, ab. aminoglikozydowe (amikacyna wg
W, kanamycyna, tobramycyna wg W, streptomycyna), sulfonamidy (tylko
w terminie porodu), worikonazol
18. Inhibitory konwertazy angiotensyny (w 2 i 3 trymestrze)
19. Antagoniści receptora AT1 dla angiotensyny II (w 2 i 3 trymestrze)
20. Leki tyreostatyczne (tiamazol, karbimazol, propylotiouracyl, )
21. Preparaty lecznicze i diagnostyczne zawierające jod
Leki przeciwnadciśnieniowe
w ciąży
Zmiany hemodynamiczne
• od 5 tygodnia ciąży objętość krwi; pod koniec
ciąży zwiększa się o 50%;
• opór obwodowy
• o 10-20 uderzeń/min spoczynkowa częstość serca
• o 30-50% objętość minutowa
• ciśnienie krwi w 2. trymestrze o ok. 15 mm Hg i
w 3. trymestrze
• w czasie porodu wzrasta ciśnienie krwi i objętość
minutowa
• normalizacja powyższych parametrów następuje
przeciętnie po 1-3 dniach (max. 1 tygodniu)
Pre-existing hypertension
Pre-existing hypertension plus
superimposed gestational
hypertension with proteinuria
Antenatally unclassifiable
hypertension
Konsensus
• Kryterium rozpoznania nadciśnienia tętniczego w ciąży
jest ciśnienie 140/90;
• Znacząco największe ryzyko niesie stan przedrzucawkowy
w porównaniu z innymi postaciami nadciśnienia tętniczego
w ciąży;
• Leczenia nadciśnienia tętniczego w ciąży nie można
prowadzić abstrahując od jego postaci;
• Leki z wyboru w leczeniu nadciśnienia tętniczego w ciąży
są inne niż w leczeniu nadciśnienia tętniczego u chorych
nie będących w ciąży;
• W ciężkim stanie przedrzucawkowym/rzucawce nie ma
innego leczenia przyczynowego jak zakończenie ciąży.
Problem 1 – Co robić w łagodnym lub
umiarkowanym nadciśnieniu tętniczym
(chronic = pre-existing) (140-169
mmHg/ 90-109 mm Hg)?
• ESH/ESC/2007 leczyć od ciśnienia skurczowego 150
mm Hg lub rozkurczowego 95 mm Hg, ale nie w
przypadkach choćby subklinicznych uszkodzeń
narządowych
• JNC 7/2003 leczyć od ciśnienia skurczowego 150-160
mm Hg (?) lub rozkurczowego 100-110 mm Hg (?), ale
nie w przypadkach uszkodzeń narządowych lub
intensywnej terapii przeciwnadciśnieniowej przed ciążą
• ENTIS/2007 leczyć od ciśnienia skurczowego > 160 mm
Hg i rozkurczowego > 110 mm Hg
Problem 2 – Jaki lek zastosować w
łagodnym lub umiarkowanym
nadciśnieniu tętniczym (chronic = preexisting)?
• ESH/ESC/2007: metylodopa, labetalol, antagoniści
wapnia – pochodne dihydropirydyny, (rzadziej) betaadrenolityki
• JNC 7/2003: metylodopa, labetalol, beta-adrenolityki
(nie atenolol)
• ENTIS/2007: metylodopa, metoprolol, propranolol,
(di)hydralazyna, nifedipina (raczej II/III trymestr),
werapamil (raczej II/III trymestr)
Kategorie FDA
Lek
Metylodopa
Labetalol
Metoprolol
Propranolol
Nifedipina
Werapamil
Dihydralazyna
Kategoria
B
C
C
C
C
C
C
Problem/nie-problem 3 – Co robić w
ciężkim nadciśnieniu tętniczym (chronic
= pre-existing) (170 mm Hg/ 110 mm
Hg)?
• ESH/ESC/2007 hospitalizacja i zawsze leczyć (bo
leczyć już od 150/95 mm Hg)
• JNC 7/2003 zawsze intensywnie leczyć od ciśnienia
skurczowego >150-160 mm Hg (?) lub rozkurczowego
>100-110 mm Hg (?); 50% ryzyko utraty ciąży i
zagrożenie dla życia matki
• ENTIS/2007 zawsze leczyć od ciśnienia skurczowego >
160 mm Hg i rozkurczowego > 110 mm Hg
Kategorie FDA
Lek
Kategoria
Metylodopa
B
Labetalol
C
Dihydralazyna
C
Nifedipina
C
Nimodipina
C
Nikardipina
C
Isradipina
C
Prazosyna
C
Urapidil
Nie zaleca się stosowania w ciąży poza
wskazaniami doraźnymi
Siarczan magnezu
C
Ketanseryna
?
Diazotan izosorbidu
C
Diazoksyd
?
Problem 4 – Co robić w nadciśnieniu
tętniczym ciążowym (gestational)?
• ESH/ESC/2007 leczyć od ciśnienia skurczowego
140 mm Hg lub rozkurczowego 90 mm Hg
(podobnie jeśli w przewlekłym nadciśnieniu
tętniczym występują choćby subkliniczne
uszkodzenia narządowe)
• JNC 7/2003 brak wskazówek
• ENTIS/2007 leczyć od ciśnienia skurczowego >
160 mm Hg i rozkurczowego > 110 mm Hg
Problem 5 – Co robić w stanie
przedrzucawkowym?
• ESH/ESC/2007 leczyć od ciśnienia skurczowego 140
mm Hg lub rozkurczowego 90 mm Hg; nieskuteczna
suplementacja wapnia, oleje rybie, ASA w małych
dawkach
• JNC 7/2003 brak wskazówek
• ENTIS/2007 brak wskazówek od jakich wartości
stosować farmakoterapię: dihydralazyna, nifedipina,
urapidil, labetalol, beta-adrenolityki
Przegląd systematyczny badań –
stan przedrzucawkowy
Selection criteria
Randomised trials comparing anticonvulsants
with placebo or no anticonvulsants or
comparisons of different anticonvulsants in
women with pre-eclampsia.
Przegląd systematyczny badań –
– stan przedrzucawkowy
Main results
There was more than a halving in the risk of
eclampsia associated with magnesium sulphate:
RR 0.41 (95% CI 0.29 to 0.58); number needed to
treat (NNT) 100 (95% CI 50 to 100).
Magnesium sulphate was better than phenytoin for
reducing the risk of eclampsia (RR 0.05, 95% CI
0.00 to 0.84)
Przegląd systematyczny badań –
stan przedrzucawkowy
Authors' conclusions
Magnesium sulphate more than halves the risk of
eclampsia, and probably reduces the risk of maternal
death. It does not improve outcome for the baby, in the
short term.
The evidence regarding the benefit-to-risk ratio of
magnesium sulphate prophylaxis in mild pre-eclampsia
remeins uncertain, and does not justify its routine use for
that purpose.
Problem 6 – Jaki lek zastosować w
stanach pilnych/nagłych nadciśnienia
tętniczego w ciąży?
• ESH/ESC/2007: labetalol i.v., metylodopa p.o.,
nifedipina p.o., nitroprusydek sodu, triazotan
glicerolu, ALE nie (di)hydralazynę;
• JNC 7/2003: brak wskazówek
• ENTIS/2007: (di)hydralazyna, nityroprusydek
sodu
Poradnictwo teratologiczne
• Inne betaadrenolityki niż
labetalol, metoprolol
i propranolol
• Inni antagoniści
wapnia niż
nifedipina i
werapamil
• Nie ma wskazań do inwazyjnej
diagnostyki, ani przerwania ciąży. U
noworodków (zwł. wcześniaków):
hipoglikemia, hipotonia i zwolnienie
czynności serca (! atenolol D)
• Ekspozycja w 1. trymestrze dokładne
badanie USG. Nie ma wskazań do
inwazyjnej diagnostyki, ani
przerwania ciąży.
Poradnictwo teratologiczne
• ACE-I (II/III D)
• Ekspozycja w 1. trymestrze
dokładne badanie USG, ECHO serca
płodu -?; późniejszy okres ciąży –
dokładne badanie USG (ocena wód
płodowych i wielkości płodu) i nie
ma wskazań do inwazyjnej
diagnostyki, ani przerwania ciąży.
• Sartany (II/III D)
• Jw.
Poradnictwo teratologiczne
• Sytuacja dość skomplikowana – zmiana
• Leki
kategorii wg FDA
moczopędne
• Overview of randomised trials of diuretics in
pregnancy. R.Collins, S.Yusuf, R. Peto BMJ
1985; 290: 17-23 (7000 pts)
• Hydrochlorotiazyd – B, chlortalidon – B,
indapamid – B; furosemid – C, torasemid – B,
spironolakton – brak, amilorid – B, triamteren B, mannitol - C
• Nie ma wskazań do inwazyjnej diagnostyki, ani
przerwania ciąży.
Poradnictwo teratologiczne
• Nie ma wskazań do
inwazyjnej
diagnostyki, ani
przerwania ciąży
Klonidyna
Fenoksybenzamina
Inne alfa-adrenolityki niż
prazosyną
Rezerpina (D)
Moksonidyna, rilmenidyna
Minoksydyl
PADACZKA A CIĄŻA
Częstość napadów u kobiet w ciąży z padaczką:
- 24.1% zwiększenie częstości napadów
- 22.7% zmniejszenie częstości napadów
- 53.2% nie wpływa na częstość napadów
W Polsce Ogólnopolskie Centrum Padaczki dla Kobiet w Ciąży (OCPK) –
jego badania uzupełniają dane EURAP – Europejski Rejestr Leków
Przeciwpadaczkowych i Ciąży (projekt realizowany przez
Międzynarodową Ligę Przeciwpadaczkową, zbiera informacje o ciążach
kobiet z padaczką leczonych lekami przeciwpadaczkowymi; Polska
uczestniczy w tym projekcie od 1999 roku: www.epilepsy.pl/pl/ocpk.html)
PADACZKA A CIĄŻA cd.
Malformacje – 2-3% w populacji ogólnej, 3-6% u kobiet z padaczką
Ryzyko malformacji zwiększa się wraz ze zwiększeniem ilości leków
przyjmowanych przez kobietę ciężarną
- 3% - 1 lek
- 5% - 2 leki
- 10% - 3 leki
- 20% - więcej niż 3 leki
PADACZKA A CIĄŻA
Antykoncepcja
leki indukujące enzymy mikrosomalne wątroby (karbamazepina,
okskarbazepina, fenytoina, primidon lub fenobarbital) zmniejszają
skuteczność antykoncepcji hormonalnej (głównie niskoestrogenowej 50 mcg). Także topiramat może zmniejszać stężenie etinyloestradiolu.
- kwas walproinowy, lamotrygina, gabapentyna nie wchodzą w interakcje
z doustna antykoncepcją hormonalną.
-
PADACZKA A CIĄŻA cd.
•Poradnictwo przed zajściem w ciążę i planowanie ciąży
•NIE PRZERYWAĆ LECZENIA PO POTWIERDZENIU CIĄŻY
•Wybór leku dostosowany do typu napadów
•Monoterapia i stosowanie najmniejszej skutecznej dawki terapeutycznej
• Unikać skoków stężenia leków w osoczu (stosować liczne dawki podzielone,
preparaty o przedłużonym uwalnianiu)
•Suplementacja kwasem foliowym 3 miesiące przed zajściem w ciążę i
kontynuowana w trakcie ciąży
•Zmiana leków przeciwpadaczkowych tylko gdy jest to konieczne
• Przy przyjmowaniu przez kobietę ciężarną leków indukujących enzymy
cytochromu P450 i powodujących obniżenie stężenia witaminy K w surowicy
(karbamazepina, okskarbazepina, fenytoina, primidon lub fenobarbital) podać
witaminę K przez ostatni miesiąc ciąży (10 mg/dobę), następnie jednorazowo
noworodkom 1 mg/dobę im.
Ryzyko teratogenności
•Większe gdy: wysokie dawki leku, duże jego stężenie
szczytowe, politerapia
•Najbardziej prawdopodobna teoria wieloczynnikowa
•Związane prawdopodobnie z działaniem epoksydów
(PHT, CBZ)
•VPA i CBZ są antagonistami kw foliowego; CBZ,
PHT, PB upośledzają jego wchłanianie
Odległy wpływ na potomstwo
•Stwierdzano zaburzenia w EEG w okresie
pokwitania
•Niewielkiego stopnia spadek IQ
•Wady cewy nerwowej, twarzoczaszki, sercowo
– naczyniowe, krwotoki wewnątrzczaszkowe,
hipoplazje palców
ZASADY STOSOWANIA
LEKÓW U DZIECI
1. Zastanów się czy farmakoterapia jest potrzebna
-
większość chorób w wieku dziecięcym to ostre samoograniczające się
schorzenia:
wg danych amerykańskich w ciągu pierwszych 6 lat życia
przeciętne dziecko przechodzi :
17 lżejszych przeziębień,
7 ciężkich,
3 infekcje ucha,
6 innych infekcji dróg oddechowych,
2 choroby z biegunką i
2 choroby skórne, czyli choruje 6 razy na rok:
-
większe zainteresowanie rodziców naturalnymi metodami leczenia
(cebula, czosnek, maliny, lipa, szałwia, rumianek).
ZASADY STOSOWANIA
LEKÓW U DZIECI
2. Jeżeli należy zastosować farmakoterapię, pamiętaj o właściwym
wyborze leku i jego postaci.
- u dzieci unikamy stosowania :
chloramfenikolu (niemowlęta),
sulfonamidów (niemowlęta),
tetracyklin,
fluorowanych chinolonów,
salicylanów,
leków na skórę (niemowlęta),
silnie działających leków steroidowych na skórę
- postać tzw. pediatryczna najbardziej preferowana jest droga doustna
(nie doodbytnicza) i do 5 r.ż. powinny być stosowane leki w postaci płynnej
(syropy, zawiesiny) ew. w postaci kapsułek, z których substancja aktywna może
być wysypana i podana z pokarmami.
ZASADY STOSOWANIA
LEKÓW U DZIECI
3. U dzieci obowiązuje indywidualny dobór dawkowania.
wzór Dubois SA(cm2) = wt0,425 x ht0,725 x 71,84
wzór Lowa
SA (m2)
3
= k x √wt2 ; k = 0,1 (dziecko) lub 0,103 (noworodek)
4. Zachowaj realizm przy zalecaniu schematu dawkowania,
pamiętaj o bardzo słabym compliance wśród dzieci.
zalecenia 1 x 24 h przestrzega prawie 100%
zalecenia 4 x 24 h przestrzega zaledwie 25%
compliance poprawia się jeżeli lek ma być przyjmowany łącznie z posiłkami,
bardzo pogarsza jeżeli ma być przyjmowany w szkole
Leki, których nie należy łączyć z posiłkami: izoniazyd, rifampicyna, penicyliny.
ODMIENNOŚCI FARMAKOLOGICZNE
WYSTĘPUJĄCE U DZIECI
Zmieniona reakcja na leki jest uwarunkowana u
noworodków i dzieci przede wszystkim zmianami w
farmakokinetyce leków, a nie zmieniona odpowiedzią
tkankową.
wchłanianie
dystrybucja
metabolizm
eliminacja
ODMIENNOŚCI FARMAKOLOGICZNE
WYSTĘPUJĄCE U DZIECI
WCHŁANIANIE
z przewodu pokarmowego
pH
opróżnianie żołądka
6-8 po urodzeniu stopniowo obniża się i
osiąga wartość 1-3 ok. 3 r.ż.
zwolnione do 6-8- mc.ż.
perystaltyka jelit
u niemowląt uzależniona ściśle od pór
karmienia
BD
zależna od wydolności wątroby, a więc
u niemowląt może być większa, a u
starszych dzieci mniejsza
ODMIENNOŚCI FARMAKOLOGICZNE
WYSTĘPUJĄCE U DZIECI
WCHŁANIANIE
ze skóry
U niemowląt leki podawane na skórę wchłaniają się i
dają ogólnoustrojowe działania niepożądane :
Kortykosteroidy, kwas borowy, roztwory aniliny,
aminoglikozydy, salicylany, jod, etanol, heksachlorofen, naftalina
z odbytnicy
Droga p. r. nie powinna być drogą z wyboru stosowania leków u dzieci.
Wskazaniem do jej wyboru jest wystąpienie drgawek czy wymiotów.
ODMIENNOŚCI FARMAKOLOGICZNE
WYSTĘPUJĄCE U DZIECI
DYSTRYBUCJA
przestrzenie płynowe
TBW
woda
wewn.
woda
zewn.
tk. tłuszczowa
wcześniak
85%
33%
50%
3%
noworodek
75%
30%
45%
12%
dorosły
60%
40%
20%
18%
w konsekwencji leki rozpuszczalne w wodzie trzeba podawać w większych
dawkach dla osiągnięcia stężeń terapeutycznych, a leki lipofilne w mniejszych.
ODMIENNOŚCI FARMAKOLOGICZNE
WYSTĘPUJĄCE U DZIECI
DYSTRYBUCJA
białka transportujące leki we krwi
Różnice ilościowe (mniejsza ilość) i jakościowe (mniejsze powinowactwo),
w konsekwencji większa frakcja wolna.
Wiązanie z białkami na poziomie osoby dorosłej jest osiągnięte ok. 12 – 14 m. ż.
u noworodków mniej szczelna jest bariera krew – mózg
ODMIENNOŚCI FARMAKOLOGICZNE
WYSTĘPUJĄCE U DZIECI
ELIMINACJA
biotransformacja w wątrobie
U niemowląt występuje fizjologiczna niedojrzałość mechanizmów
biotransformacji w wątrobie. Najbardziej opóźniony jest rozwój
układów enzymatycznych oksydacyjnych i sprzęgających. Pełną
dojrzałość układy enzymatyczne wątroby osiągają ok. 1 roku życia.
1 – 4 r.ż. bardzo sprawna biotransformacja leków w wątrobie
związana z dużą masa wątroby w stosunku do masy ciała.
wydalanie przez nerki
GFR normalizuje się ok. 3 – 6 m-c.ż., funkcje
cewkowe nieco później.
CO WIEMY O WYDZIELANIU
LEKÓW Z MLEKIEM
(przechodzenie leków do mleka kobiecego)
1. Większość leków jest wydzielana z mlekiem kobiety karmiącej,
ale przeważnie w małych ilościach (ok. 1%).
2. Lepiej wydzielają się do mleka leki zasadowe i lipofilne
(w pokarmie jest więcej tłuszczu).
3. Wydzielaniu leków z mlekiem sprzyjają zaburzenia ich eliminacji
podstawowymi drogami.
4. Najmniejsze stężenie leków w mleku uzyskuje się podając
je w dużych odstępach z okresami karmienia,
np. tuż po karmieniu lub przed dłuższą przerwą nocną.
CO WIEMY O WYDZIELANIU
LEKÓW Z MLEKIEM
(przechodzenie leków do mleka kobiecego)
5. Leki przeciwwskazane w okresie karmienia (wg WHO) :
hamujące laktacje :
- bromokryptyna
- doustne środki antykoncepcyjne,
- hormony płciowe
- diuretyki pętlowe
- witamina B6.
PRZECHODZENIE
LEKÓW DO MLEKA
1. Stężenie leku w osoczu noworodka poniżej 10% stężenia w osoczu matki
Leki bezpieczne dla noworodka.
2. Stężenie leku w osoczu noworodka pomiędzy 10 – 50% stężenia w osoczu matki.
3. Stężenie leku w osoczu noworodka może być równe
stężeniu w osoczu matki lub je przewyższać (rzadko).
Lek może być niebezpieczny dla noworodka.
4. Leki przeciwwskazane w okresie karmienia mogą być toksyczne dla noworodka.
5. Leki przeciwwskazane u noworodków, u których występuje
(lub spodziewamy się, że może występować) niedobór
dehydrogenazy glukozo-6-fosforanowej.
PRZECHODZENIE LEKÓW DO MLEKA
PROBLEMY FARMAKOTERAPII W
RÓŻNYCH GRUPACH WIEKOWYCH
1. MIESIĄC ŻYCIA
- zmieniona, nieprzewidywalna farmakokinetyka leków;
leczenie wcześniaka i noworodka powinno być prowadzone w
warunkach terapii monitorowanej:
- problem z drogą podania leków;
- przechodzenie leków do mleka u kobiet w okresie karmienia
piersią.
1. ROK ŻYCIA
- - zmieniona, nieprzewidywalna farmakokinetyka leków;
dobór dawki
- - przechodzenie leków do mleka u kobiet w okresie karmienia
piersią.
PROBLEMY FARMAKOTERAPII W RÓŻNYCH
GRUPACH WIEKOWYCH
DO 6 ROKU ŻYCIA
- częste nawracające choroby zakaźne
- compliance: dziecko nie ma motywacji do
przyjmowania leków
- dobór dawki
- przypadkowe zatrucia i pakowanie sobie leków do
różnych otworów
DZIECI STARSZE/MŁODZIEŻ
- - compliance : negowanie choroby
- - uzależnienia od substancji psychoaktywnych;
- - próby samobójcze (2. leki przeciwhistaminowe,
3. BZD; 6. kwas acetylosalicylowy.
PADACZKA A KARMIENIE PIERSIĄ
Lek przeciwpadaczkowy
Kwas walproinowy
Fenytoina
Karbamazepina
Fenobarbital
Primidon
Lamotrygina
Topiramat
Lewetiracetam
Okskarbazepina
Zonisamid
Przechodzenie do mleka
(%)
<10
20
40
50
80
61
86
80
41-57
Dziękuję za uwagę!
Kategorie leków pod względem (nie)bezpieczeństwa
stosowania w ciąży wg FDA
Kategoria A
Leki, które były przyjmowane przez wiele kobiet w pierwszym i późniejszych trymestrach ciąży lub przez kobiety w wieku rozrodczym i prawidłowo
metodologicznie przeprowadzone badania epidemiologiczne nie wykazały wzrostu częstości występowania wad wrodzonych u płodu ani nie
obserwowano żadnych innych bezpośrednich czy pośrednich szkodliwych działań dla płodu.
Leki kategorii A mogą być stosowane w ciąży
Kategoria B
Leki które
1/ były przyjmowane przez wiele kobiet w ciąży lub w wieku rozrodczym i prawidłowo metodologicznie przeprowadzone badania epidemiologiczne nie
ujawniły szkodliwości dla przebiegu ciąży u człowieka, ale badania przedkliniczne wskazują na pewne zagrożenia ich stosowania , lub
2/ brak jest wystarczających danych, aby z cała pewnością określić bezpieczeństwo ich stosowania ich stosowania.
Leki kategorii B mogą być stosowane w ciąży, ale należy zachować szczególne środki ostrożności, bo choć zagrożenie jest mało prawdopodobne, to jednak
możliwe.
Kategoria C
Leki, dla których brak jest odpowiednio liczebnych, prawidłowo metodologicznie przeprowadzonych badań epidemiologicznych a
1/ badania przedkliniczne wskazują na zagrożenie przy ich stosowaniu , lub
2/ badań przedklinicznych nie przeprowadzono
Leki kategorii C mogą być stosowane tylko w przypadkach, gdy w opinii lekarza korzyści dla matki przeważają nad potencjalnym zagrożeniem dla płodu.
Kategoria D
Leki, dla których brak jest odpowiednio liczebnych, prawidłowo metodologicznie przeprowadzonych badań epidemiologicznych a
1/ badania przedkliniczne wskazują na zagrożenie przy ich stosowaniu , lub
2/ badań przedklinicznych nie przeprowadzono
Leki kategorii D mogą być stosowane tylko w przypadkach, gdy brak jest bezpieczniejszej alternatywy.
Kategoria X
Leki które powodują tak znaczny wzrost ryzyka wystąpienia nieodwracalnych uszkodzeń płodu, że nie wolno ich stosować u kobiet w ciąży lub jeżeli
zachodzi prawdopodobieństwo że są w ciąży.
Nie dopuszcza się stosowania leków kategorii X w ciąży.