Standardy postępowania
z pacjentem HIV+
Powody testowania w kierunku HIV
Podejrzenie pacjenta –
zachowania grożące zakażeniem HIV w
wywiadzie
Podejrzenie lekarza –
objawy sugerujące obniżoną odporność
Postępowanie po stwierdzeniu zakażenia
HIV
1. Ustalenie drogi zakażenia
-
dożylne stosowanie substancji odurzających
< współzakażenia HBV, HCV
< uzależnienie
- kontakty seksualne
< powiadomienie partnerów
< wykonanie testu anty HIV u ew. dzieci
Droga nabycia wirusa HIV nie ma wpływu na przebieg
zakażenia
Postępowanie po stwierdzeniu zakażenia
2. Badanie fizykalne pacjenta
węzły chłonne, j.ustna (zęby, grzybica), wątroba,
śledziona
3. Ustalenie etapu zakażenia
objawy kliniczne
CD4
4. Wiremia HIV, ew. ocena oporności wirusa
(genotypowanie)
Postępowanie po stwierdzeniu zakażenia
5. Wykrywanie współzakażeń
HBV (HBsAg, anty HBc)
- ew. szczepienie
HCV (anty HCV, HCV RNA)
HAV (anty HAV) - ew. szczepienie
CMV
toksoplazma
EBV
panel badań laboratoryjnych (morf, ALT, AST…)
próba tuberkulinowa
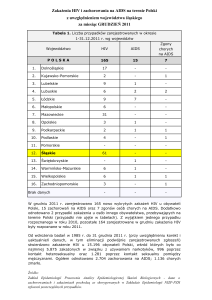
Epidemiologia HIV w Polsce
Od czasu wdrożenia badań w 1985 r. do 31
stycznia 2015r. stwierdzono zakażenie HIV u
18 748 osób, odnotowano 3 206 zachorowań
na AIDS; z których 1 291chorych zmarło.
Szacuje się jednak, że faktycznie
zakażonych jest ponad 40 000 osób.
W Polsce dominującą grupę (88% wśród
zakażonych HIV stanowią osoby w wieku
produkcyjnym (20-49 lat).
Epidemiologia HIV na świecie
Pod koniec 2013 roku, około 33,5 mln
ludzi (33,2-37,2) żyło z HIV, z czego 24,7
zamieszkuje Afrykę Subsaharyjską.
Liczba ta wzrasta, ponieważ coraz więcej
osób żyje dłużej dzięki leczeniu ARV,
chociaż liczba nowych zakażeń HIV obniża
się.
Epidemiologia HIV
Prawie połowa wszystkich osób
zakażonych HIV (48%) zna obecnie swój
status serologiczny.
Epidemiologia HIV w Polsce
W Polsce szacuje się, że każdego dnia 2 osoby
dowiadują się o swym zakażeniu HIV-1.
W pierwszych latach epidemii w Polsce główną
drogę rozprzestrzeniania się zakażeń HIV
stanowiło stosowanie dożylnych środków
psychoaktywnych.
Od 2001 roku obserwuje się odwrócenie tych
trendów. Wśród nowych zachorowań w Polsce w
ostatnich latach dominują zakażenia nabyte w
drodze kontaktów seksualnych, a wśród nich
najwięcej jest zakażeń nabytych podczas
kontaktów seksualnych między mężczyznami.
Epidemiologia HIV w Polsce
Największą liczbę zakażeń notuje się u
młodych ludzi w przedziale wiekowym 20-39
lat, a więc w okresie prokreacyjnym.
Jednakże wśród zakażonych HIV
systematycznie też wzrasta odsetek osób
starszych. Jest to związane z dłuższą
aktywnością seksualną oraz starzeniem się
pacjentów zakażonych HIV.
Leczenie antyretrowirusowe
Dwadzieścia dwa miliony, czyli trzy z
pięciu osób żyjących z HIV nadal nie ma
dostępu do leczenia ARV.
Liczba dzieci otrzymujących leki ARV jest
niska-zaledwie 24%.
Przyszłość program 90/90/90
W 2014r ONZ ogłosiło program ds.
HIV/AIDS.
Zakłada on, że do 2020r. 90% osób
zakażonych HIV będzie otrzymywać
leczenie ARV i 90% osób leczonych
osiągnie supresję wirusa HIV.
Realizacja tego programu mogłaby się stać
początkiem końca epidemii AIDS na
świecie.
Gruźlica jest główną przyczyna zgonu
wśród zakażonych HIV.
Postępowanie po stwierdzeniu zakażenia
Pacjent z zakażeniem objawowym
Leczenie infekcji oportunistycznych
CD4 < 200 <50 kom/mm3
profilaktyka zakażeń oportunistycznych
Leczenie antyretrowirusowe (ARW)
Usuwanie ognisk infekcji (zęby)
Postępowanie po stwierdzeniu zakażenia
Pacjent
bezobjawowy
CD4 < 500
kom/mm3
Leczenie ARV
CD4 >500 kom/mm3
Wiremia HIV
< 100 000 kopii/ml
Kontrola co 3 - 6 mcy
lub leczenie ARV w
przypadku gotowości
pacjenta do podjęcia
terapii)
CD4 < 200 < 50
kom/mm3
Leczenie ARV
Profilaktyka
zakażeń
oportunistycznych
Leki ARV odmieniły los pacjentów HIV+.
Ich czas przeżycia zależy teraz od uwarunkowań
genetycznych i chorób współistniejących.
Problemy obecne:
uzależnienie od narkotyków
adherencja
współzakażenia (HBV, HCV)
oporność wirusa HIV
długofalowa toksyczność terapii ARW
Nowo rozpoznane zachorowania na AIDS w latach
1987-2003 w poszczególnych regionach Europy
Przypadki na 1 mln mieszkańców
60
40
Wschodnia
Zachodnia
Update at 31 December 2003
20
0
1987
Centralna
1989
1991
1993
1995
1997
1999
2001
2003
Rok
EuroHIV
Późne rozpoznanie (PR) zakażenia HIV
Definicje:
AIDS
CD4 <350 kom/mm3
14.0%
34.0%
31.0%
PR-HIV(%)
8.9%
30.0%
16.0%
15.0%
26.7%
20.0%
38.0%
14.1%
Adler et al., AIDS Care 2008, 21:284–93.
Izolowanie pacjentów HIV+ w oddziale
szpitalnym
Nie ma takiej potrzeby
Wyjątki:
- ze względu na samego zakażonego przy
bardzo niskiej odporności - ochrona przed
nadkażeniem
- pacjent prątkujący
Odpowiedzialność pacjenta za zakażenie HIV
innej osoby
Pacjent nie jest odpowiedzialny za zakażenie innego
pacjenta przebywającego w oddziale – niezależnie od
tego, czy poinformował personel o swoim statusie
serologicznym, czy nie.
Odpowiedzialność spoczywa na pracownikach oddziału.
Pacjent jest odpowiedzialny za zakażenie innej osoby
drogą kontaktów seksualnych – niezależnie od tego, czy
używał prezerwatywy, czy nie.
Pracodawca a pracownik HIV+
Nie ma obowiązku ujawniania zakażenia
pracodawcy
Fakt zakażenia HIV nie może być
powodem do zwolnienia lub odmowy
przyjęcia do pracy
Obowiązek udzielenia pomocy medycznej
Dotyczy każdego lekarza w zakresie posiadanej przez
niego specjalizacji.
Wobec przedłużenia życia pacjentów HIV+ należy się
liczyć z ich zachorowaniami na choroby powszechnie
występujące w społeczeństwie i wymagające opieki
specjalistycznej.
Obraz HIV/AIDS spostrzegany przez
lekarzy różnych specjalności
GINEKOLOG
ciąża
grzybica sromu
rozległe, niegojące się zmiany opryszczkowe
sromu
inne zakażenia przenoszone drogą płciową
rak szyjki macicy
dysplazja szyjki macicy >2 stopnia
zakażenie HPV
Obraz HIV/AIDS spostrzegany przez
lekarzy różnych specjalności
INTERNISTA
stan gorączkowy o niejasnej etiologii
grzybica jamy ustnej, przełyku
nawracające zapalenie płuc
nie dające się wyleczyć zapalenie płuc (tbc, PCP)
trombocytopenia i/lub leukopenia o niejasnej etiologii
utrata masy ciała o niejasnej etiologii
biegunka przewlekła
zespół wyniszczenia niejasnego pochodzenia
limfadenopatia
Obraz HIV/AIDS spostrzegany przez
lekarzy różnych specjalności
DERMATOLOG
mięsak Kaposi`ego
rozsiew łuszczycy
chłoniak skóry
półpasiec>2 dermatomy/ nawracający
łojotokowe zapalenie skóry
zakażenia przenoszone drogą płciową
Obraz HIV/AIDS spostrzegany przez
lekarzy różnych specjalności
NEUROLOG
polineuropatia
poprzeczne zapalenie rdzenia kręgowego
zespół Guillain-Barre
zmiany ogniskowe w mózgu (chłoniak, ropie
mózgu-toxo)
padaczka
encefalopatia
kryptokokowe zapalenie opon mózgowordzeniowych
Obraz HIV/AIDS spostrzegany przez
lekarzy różnych specjalności
ENDOSKOPISTA
zmiany grzybicze w oskrzelach
zmiany grzybicze w przełyku
Obraz HIV/AIDS spostrzegany przez
lekarzy różnych specjalności
STOMATOLOG
grzybica jamy ustnej
leukoplakia włochata
chłoniak j.ustnej (wycinek)
(b.liczne próchnicze zęby korzenie)
Obraz HIV/AIDS spostrzegany przez
lekarzy różnych specjalności
OKULISTA
zapalenie
błony naczyniowej i siatkówki
(CMV, HSV, toksoplazmozowe i inne)
retionpatie nawracające
półpasiec oczny nawracający
Obraz HIV/AIDS spostrzegany przez
lekarzy różnych specjalności
ENDOSKOPISTA
zmiany grzybicze w oskrzelach
zmiany grzybicze w przełyku
Obraz HIV/AIDS spostrzegany przez
lekarzy różnych specjalności
PULMONOLOG
mykobateriozy płucne i rozsiane
nawracające bakteryjne zapalenie płuc
śródmiąższowe zapalenie płuc
drożdżyca tchawic lub oskrzeli
Obraz HIV/AIDS spostrzegany przez
lekarzy różnych specjalności
ONKOLOG/HEMATOLOG
chłoniaki nieziarnicze
rak/dysplazja nabłonkowa odbytu/szyjki
macicy
rak płuc
nasieniaki
ziarnica złośliwa
małopłytkowość, neutropenia, limfopenia
Obraz HIV/AIDS spostrzegany
przez lekarzy różnych specjalności
LARYNGOLOG
zap. Ślinianek o niejasnej etiologii
nowotwory okolicy głowy i szyi
grzybica jamy ustnej, przełyku i krtani
lymfadenopatia niejasnego pochodzenia
Testowanie w kierunku
zakażenia HIV
Badanie w kierunku zakażenia HIV powinno być
przeprowadzane u każdej ciężarnej.
Rozporządzenie Ministra Zdrowia z dnia 23
września 2010 roku zobowiązuje lekarzy
ginekologów do zaproponowania ciężarnej
wykonania badania serologicznego w kierunku
HIV do 10 tygodnia ciąży oraz między 33 z 37
tygodniem ciąży.
W razie odmowy pacjentki należy uzyskać
pisemne potwierdzenie braku zgody w karcie
prowadzenia ciąży i dokumentacji lekarskiej.
Testowanie w kierunku HIV
Należy wyjaśnić przyczyny badania i
dlaczego podejrzewa się zakażenie HIV.
Należy uzyskać zgodę ustną lub pisemną
na badanie w kierunku HIV.
Rola lekarza POZ
Leczenie chorób nie związanych z HIV – jak u
osoby niezakażonej
Kierowanie do poradni specjalistycznych w
przypadku stanów wymagających takiej
opieki – jak u osoby niezakażonej
Współpraca z lekarzem poradni AIDS w
zakresie interakcji lekowych
ARV
Wczesne zdiagnozowanie zakażenia HIV i
rozpoczęcie terapii antyretrowirusowej poprawia
jakość i długość życia pacjentów i zapobiega
rozwojowi AIDS. Dostępne obecnie leki hamują
replikację wirusa i progresję choroby co określa
się terminem,, funkcjonalnego wyleczenia”,
jednak nie powodują całkowitej eradykacji HIV z
organizmu.
Ponadto leczenie antyretrowirusowe coraz
większej grupy pacjentów zmniejsza ryzyko
transmisji HIV w populacji ogólnej.
Opis przypadku
Mężczyzna l. 41, zakażenie HIV wykryto w
2011r. Do zakażenia doszło drogą
kontaktów heteroseksualnych. Ostatni
wynik ujemny w kierunku zakażenia HIV w
2009 r.
Pacjent podaje liczne ryzykowne kontakty
seksualne, nie ma stałej partnerki.
Co kilka lat kontrolnie wykonuje test antyHIV w PKD.
Opis przypadku
W 2010 r operowany z powodu raka
jasnokomórkowego nerki prawej (nie
wymagał chemioterapii, aktualnie remisja
choroby nowotworowej).
W wywiadzie: hipertriglicerydemia
rodzinna
Pali 15-20 papierosów/dobę. Alkohol
spożywa okazyjnie.
Wywiad socjalny: warunki życiowe dobre,
pracuje w firmie budowlanej.
Opis przypadku
W chwili zgłoszenia się do Poradni
Nabytych Niedoborów Odporności pacjent
nie zgłasza dolegliwości.
W badaniu przedmiotowym bez odchyleń,
BMI 24,5, ciśnienie tętnicze 120/80, tętno
76/min.
Opis przypadku
Badania laboratoryjne w momencie
rozpoznania zakażenia HIV:
HIV-RNA 16 500 kopii/ml, CD4 207 kom/µl
Antygen HBs (HBsAg): ujemny
Przeciwciała anty-HCV: ujemny
HAV Total - przeciwciała: 60 IU/l [ujemny < 20 IU/l
> dodatni]
Toksoplasma - IgG: < 3,0 IU/ml [< 7,2 ujemny]
Cytomegalia - IgG (CMV IgG) (Surowica): 67
UA/ml [>6 wynik dodatni]
Opis przypadku
Pacjent pomimo niskiej liczby limfocytów CD4
207 komórek /µl, pacjent początkowo nie
zdecydowany na rozpoczęcie ARV ze względu na
liczne obowiązki zawodowe.
Kontrolne wartości limfocytów CD4 po 3
miesiącach od rozpoznania zakażenia HIV
wyniosły 370 komórek/µl.
Po 9 miesiącach pacjent zdecydował się na
rozpoczęcie leczenia antyretrowirusowego :
CD4 293 komórek/µl, HIV-RNA 16 600 kopii/ml.
Opis przypadku
2 m-c terapii
XII 2012
3 m-c
terapii
I
2013
Truvada +Nevirapina
Schemat
ARV
CD4
303
kom/µl
HIV-RNA
kopii/ml
Kreatynina 1.17
mg/dl
ALAT U/l 50
374
12 m-c
terapii
XI
2013
II 2014
IV 2014
X 2014
455
508
Eviplera
328
ujemny
454
455
ujemny
1.15
ujemny
1.17
1.11
1.28
52
48
57
35
28
106
100
145
58
30
220
169
231
228
197
162
314
168
224
238
189
139
GGTP U/l
Cholesterol 191
mg/dl
Trójglicery 199
dy
mg/dl
6 m-c
terapii
IV
2013
Profilaktyka poeksopzycyjna
zakażenia HIV
Potencjalnym źródła infekcji HIV, HCV i HBV są:
krew, nasienie, wydzielina pochwowa, płyn
opłucnowy, osierdziowy, otrzewnowy,
owodniowy, mleko kobiece.
Nie istnieje ryzyko infekcji w przypadku kontaktu
z moczem, śliną, potem, kałem i łzami osoby
zakażonej HIV – o ile nie są zanieczyszczone
krwią.
Ocena ryzyka zakażenia:
HIV
Zakłucie - 0.3%
Kontakt z błonami śluzowymi - 0.09%
HCV
Zakłucie - 1.8% (0-6%)
HBV
Zakłucie
– HBeAg+ - 40%
– HBeAg- - 1.5-10%
Ekspozycja zawodowa
Ekspozycja zawodowa to narażenie
pracownika na kontakt z materiałem
zakaźnym w związku z wykonywaną
pracą: naruszenie ciągłości skóry przez
zakłucie narzędziem zanieczyszczonym
materiałem zakaźnym, zachlapanie błon
śluzowych lub uszkodzonej skóry.
Ekspozycja
pozazawodowa
Ekspozycja pozazawodowa to narażenie
na zakażenia niezwiązane z pracą
zawodową (nPEP):
– ekspozycje kryminalne (gwałt, umyślne
zakłucie igłą lub innym narzędziem)
– incydentalne (zakłucie igłą nieznanego
pochodzenia, ryzykowne zachowanie
seksualne).
Ocena ryzyka zakażenia:
Zakłucie igłą:
– mniejsze ryzyko (np. igła bez światła lub
powierzchowne zranienie)
– większe ryzyko (np. igła ze światłem, głębokie
zakłucie, igła którą pobierano krew żylną lub
tętniczą)
Błony śluzowe i nieuszkodzona skóra:
– mała ilość krwi ( kilka kropel)
– większa objętość krwi
Postępowanie nieswoiste
Po ekspozycji przezskórnej należy:
nie tamować krwi, ale też i jej nie wyciskać
przemyć ranę pod bieżącą wodą, można umyć
mydłem
po zachlapaniu błon śluzowych materiałem
potencjalne zakaźnym przepłukać błony
śluzowe kilkakrotnie wodą lub solą
fizjologiczną
PEP
Profilaktyka poekspozycyjna
W przypadku, gdy źródło ekspozycji jest znane należy
zabezpieczyć krew źródła do badań lub jeśli jest to niemożliwe
skierować źródło na badania do ośrodka specjalistycznego
zajmującego się profilaktyką poekspozycyjną.
Jeżeli osoba będąca źródłem ekspozycji jest przytomna,
powinna wyrazić pisemną zgodę na badania.
W przypadku, gdy źródłem ekspozycji jest osoba nieletnia
poniżej 16 r.ż. zgodę na badania wyrażają opiekunowie
prawni, a w wieku 16‐18 lat – opiekunowie prawni i badany.
Postępowanie po ekspozycji - działania
Bezzwłocznie udać się do osoby odpowiedzialnej za postępowanie
poekspozycyjne, lub w przypadku jego nieobecności - innego
wyznaczonego lekarza
Należy wypełnić zgłoszenie wypadku w pracy, uwzględniając:
czas i datę potencjalnej ekspozycji,
okoliczności zajścia,
dane personalne pacjenta,
ewentualnie - świadków zdarzenia.
Profilaktykę poekspozycyjna
Profilaktykę poekspozycyjną należy
rozpocząć jak najszybciej w ciągu 1–2
godzin od zdarzenia.
Wdrożenie PEP jest dopuszczalne przed
upływem 72 godziny.
Czas leczenia w ramach postępowania
poekspozycyjnego wynosi 28 dni.
Profilaktyka
poekspozycyjna
Stosuje się profilaktykę złożoną z trzech
leków: dwóch leków z grupy inhibitorów
odwrotnej transkryptazy (NRTI) i jednego
inhibitora proteazy (PI).
Leki w PEP
zydowudyna + lamiwudyna/emtrycytabina+
lopinawir Combivir +Kaletra
tenofowir + lamiwudyna/emtrycytabina +
lopinawir Truvada +Kaletra
zydowudyna + lamiwudyna/emtrycytabina +
sraltegravirCombivir +Isentress
CZAS LECZENIA 28 DNI.
Profilaktyka poekspozycyjna finansowanie
Zgodnie z obowiązującą Ustawą o
zapobieganiu oraz zwalczaniu zakażeń i
chorób zakaźnych u ludzi
(Dz.U.2008.234.1570) profilaktyka
poekspozycyjna w przypadku ekspozycji
zawodowych jest finansowana przez
pracodawcę lub zlecającego pracę.
Profilaktyka poekspozycyjna
W przypadku ekspozycji niezawodowych – leki
stosowane w profilaktyce są wydawane z puli
Krajowego Centrum ds. AIDS (KCAIDS)
jedynie w sytuacji ekspozycji kryminalnych lub
przypadkowych.
Profilaktyka poekspozycyjna
Profilaktyka seksualna jest finansowana z
środków własnych pacjenta.
Kwalifikacja do profilaktyki
zakażenia HBV
Czas wdrożenia profilaktyki HBV:
• szczepienie do 7 dni od ekspozycji
immunoglobulina anty‐HBs – zgodnie z
charakterystyką produktu.
Postępowanie po narażeniu na
zakażenie HCV
Nie ma swoistej profilaktyki przeciw zakażeniu HCV.
Jednak po narażeniu na HCV konieczne jest monitorowanie
osoby eksponowanej z uwagi na możliwość rozpoznania
zakażenia w ostrej fazie. Podjęcie wówczas leczenia
przyczynowego zdecydowanie poprawia jego skuteczność
(trwałą eliminację zakażenia HCV uzyskuje ponad 90%
leczonych w tej fazie).
W terapii stosuje się pegylowany interferon alfa w
monoterapii, stosowany 1 raz w tygodniu, przez 24 tygodnie
w przypadku zakażenia genotypem 1 HCV.
W przypadku zakażenia genotypem 3 można skrócić czas
terapii do 8‐12 tygodni.
Każdy pacjent
może być potencjalnie zakaźny
UNIWERSALNE ZASADY OSTROŻNOŚCI (2)
NIE !!!
NIE PIPETOWAĆ USTAMI
NIE PODAWAĆ OSTRYCH NARZĘDZI Z RĘKI DO
RĘKI (tacki, płaskie pojemniki)
NIE ZAKŁADAĆ OSŁONEK NA IGŁY !!!
TAK !!!!!
UMIESZCZAĆ IGŁY, STRZYKAWKI OSTRZA W
ODPOWIEDNICH POJEMNIKACH
NISZCZYĆ zakaźny materiał LUB STERYLIOWAĆ
(ściśle przestrzegać reguł sterylizacji i dezynfekcji)
UNIWERSALNE ZASADY OSTROŻNOŚCI (1)
UŻYWAĆ
RĘKAWICZEK (dobrej jakości)
KONIECZNIE
przy krwi, wydzielinach i wydalinach, nie dotykać dłonią w
rękawiczce oczu, nosa lub błon śluzowych;
gdy zabrudzone zdjąć i zmienić, nie opuszczać stanowiska pracy
w rękawiczkach
FARTUCHÓW, UBRAŃ
OCHRONNYCH
(nie opuszczać stanowiska pracy w tych
ubraniach)
MYĆ RĘCE wodą z mydłem przed założeniem
i jak najszybciej po zdjęciu rękawiczek.