Profilaktyka transmisji
wertykalnej HIV.
Rekomendacje PTN AIDS.
Magdalena Marczyńska
Klinika Chorób Zakaźnych Wieku Dziecięcego
AM w Warszawie
Oddział XI SPZOZ Wojewódzkiego Szpitala Zakaźnego
w Warszawie
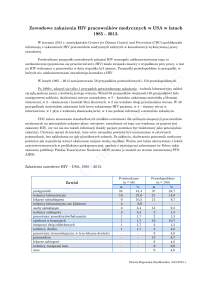
Ryzyko zakażenia wertykalnego HIV w
zależności od czasu– bez profilaktyki (30%)
15 %
10%
5%
Ciąża
P
O
r
Ó
d
Karmienie piersią
Dr Roland TUBIANA
Service Maladies Infectieuses Hôpital Pitié
Salpêtrière, Paris, EACS HIV course 2005
Ryzyko transmisji wertykalnej HIV
• Bez profilaktyki : 15-30%
• do ~ 50% u niemowląt karmionych piersią
dłużej niż 6 miesięcy
Zastosowanie profilaktyki umożliwia redukcję
ryzyka do 0 – 1%.
Czynniki ryzyka transmisji
wertykalnej
• Wysoka wiremia u matki
VL > 105 c/ml ryzyko ~ 40%
VL < 50 c/ml ryzyko ~ 0 %
Czynniki ryzyka związane z
porodem
• Odejście wód płodowych > 4 h przed
urodzeniem dziecka
• Amniotomia
• Stosowanie w czasie porodu - próżniociągu
położniczego, kleszczy
Metody profilaktyki MTCT HIV
stosowane w Polsce - badanie własne
Badaniem objęto 154 dzieci matek HIV (+),
które otrzymały profilaktykę w okresie od
09.1994 do 30.04.2006
Nie dysponowano HIV VL i liczbą limfocytów
CD4 u matek.
Metody profilaktyki MTCT HIV
• ZDV monoterapia- podczas ciąży, porodu i
u dziecka przez 4-6 tyg.
• ZDV + 3TC lub ZDV + NVP w ciąży, ZDV i.v.
podczas porodu i p.o. u dziecka przez 4-6 tyg.
• HAART w ciąży, ZDV podczas porodu i u
dziecka przez 4-6 tyg.
• ZDV podczas porodu i/ lub tylko u dziecka przez
4 - 6 tyg.
Metody profilaktyki MTCT HIV (09.1994 – 30.04.2006)
Schemat profilaktyki
Dzieci nie
zakażone
HIV
Dzieci
zakażone
HIV
47
4
51
7,8%
12
0
12
0%
HAART
ZDV
ZDV 4-6 tyg. p.o.
72
0
72
0%
Dziecko ZDV 4-6 tyg. p.o.
ew. poród ZDV i.v.
16
3
19
15,8 %
147
7
154
4,55%
ciąża
ZDV
poród
ZDV
dziecko ZDV 4-6 tyg. p.o.
ciąża
poród
dziecko
ciąża
poród
dziecko
Razem
ZDV+3TC/lub NVP
ZDV
ZDV 4-6 tyg. p.o.
Razem
Ryzyko
transmisji
Rodzaj porodu a ryzyko transmisji HIV u dzieci
otrzymujących profilaktykę.(09.1994 – 30.04.2006)
Poród
PSN
Dzieci nie
zakażone
HIV
Dzieci
Razem
zakażone
HIV
Ryzyko
transmisji
102
22
4
0
106
22
3,8 %
0%
CC ze wskazań
położniczych
23
3
26
11,5%
Razem
147
7
154
4,55%
Planowe CC
przed terminem
W grupie objętej profilaktyką ryzyko transmisji
wyniosło 0-15,8%.
Najwyższe –15,8% ZDV tylko u dziecka.
Monoterapia ZDV w ciąży, podczas porodu i u dziecka
ryzyko do 7,8%.
2 leki w ciąży żadno dziecko nie zostało zakażone
(statystycznie istotne, p< 0,038).
Ukończenie ciąży planowym CC (2 tyg.przed porodem)
ryzyko – 0%.
Cięcie ze wskazań położniczych (w czasie porodu)
wiązało się z wyższym ryzykiem (11,5%)
niż przy PSN (3,8%) – statystycznie nieistotne.
REKOMENDACJE PTN AIDS
Leczenie kobiety HIV(+), w czasie ciąży
Nie stosować : DDC, EFV, DLV, APV,
f-APV, TPV, ATV, T-20.
Każdej kobiecie zakażonej HIV i będącej
w ciąży należy zaproponować HAART .
Schemat rekomendowany u kobiet
HIV(+) w ciąży
ZDV+3TC+PI/r
lub
ZDV+3TC+NVP
(o ile nie stwierdzono lekooporności)
NVP –hepatotoksyczne! działanie NVP u kobiet
z CD4 > 250/mm3 ostre stłuszczenie
(z reg.w ciągu pierwszych 18 tygodni terapii
NVP).
W czasie ciąży obowiązuje standardowe
monitorowanie terapii
Kontrola: morfologii krwi, AspAT, ALAT,
GGTP co 6-12 tygodni,
CD4 oraz VL co 12-16 tygodni.
Ostatnie badanie VL-HIV - w 36 Hbd!
Wskazania do badania oporności u ciężarnej :
leczenie nieskuteczne/suboptymalne
stwierdzenie oporności na leki u partnera
Oporność na ZDV u ciężarnej
ZDV i.v. podać w czasie porodu
i następnie noworodkowi jako jeden ze
składników profilaktyki
Wpływ VL-HIV w 36 tygodniu
ciąży na decyzję o rozwiązaniu
Poród siłami natury (PSN):
<1000 c/mL (US) lub < 50 c/mL (PENTA)
Planowe cięcie cesarskie (planowe CC):
• >1000c/mL (US) lub >50c/mL (PENTA)
• Nieznany VL
REKOMENDACJE
1. Kobieta HIV(+) planująca ciążę, dotychczas
nie leczona ART.
2. Kobieta HIV(+) leczona HAART już przed
ciążą .
3. Kobieta HIV(+) otrzymująca w czasie ciąży
wyłącznie ZDV.
4. Kobieta HIV(+) nie leczona do czasu porodu.
5. Kobieta HIV(+) bez ART (w czasie ciąży i
porodu).
6. Nie znane rozpoznanie u rodzącej.
1. Kobieta HIV(+) planująca ciążę,
dotychczas nie leczona ART.
• Badania: morfologia krwi obwodowej,
glikemia, AspAT, ALAT, GGTP, fosfataza
alk., VL-HIV, CD4, CD8, serologia
T.gondii, anty: HBs, HCV, CMV; WR.
• Zaszczepić: p/grypie, ew. MMR, HBV.
• Po 10-12 tygodniu ciąży rozpocząć
HAART.
1.Noworodek (od 6-12 h ż.)
matki leczonej HAART w czasie ciąży.
• VL HIV w 36 Hbd <50 c/mL (PSN) ZDV 4-6 tyg.
• VL HIV <1000 c/mL (PSN) ZDV + 3TC 4 tyg.
• VL HIV>1000 c/mL (planowe CC)
ZDV + 3TC (4 tyg.) + NVP (1-2 dawki)
• VL>1000 c/mL i PSN lub CC (<38Hbd)
ZDV + 3TC (4 tyg.) + NVP (2 tyg.)
• Gdy czas od odejścia wód >4h, kleszcze, próżniociąg
i VL<50 c/mL ZDV + 3TC (4 tyg.) + NVP (1-2
dawki)
i VL>50 c/mL ZDV + 3TC (4 tyg.) + NVP (2 tyg.)
2. Kobieta HIV(+) leczona HAART już
przed ciążą .
• Kontynuacja terapii, modyfikacja leki
p/wskazane w ciąży.
• Zalecenie dotyczące porodu i profilaktyki u
dziecka jak w sytuacji 1.
3. Kobieta HIV(+) otrzymująca w
czasie ciąży wyłącznie ZDV.
• w 38 Hbd planowe CC,
ZDV i.v. - na 3 h przed cięciem,
Noworodek od 6 – 12 godziny życia :
ZDV+3TC (4 tyg.) + NVP (2 tyg.)
lub ZDV+3TC + PI/r (4 tyg.) – gdy
dodatkowe obciążenia związane z porodem
4. Kobieta HIV(+) nie leczona do czasu
porodu
• W czasie porodu (PSN lub CC w czasie
rozpoczętej czynności skurczowej macicy)
ZDV iv. + 1 dawka NVP p.o.
• Noworodek : od 6 – 12 godziny życia
ZDV+3TC (4 tyg.) + NVP (2 tyg.)
lub ZDV+3TC + PI/r (4 tyg.)- gdy
dodatkowe obciążenia związane z porodem
5. Kobieta zakażona HIV nie otrzymała
ART w czasie ciąży i porodu
Jak najszybciej po porodzie badanie kobiety
(VL-HIV i CD4/CD8);
Noworodek jak najszybciej (przed upływem
6-12 godziny życia)
ZDV +3TC (4 tyg.) +NVP (2 tyg.)
lub
ZDV+3TC+PI/r (4 tyg.) – jeśli wysoka
wiremia u matki, lub poród ryzyko
6. Nieznane rozpoznanie u rodzącej
• oznaczyć przeciwciała u noworodka
• Noworodek od pierwszej doby życia :
ZDV+3TC (4 tyg.) +NVP (2 tyg.)
lub
ZDV+3TC+ PI/r (4 tyg.) – zwłaszcza gdy
poród z wysokim ryzykiem transmisji
NOWORODEK - Profilaktyczne stosowanie
3 leków antyretrowirusowych
ZDV+ 3TC (4 tyg.) + NVP (2 tyg.) gdy :
• w 36 Hbd wiremia nieznana lub VL >1000 c/mL
• obciążony poród : >4h od odejścia wód, krwawienie,
amniotomia albo zastosowano kleszcze, próżniociąg
• profilaktykę zastosowano w czasie porodu lub tylko u
noworodka
• u matki stosowano tylko ZDV
2 w/w czynniki ryzyka ZDV+3TC+ PI/r
(4 tyg.)
Dawkowanie leków
antyretrowirusowych stosowanych
u noworodków w profilaktyce
transmisji wertykalnej
Retrovir (ZDV)
syrop, 10 mg/ml, 1 op.=200 ml
Noworodki donoszone
2 mg/kg/dawkę p.o. co 6 h (1,5 mg i.v./6 h)
przez 4 -6 tygodni
czas stosowania zależy od prawdopodobnego
ryzyka zakażenia oraz od tolerancji leku.
Wcześniaki - mają większą niedojrzałość
enzymatyczną wątroby i dłuższy czas
wydalania ZDV.
Retrovir (ZDV)
wcześniaki
• Urodzone ≥ 30 tyg. ciąży
2 mg/kg p.o. (1,5 mg/kg i.v.) co 12 h przez 2
tygodnie, następnie 2 mg/kg p.o.(1,5 mg.kg
i.v.) co 8 h do ukończenia 4 - 6 tygodni.
• Urodzone 30 tyg. ciąży
2 mg/kg p.o. (1,5 mg/kg i.v.) co 12 h przez 4
tygodnie, następnie 2 mg/kg p.o.(1,5 mg.kg
i.v.) co 8 h do ukończenia 6 tygodni.
3TC (lamivudyna)
3TC – syrop 10 mg w 1 ml, 1 op.= 240 ml
Dawka dla noworodka : 2mg/kg co 12 godzin
przez 4 tygodnie
Viramune (NVP) 1 lub 2 dawki
(syrop,1 op.=240ml, 10 mg w 1 ml)
Gdy w czasie porodu podano matce Viramune
(1 tabl. 200 mg ) i czas do urodzenia dziecka wynosił
>1h w 3 dobie życia jednorazowa dawka dla
noworodka: 2mg/kg p.o.
1h jak najszybciej pierwsza dawka dla noworodka
(2mg/kg), druga - między 48 a 72 godziną życia.
Jeżeli matka nie otrzymywała Viramune jak
najszybciej pierwsza dawka dla noworodka (2mg/kg),
druga - między 48 a 72 godziną życia.
Viramune (NVP) przez 2 tygodnie
Jeśli wysokie ryzyko transmisji to noworodek
od 1. doby otrzymuje NVP 2m/kg 1x
dziennie przez 14 dni.
Postępowanie w oddziale noworodkowym
• Obmycie noworodka z mazi płodowej
• Odessanie zaaspirowanej treści z górnych dróg
oddechowych
• ART w ciągu 12 godz. po porodzie
• W 1 dobie ż. - szczepienie p/ WZW B
• Nie szczepić BCG*.
• Zakaz karmienia piersią
• Do 2 –5 doby życia - pierwsze badanie w kierunku
zakażenia HIV. Dalszą diagnostykę uzgodnić z
ośrodkiem specjalistycznym.
Od 4 – 6 tygodnia życia (po odstawieniu
ART) dziecko otrzymuje profilaktykę PCP –
Biseptol 3 kolejne dni tygodnia (150 mg
TMP/m2 w 2 dawkach podzielonych)
Biseptol syrop, 1 ml=8mg TMP
Do czasu wykluczenia zakażenia HIV.