Metabolizm
węglowodanów w ciąży
Zmiany metaboliczne
w organizmie ciężarnej
•
zapewnienie prawidłowego odżywiania
zarodka i płodu
•
prawidłowy wzrost i rozwój
•
podjęcie w życiu pozałonowym
późniejszych funkcji
estrogeny
progesteron
kortyzol
prolaktyna
laktogen łożyskowy
progesteron
początek ciąży
ciałko żółte
po I trymestrze
łożysko
wzrost stężenia proporcjonalny do wzrostu ciąży:
w 40 tc 10-krotnie wyższe niż w II fazie cyklu
kortyzol
stężenie wzrasta około trzykrotnie wskutek:
wzrostu produkcji estrogenów
wydłużenia okresu wydalania z ustroju
prolaktyna (PRL)
powolny wzrost przede wszystkim w II połowie ciąży
laktogen łożyskowy (HPL)
„hormon wzrostu II połowy ciąży”
produkowany przez łożysko proporcjonalnie do wzrostu ciąży
zabezpiecza podaż glukozy i aminokwasów dla płodu
podwyższa stężenie FFA (działanie lipolityczne i antagonistyczne
względem insuliny), oszczędzając glukozę dla płodu
obniża matczyną syntezę białek, umożliwiając przechodzenie
aminokwasów do płodu
Wczesna ciąża (do 20 tygodnia)
Estrogeny i progesteron produkowane przez jajnik i kosmówkę
powodują zmianę tolerancji glukozy.
spadek glikemii na czczo
wczesna ciąża – 73 mg/dl
okres okołoporodowy – 65 mg/dl
średni poziom glukozy w profilu dobowym
wczesna ciąża – 82 mg/dl
okres okołoporodowy – 85 mg/dl
Hipoglikemia matczyna (stały „drenaż” matczynej glukozy przez
łożysko)
przyspieszone głodzenie
hipoinsulinemia
skłonność do hiperketonemii
(po nocnym głodzeniu)
Estrogeny
spadek glikemii na czczo
wzrost produkcji insuliny i glukagonu (niewielki)
wzrost wrażliwości tkanek obwodowych (mięśniowej
i tłuszczowej)
zwiększone zużycie i utlenowanie glukozy
Progesteron
zwiększone gromadzenie glikogenu
hamowanie glukoneogenezy
hipertrofia komórek beta wysp trzustki
wzrost podstawowej sekrecji insuliny
wzrost reaktywności kom. beta na
podwyższony poziom glukozy
pośrednio zwiększa produkcję insuliny jako jej silny antagonista w
tkance tłuszczowej i mięśniowej
efekt diabetogenny
Efekt diabetogenny zaczyna się po spożyciu posiłku, kiedy
zmniejsza się wrażliwość tkanek na insulinę
poposiłkowa hiperinsulinemia
wzrost poziomu glukozy po posiłku
obwodowa insulinooporność tkankowa
„diabetogenne działanie ciąży”
tkankowa wrażliwość na insulinę u ciężarnej – spadek o 80% w
stosunku do wartości sprzed ciąży
poposiłkowa hiperglikemia
ułatwione
przechodzenie glukozy do
płodu
Późna ciąża (po 20 tygodniu)
Nasilają się zmiany metaboliczne, cechujące się
rzeczywistym antagonizmem w stosunku do insuliny oraz
insulinoopornością
Szczyt wydalania głównych czynników diabetogennych:
HPL
prolaktyny
Narastająca obwodowa insulinooporność
mimo hiperinsulinemii
upośledzona tolerancja
glukozy
spadek wątrobowej glukoneogenezy o 15-30%
(duże potrzeby płodu w późnej ciąży)
pogorszenie tolerancji glukozy
narastająca insulinooporność
zwiększona wątrobowa glukoneogeneza
zmniejszone zapasy glikogenu
spadek poziomu aminokwasów
wzrost stężeń FFA i TG
Zabezpieczenie potrzeb rozwijającego się płodu
Ciąża jest stanem fizjologicznej
insulinooporności
• spadek wrażliwości receptorów
komórek docelowych
• defekt reakcji receptora na
insulinę
• postreceptorowe upośledzenie
działania insuliny (głównie w tkance
mięśniowej)
Insulinooporność
tkanek obwodowych
Działanie insuliny w ciąży
Ciąża – silny czynnik diabetogenny
Stały wzrost sekrecji insuliny, niezbędny do
utrzymania normoglikemii
Euglikemia przy stałym hiperinsulinizmie
Ciążowa insulinooporność wpływa na opóźnioną reakcję na
podaną insulinę egzogenną
Diabetogenny wpływ ciąży
• produkcja insulinaz łożyskowych
proteaza sulfhydrylowa
transoksygenaza glutationowo – insulinowa
• pojawienie się cukrzycy ciążowej w II połowie ciąży
• częste stosowanie wysokich dawek insulin dla
utrzymania normoglikemii
• po porodzie zapotrzebowanie na insulinę spada do
wartości sprzed ciąży
Cukrzyca ciążowa – GDM
/gestational diabetes/
Cukrzyca ciążowa
Różnego stopnia zaburzenia tolerancji glukozy, które po raz pierwszy wystąpiły
lub zostały wykryte w czasie ciąży.
Dotyczy 3-5% ciężarnych.
Najczęściej są to kobiety, u których hiperglikemia rozwinęła się w czasie ciąży,
jest jednak niewielka grupa kobiet, u których cukrzyca (głównie typu 2)
istniała już przed ciążą, ale z powodu bezobjawowego przebiegu nie została
wykryta.
Stanowi ponad 90% przypadków cukrzycy towarzyszącej ciąży
Czynniki ryzyka GDM
• wieloródki
• wiek powyżej 35 rż
• przebyte porody dzieci powyżej 4000g (4500g)
• wady lub zgony wewnątrzmaciczne w wywiadzie
• nadciśnienie lub nadwaga przed ciążą (BMI>27)
• rodzinny wywiad w kierunku cukrzycy typu 2
• stwierdzoną cukrzycą GDM w poprzednich ciążach
Podgrupy GDM
G1 – nieprawidłowa tolerancja glukozy z normoglikemią w
warunkach przestrzegania diety
G2 – hiperglikemia na czczo i poposiłowa – konieczne leczenie dietą
i insuliną
GDM
Glukoza na czczo
Glukoza 2 godziny po posiłku
Leczenie
G1
<95 mg/dl
<120 mg/dl
Dieta
G2
>95 mg/dl
lub/ i >120 mg/dl
Dieta+insulina
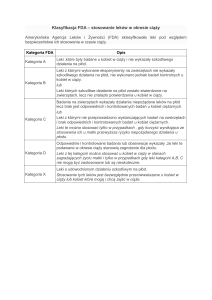
Wykrywanie cukrzycy w ciąży – schemat
postępowania
Zalecany schemat wykrywania GDM jest dwustopniowy – obejmuje test
przesiewowy i diagnostyczny. W procesie diagnostycznym można pominąć
test przesiewowy, natomiast nie można rozpoznać GDM jedynie na
podstawie nieprawidłowego wyniku testu przesiewowego.
Diagnostyka ciężarnych w kierunku cukrzycy ciążowej powinna
być wykonywana przez wszystkich lekarzy położników w
warunkach ambulatoryjnych
Algorytm diagnostyczny GDM
Wstępne oznaczenie glikemii – przy pierwszej
wizycie ginekologicznej
Stężenie glukozy na czczo
powyżej 95 mg/dl
Przekazać
pacjentkę do
ośrodka
referencyjnego
Warunki wykonania testu przesiewowego – doustne obciążenie 50g glukozy
• pomiędzy 24-28 tc
• nie wymaga badania na czczo
• jednorazowy pomiar po godzinie od podania glukozy
Interpretacja wyników
• poniżej 140 mg/dl – norma, nie wymaga dalszej diagnostyki
• 140-200 mg/dl – weryfikacja testem 75g glukozy
• >200 mg/dl – hospitalizacja, po ocenie profilu dobowego rozpoznanie cukrzycy
Warunki wykonania testu doustnego obciążenia 75g glukozy
• wykonywany na czczo
• 8-14 godzin od ostatniego posiłku
• dieta bez ograniczeń podaży węglowodanów (min 150 g węglowodanów przy
zwykłej aktywności fizycznej)
• 75 g glukozy rozpuszczone w 250-300 ml i wypite w ciągu 5 minut
Interpretacja wyników
W oparciu o kryteria WHO, przy czym pod pojęciem cukrzycy
ciążowej rozumie się zarówno cukrzycę jak i upośledzoną tolerancję
glukozy.
osocze krwi żylnej
mg/dl
mmol/l
Cukrzyca – DM
≥126
≥7,0
na czczo
2 godziny
≥200
≥11,1
Upośledzona tolerancja glukozy - IGT
na czczo
<126
<7,0
2 godziny
≥140 i <200
≥7,8 i <11,1
Nieprawidłowa glikemia na czczo - IFG
na czczo
2 godziny
≥110 i <126
<140
≥6,1 i <7,0
<7,8
Opieka w trakcie ciąży powikłanej cukrzycą ciążową
I trymestr
badanie USG: ocena wieku ciążowego (CRL do 12 tc)
ocena wad rozwojowych (NT)
II trymestr
odpowiednio ew. wdrożyć insulinoterapię
badanie USG (masa płodu, ocena łożyska, AFI, ew. wady)
echokardiografia płodowa (prawidłowości budowy, cechy
kardiomyopatii przerostowej)
poszukiwanie powikłań położniczych (np. preeklampsia)
III trymestr
zapotrzebowanie na insulinę może rosnąć do 35 tc
badanie USG (makrosomia, wielowodzie)
stała ocena objawów preeklampsji, ryzyka porodu przedwczesnego
monitorowanie KTG
testy biofizyczne
przepływy naczyniowe
Powikłania cukrzycy ciążowej dotyczące matki
• wielowodzie
• nadciśnienie tętnicze
• zakażenia dróg moczowo-płciowych
• poród urazowy, instrumentalny lub cięcie cesarskie
• rozwój cukrzycy w przyszłości
Powikłania cukrzycy ciążowej dotyczące płodu i
noworodka
• zwiększona umieralność okołoporodowa
• zwiększona częstość powikłań u noworodków
LGA, makrosomia
urazy okołoporodowe
wcześniactwo
ZZO
powikłania metaboliczne
• wpływ na okres dzieciństwa i wiek dojrzały
Makrosomia, LGA noworodków
matek z cukrzycą ciążową
Około dwukrotnie częściej niż w zdrowej populacji
Jest następstwem zwiększonego przechodzenia przez łożysko
glukozy i aminokwasów, co prowadzi do wzrostu komórek beta
i hiperinsulinemii, powodującej przyspieszony rozwój tkanek wrażliwych
na insulinę.
Mechanizm, to prawdopodobnie działanie przez komórkowe receptory
dla insulinopodobnych czynników wzrostu.
osłabiony wpływ matczynego
IGFBP-1 na łożyskowy IGF-1
hiperinsuliemia
matki
Niedostateczna
kontrola cukrzycy
ciężarnej
nadmierna masa łożyska
wzrost aktywnośći IGF-1 w
Wzrost maciczno
łożysku
-łożyskowego przepływu krwi
hiperglikemia u matki
hiperglikemia płodu
hiperinsulinemia płodu
zmniejszona synteza IGFBP-1 przez
trzustkę i inne tkanki płodu
zmniejszenie poziomu
płodowego IGFBP-1
nadmierny wzrost płodu
wzrost aktywności
płodowego IGF-1
Zespół zaburzeń oddychania noworodków
matek z cukrzycą ciążową
• częściej niż w zdrowej populacji, bez względu
na wiek ciążowy
• wiąże się z wysokim odsetkiem porodów
przedwczesnych
• spowodowany hipoglikemią i hiperinsulinemią płodową
• działanie hiperinsulinemii płodowej:
hamowanie procesu przekształcania choliny w lecytynę
zniesienie stymulującego wpływu kortyzolu na syntezę lecytyny
opóźnienie ujawniania się ciał lamelarnych w pneumocytach II
zwiększenie stężenia glikogenu w komórkach nabłonka
oddechowego
Diagnostyka dojrzałości płodu
matki z cukrzycą ciążową
• wiek ciążowy
data OM
CRL do 12 tc
• fosfolipidy płynu owodniowego
test spieniania
L/S – stosunek lecytyny do sfingomieliny
PG – wykrycie plam fosfatydyloglicerolu
w chromatografii cienkowarstwowej
• ocena punktów kostnienia kości długich
DFE – do 32 tc
PTE – do 35 tc
Leczenie GDM
Podstawę terapii cukrzycy ciążowej stanowi dieta.
Dzienna racja pokarmowa powinna się składać w 40-50% z węglowodanów (z
przewagą złożonych), w 20-30% z tłuszczów oraz w 30% z białka (1,3g/kgmc).
Ciężarna powinna spożywać ok. 35 kcal na kg należnej masy ciała.
Dzienna racja powinna być rozłożona na 3 główne posiłki i 3 mniejsze (drugie
śniadanie, podwieczorek i posiłek przed snem).
Zalecana dobowa podaż kalorii
BMI kg/m2
Zapotrzebowanie kaloryczne/kgmc
<19,8
35-40
19,8-29
30-32
>29
24-25
Leczenie GDM – insulina
U około 10 – 40% kobiet z cukrzycą ciążową do pełnego wyrównania zaburzeń
konieczne jest stosowanie insuliny.
W ciąży do leczenia cukrzycy nie stosuje się doustnych leków hipoglikemizujących,
choć ich efekt teratogenny nie został udowodniony.
Najczęściej stosowaną obecnie metodą jest tzw. intensywna insulinoterapia.
Przy poziomach glikemii powyżej 150 mg/dl pacjentka powinna badać mocz na
obecność acetonu.
Zapotrzebowanie na insulinę w czasie ciąży ulega zmianie.
Zapotrzebowanie na insulinę zmniejsza się gwałtownie po porodzie i u znakomitej
większości kobiet z cukrzycą ciążową można odstawić lek.
Samokontrola
Pomiary powinny być wykonywane przez ciężarne samodzielnie, po
przeszkoleniu przez pielęgniarkę diabetologiczną, przynajmniej 4 razy na dobę.
U ciężarnych stosujących insulinę powinno się okresowo kontrolować glikemię
także w nocy.
Docelowe wartości glikemii w ciąży – samokontrola za pomocą glukometru
Na czczo
60-95
Przed posiłkiem
60-105
1 godzina po posiłku
70-140
2 godziny po posiłku
60-120
W nocy
>60
Poród i połóg u ciężarnej z GDM
Cukrzyca nie jest wskazaniem do porodu zabiegowego, chyba że masa płodu jest
oceniania na 4000 g i więcej, wtedy należy rozważyć rozwiązanie drogą
elektywnego cięcia cesarskiego.
W większości ośrodków uważa się, że przy rozpoznaniu makrosomii płodu należy
wcześniej indukować poród lub planowo rozwiązać ciężarną drogą cięcia
cesarskiego.
Położnice z cukrzycą ciążową
• wykonać profile glikemii – analiza, czy położnice nie wymagają po porodzie
insuliny,
• przy urzymującej się hiperglikemii – insulina
• po upływie 6 lub więcej tygodni po porodzie należy kobietę ponownie
zakwalifikować