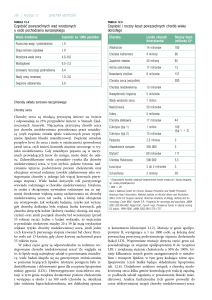
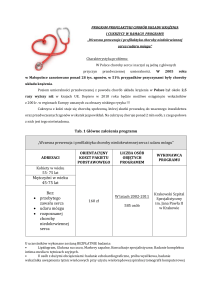
Leczenie choroby niedokrwiennej serca
1. Ogólne zasady leczenia choroby wieńcowej i zawału serca
A. zwalczanie czynników ryzyka choroby wieńcowej
B. normalizacja warunków pracy i wypoczynku
C. właściwa aktywność fizyczna
D. odpowiednie leczenie chorób współistniejących
2. Leczenie farmakologiczne i interwencyjne
Zwalczanie czynników ryzyka choroby wieńcowej w tym zawału serca obejmuje:
1. bezwzględny zakaz palenia tytoniu
2. redukcja otyłości i nadwagi
3. normalizacja ciśnienia poniżej 140/90 mmHg
4. zwalczanie zaburzeń lipidowych, należy rozpoczynać zawsze od leczenia
dietetycznego przez 3 miesiące w przypadku braku efektu należy włączyć
leczenie hipolipemizujące
5. wskazana jest aktywność fizyczna odpowiednia do stanu wydolności
wieńcowej i krążenia
Leczenie stabilnej choroby wieńcowej, grupy leków:
1. leki „wieńcowe”:
a) azotany (trójazotan glicerolu, monoazotany i diazotany)
b) leki beta - adrenolityczne
c) antagoniści kanałów wapniowych
d) leki antyagregacyjne
e) ACE-I
2. leki przeciwkrzepliwe
3. leki hipolipemizujące
Leczenie choroby niedokrwiennej serca
1
Ad 1:
a) azotany
Mechanizm działania przeciwdławicowego związany jest :
z uwalnianiem NO, przez co dochodzi do relaksacji naczyń krwionośnych, z
większym wpływem na naczynia żylne (rozszerzenie tętnic - wysokie
dawki),
bardzo ważnym mechanizmem jest wpływ na obciążenie wstępne
zmniejszenie powrotu żylnego co powoduje zmniejszenie zużycia tlenu
przez serce i zapobiega wystąpieniu bólu dławicowego,
oczywiście w działaniu przeciwdławicowym ma swój udział pewne
obniżenie obciążenia następczego,
ważnym problemem jest przyspieszanie czynności serca, dlatego najlepiej
łączyć je razem z lekami -adrenolityncznymi w celu uzyskania
optymalnego efektu,
leki te powodują oprócz innych działań poprawę przepływu
podwsierdziowego bez zmian w całkowitym przepływie wieńcowym,
istnieją dane sugerujące wpływ przeciwpłytkowy leków z tej grupy
mechanizm głównie poprzez wzrost cGMP który redukuje napływ wapnia i
powoduje zmniejszenie powinowactwa fibrynogenu do receptora
płytkowego GP IIb/IIIa,
nitraty powodują relaksację nie tylko mięśni gładkich naczyń ale także:
mięsni dróg moczowych, żółciowych, przełyku, macicy. Eliminacja jest
związana z wiązaniem z glutationem, nitrogliceryna podlega efektowi
pierwszego przejścia i dlatego należy ją podawać podjęzykowo.
b) Beta blokery:
-
w chorobie niedokrwiennej zmniejszają częstość skurczów serca i obniżają
ciśnienie tętnicze w czasie wysiłku dzięki czemu opóźniają wystąpienie dławicy
piersiowej lub podnoszą próg niedokrwienia mięśnia sercowego
Leczenie choroby niedokrwiennej serca
2
-
jako docelową dawkę leku uważa się taką, która powoduje obniżenie częstości
skurczów serca do 55-60 /min. (oczywiście wszystko zależy od stanu klinicznego i
niebezpieczeństwa rozwinięcia się bloku serca)
-
zastosowanie tych leków w chorobie niedokrwiennej serca jest ważne nawet w
okresie początkowym ponieważ zmniejszają śmiertelność najistotniejsze dowody
co do tego, odnoszą się do chorych, którzy przebyli zawał serca
-
w leczeniu stabilnej choroby leki te łączy się z azotanami: ponieważ azotany
podnoszą napięcie układu współczulnego oraz mogą powodować odruchową
tachykardię (oba te objawy znosi zastosowany beta bloker), natomiast
nitrogliceryna przeciwdziała potencjalnemu zwiększeniu objętości lewej komory,
ciśnienia końcowo-rozkurczowego i napięcia ściany komory spowodowanej
zwolnieniem czynności serca przez beta-bloker.
-
potencjalnym pozytywnym połączeniem jest zastosowanie beta blokerów z
antagonistami kanałów wapniowych (długodziałające pochodne dihydropirydyny;
tachykardia, znoszenie negatywnego metabolicznego wpływu beta blokerów);
oczywiście nie należy łączyć leków tych z blokerami kanałów wapniowych
działających depresyjnie na węzeł zatokowo-przedsionkowy
-
Istotne jest również zwrócenie uwagi na to, że w naczynioskurczowej postaci
choroby niedokrwiennej może dochodzić do nasilenia objawów po podaniu beta
blokerów dlatego w tej sytuacji klinicznej należy ich unikać.
-
bezwzględne przeciwwskazania to: blok II, III stopień, znaczna objawowa
bradykardia, ciężka niestabilna niewydolność krążenia
-
względne to: astma, i inne stany skurczowe oskrzeli, depresja, choroba tętnic
obwodowych, cukrzyca u chorych leczonych insuliną
-
przykładowe działania niepożądane: zmęczenie, niezdolność do wykonywania
wysiłku, senność lub bezsenność, koszmary senne, nasilenie chromania
przestankowego i impotencja.
c) antagoniści kanałów wapniowych:
-
mechanizm działania polega na zmniejszeniu oporu wieńcowego poprzez
rozszerzenie tętniczek oporowych i tętnic nasierdziowych.
Leczenie choroby niedokrwiennej serca
3
-
poza tym powodują zmniejszenie zapotrzebowania na tlen poprzez zmniejszenie
oporu obwodowego i obniżenie ciśnienia systemowego krwi
-
zastosowanie w chorobie niedokrwiennej znalazły długodziałające pochodne
dihydropirydyny: leki tego typu można stosować u chorych u których wystąpiły
objawy niepożądane po beta blokerach lub ich stosowanie jest przeciwwskazane
(należy oczywiście pamiętać, że stosowanie krótkodziałających pochodnych nifedypina - jest przeciwwskazane)
-
oczywiście zastosowanie znalazły też leki z innych grup antagonistów kanału
wapniowego zwalniające przewodzenie tzn: werapamil, diltiazem
-
przeciwwskazania do dwóch ostatnich to: dysfunkcja węzła zatokowego,
niewyrównana klinicznie niewydolność serca
-
działania niepożądane to: hipotonia, zaburzenia kurczliwości mięśnia sercowego,
obrzęki, bóle głowy, zaczerwienienie twarzy, zaparcia, zawroty głowy.
Ad 2:
Kwas acetylosalicylowy: mechanizm działania polega na hamowaniu
cyklooksygenazy i tym samym syntezę tromboksanu A2 w płytkach krwi. Dawka leku
to 75 - 150 (50) mg na dobę w jednorazowej dawce. Lek ten powinno się stosować
rutynowo jeśli tylko nie ma przeciwwskazań, u wszystkich chorych z ostra lub
przewlekłą chorobą niedokrwienną serca niezależnie od tego czy występują objawy
podmiotowe.
Tiklopidyna: stosuje się w przypadku nietolerancji kwasu acetylosalicylowego. Jest
to pochodna tienopirydyny,
hamuje agregację krwinek wywołaną przez ADP i PAF (czynnik aktywujący płytki),
poprzez nieselektywne zablokowanie błonowych receptorów P2 odpowiadających
za pobudzenie płytek (blokowanie hamowania zależnego od ADP cyklazy
adenylowej;
blokowanie łączenia białek G z błoną płytek,
dochodzi również do obniżenia poziomu fibrynogenu w osoczu.
Bardzo istotne jest to aby pamiętać o potencjalnych działaniach niepożądanych:
biegunka , nudności, wymioty, małopłytkowość, żółtaczka cholestatyczna, wzrost
Leczenie choroby niedokrwiennej serca
4
stężenia cholesterolu w surowicy a nawet (ciężkie, niekiedy śmiertelne, zaburzenia
hematologiczne pod postacią neutropenii)
Klopidogrel: jest to również pochodna tienopirydyny (różni się od tiklopidyny
jednym podstawnikiem), mechanizm działania jest podobny ale lek powoduje mniej
działań niepożądanych
Dipirydamol: lek powodujący rozszerzenie naczyń oporowych w krążeniu
wieńcowym oraz wykazuje działanie przeciwzakrzepowe. Powoduje podniesienie
zawartości cAMP w komórkach, hamuje fosfodiesterazę oraz wychwyt adenozyny ze
śródbłonka naczyniowego. Niestety rozszerzenie naczyń spowodowane
podniesieniem poziomu adenozyny może skutkować zespołem podkradania mimo
pozytywnego wpływu na krzepliwość nie należy go stosować
Ad 4: Grupa leków hipolipemizyjących:
a) statyny
b) fibraty (poch. kwasu fibrynowego)
Statyny: są to leki hamujące aktywność 3-hydroksy-3-metyloglutarylo-koenzymu A
(HMG-CoA), działają kompetytywnie na powyższy enzym. Zahamowanie jego funkcji
powoduje zwolnienie tempa wytwarzania cholesterolu przez co na hepatocytach
dochodzi do zwiększonej ekspresji receptorów wiążących lipoproteiny LDL, mogą
także powodować zmniejszenie syntezy apoliproteiny B-100 przez co obniżać stężenie
VLDL (bogatej w trójglicerydy)
Podział:
a) statyny wytwarzane przez grzyby w procesie fermentacji: lowastatyna,
prawastatyna, simwastatyna
b) statyny synetyczne: atorwastatyna, fluwastatyna, ceriwastatyna
Działanie statyn na poziom cholesterolu polega przede wszystkim na obniżeniu
stężenia frakcji LDL a także niewielkim wzroście HDL (oprócz badania z
atorwastatyną gdzie przy dawce 80 mg wykazano obniżenie stężenia cholesterolu
HDL)
Działania niepożądane: toksyczny wpływ na wątrobę i mięśnie (może dochodzić do
około 3 krotnego wzrostu stężenia aminotransferaz, poza tym wzrost stężenia kinazy
Leczenie choroby niedokrwiennej serca
5
kreatynowej i objwy miopatii co jest o tyle istotne, że może gozić mioglobinurią co
może z kolei prowadzić do niewydolności nerek
Badania kliniczne w których wykazano skuteczność statyn:
-
4S, CARE, LIPID, WOSCOPS, AFCAPS
Fibraty: pochodne kwasu fibrynowego, które wykazują działanie obniżające poziom
trójglicerydów, podnoszą poziom HDL, pozostają ze względnie małym wpływem na
LDL. Ostatnio ukazały się wyniki badań VA-HIT w którym zastosowanie jednego z
fibratów gemfibrozilu wiązało się z obniżeniem częstości zgonów a także
hospitalizacji z powodu zaostrzeń choroby wieńcowej a także uzyskano pewną małą
tendencję w występowaniu udarów mózgu. Ważne jest to aby pamiętać o tym, że
pozytywny wpływ na śmiertelność w grupie leczonej ujawnił się po około 2 latach od
stosowania leków. Natomiast w przypadku choroby niedokrwiennej serca ważne jest
aby dokładnie zwracać uwagę na wskazania: podniesiony poziom TG, obniżony HDL
przy względnie prawidłowym poziomie LDL. Poza tym badania ze statynami były
przeprowadzone na dużo większej grupie pacjentów. Działania niepożadane to
dolegliwosci z układu pokarmowego, kamica żólciowa, rhabdomioliza (miopatia),
rozwoj nowotworow (Klofibrat wg. WHO).
Leczenie choroby niedokrwiennej serca
6