Rozdzia³ V
Waldemar Halota, Ma³gorzata Paw³owska
Zaka¿enia oportunistyczne
Zakażenia oportunistyczne występują u osób pozbawionych sprawności
naturalnych mechanizmów odpornościowych. Są wywoływane przez drobnoustroje z grupy liczącej ponad 100 patogenów. Choroby wskaźnikowe
etiologii zakaźnej stanowią najczęstsze kryterium rozpoznawania AIDS na
świecie. Niektóre z nich uważane są za kofaktory zakażenia HIV.
Prawdopodobieństwo rozwoju większości zakażeń oportunistycznych jest
skorelowane z postępem degradacji układu odpornościowego. Jego wykładnikiem w praktyce klinicznej jest liczba limfocytów T CD4. Głównym odstępstwem od tej reguły jest zakażenie prątkiem gruźlicy, bardziej związane
z zakażeniem HIV niż z upośledzeniem układu odpornościowego. Nie zależą także od liczby limfocytów CD4 występujące u HIV-seropozytywnych
zakażenia HZV, bakteryjne zapalenia płuc, chłoniaki i mięsak Kaposiego.
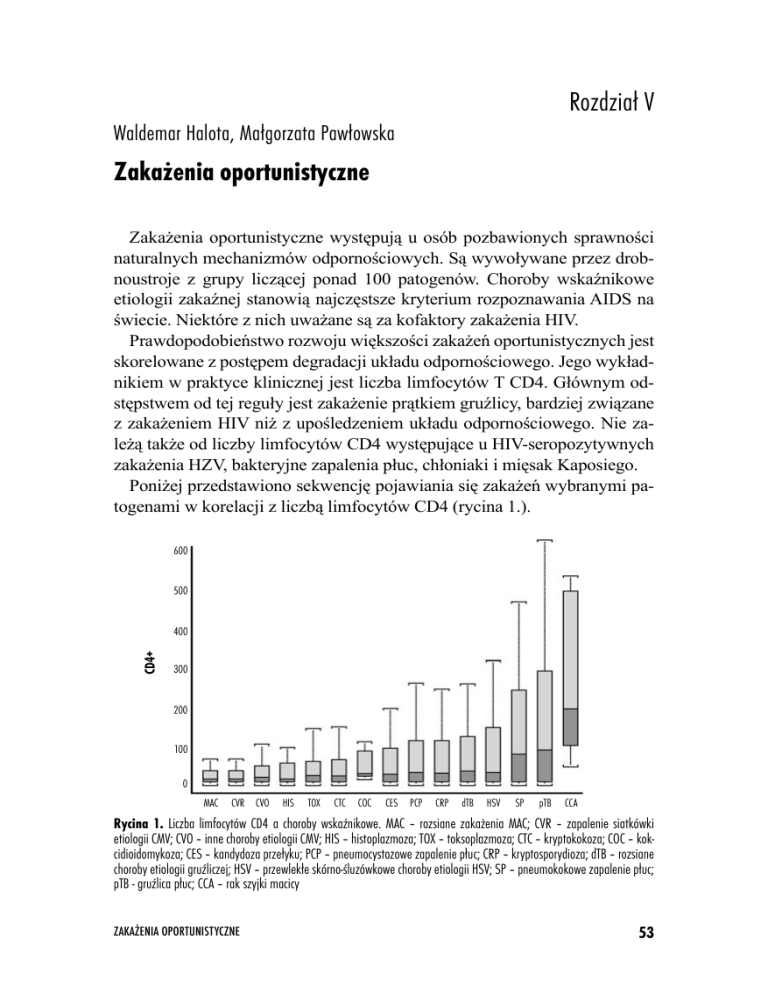
Poniżej przedstawiono sekwencję pojawiania się zakażeń wybranymi patogenami w korelacji z liczbą limfocytów CD4 (rycina 1.).
600
500
CD4+
400
300
200
100
0
MAC
CVR CVO
HIS
TOX
CTC COC
CES PCP
CRP
dTB
HSV
SP
pTB
CCA
Rycina 1. Liczba limfocytów CD4 a choroby wskaŸnikowe. MAC – rozsiane zaka¿enia MAC; CVR – zapalenie siatkówki
etiologii CMV; CVO – inne choroby etiologii CMV; HIS – histoplazmoza; TOX – toksoplazmoza; CTC – kryptokokoza; COC – kokcidioidomykoza; CES – kandydoza prze³yku; PCP – pneumocystozowe zapalenie p³uc; CRP – kryptosporydioza; dTB – rozsiane
choroby etiologii gruŸliczej; HSV – przewlek³e skórno-œluzówkowe choroby etiologii HSV; SP – pneumokokowe zapalenie p³uc;
pTB - gruŸlica p³uc; CCA – rak szyjki macicy
ZAKA¯ENIA OPORTUNISTYCZNE
53
Zakażenia oportunistyczne pojawiają się u niektórych pacjentów we
wczesnej fazie zakażenia objawowego. Przy wyższych wartościach CD4
występuje kandydoza jamy ustnej lub pochwy, leukoplakia włochata i inne
zakażenia Herpesviridae, a także infekcje bakteryjne. W zasadzie bardzo
trudno wskazać drobnoustroje, które nie wykorzystują upośledzenia odporności. W populacji zakażonych HIV większość chorób etiologii zakaźnej występuje częściej i charakteryzuje się cięższym przebiegiem. Odsetek
chorych na zapalenie płuc wywoływane przez Streptococcus pneumoniae
wynosi w tej grupie 50%, podczas gdy w grupie kontrolnej mniej niż
15%. W tym świetle rutynowe szczepienia przeciw zakażeniom pneumokokowym u osób HIV(+) są szczególnie uzasadnione. Częściej występują
u tych pacjentów nawracające salmonelozy (etiologii S. enteritidis i S. typhimurium) o ciężkich, durowatych przebiegach, wymagające leczenia chemioterapeutykami oraz inne nadkażenia bakteryjne. Przyczynami tych
chorób są często patogeny niezaliczane do oportunistycznych, takie jak:
H. influenzae, M. pneumoniae, M. catarrhalis i inne.
Liczba zakażeń, ciężki przebieg chorób, nawroty oraz oporność na terapię wzrastają, kiedy liczba limfocytów CD4 zbliża się do 200/μl. W ciągu
roku od obniżenia się liczby CD4 do 200/μl ryzyko wystąpienia choroby
wskaźnikowej przekracza 20%, a rok później 60%. W tym okresie zaleca
się rutynową chemioprofilaktykę wybranych chorób. Bez niej u co piątego
zakażonego HIV w okresie od 1,5 roku do 2 lat rozwija się pełnoobjawowy AIDS. Pierwotna i wtórna profilaktyka pneumocystozowego zapalenia płuc (PCP) zmniejszyła częstość występowania tej choroby z 80% do
15%. Z drugiej strony okazało się, że stosowanie inhalacji pentamidyny
w chemioprofilaktyce PCP prowadziło do pozapłucnej manifestacji zakażeń tym pierwotniakiem. Zaobserwowano, że kandydoza jamy ustnej
często wyprzedza PCP. Z kolei leukoplakia włochata i epizody półpaśca
zwiastują kandydozę. W konsekwencji choroby te stanowią wskazanie do
wdrożenia chemioprofilaktyki PCP niezależnie od liczby CD4.
Z badań przeprowadzonych w San Francisco General Hospital wynika, że półpasiec (u 25% obserwowanych homoseksualistów), pleśniawki
(u 39%), a także leukoplakia włochata (u 42%) zapowiadały wystąpienie
AIDS w ciągu 2 lat. Gdy tych chorób nie było, ryzyko wystąpienia AIDS
dotyczyło tylko 16% badanych. W żadnej z tych grup nie stosowano leków
antyretrowirusowych ani chemioprofilaktyki zakażeń oportunistycznych.
Kolejną granicą historii naturalnej AIDS jest liczba limfocytów CD4
poniżej 50/μl. Wówczas zagrożenie życia chorego dramatycznie wzrasta.
54
HIV/AIDS – PODRÊCZNIK DLA LEKARZY I STUDENTÓW
W tym okresie najczęściej występują choroby MAC, kryptokokowe zapalenie opon mózgowo-rdzeniowych i mózgu, rozsiane grzybice itd. Nierzadko różne choroby ze sobą współistnieją. Okres ten charakteryzuje się
wyjątkowo małą efektywnością terapii, okresy remisji są krótkie, a nawroty czy zaostrzenia procesu chorobowego często obserwowane.
Terapia antyretrowirusowa i profilaktyka zakażeń oportunistycznych
zmieniły historię naturalną AIDS. Częstość występowania zakażeń oportunistycznych po wprowadzeniu leczenia antyretrowirusowego obniżyła się niemal dziesięciokrotnie. Zmienił się także przebieg wielu chorób
wskaźnikowych, szczególnie tych związanych z głębokim upośledzeniem
odporności. Przeprowadzone w USA badania pacjentów z toksoplazmozą
mózgu wskazują na 70-procentowy wzrost przeżywalności tych chorych.
W krajach rozwiniętych rozpoznanie AIDS stawia się obecnie niemal wyłącznie u osób nieleczonych antyretrowirusowo.
Nie oznacza to jednak pełnego sukcesu terapii antyretrowirusowej. Problemy w leczeniu postępującej wieloogniskowej encefalopatii, kryptosporydiozy czy narastanie oporności na stosowane leki antyretrowirusowe stanowią przykłady przesądzające o stale wysokiej randze AIDS. Nie można
także pominąć w tym kontekście zmian przebiegu zakażeń oportunistycznych czy indukcji zespołu rekonstrukcji immunologicznej w przebiegu
leczenia (tabela 1.).
Tabela 1. Wp³yw ZRI na przebieg wybranych zaka¿eñ oportunistycznych
Zaka¿enie
oportunistyczne
Typowy obraz kliniczny
Przebieg w okresie ZRI
MAC
choroba uogólniona, biegunki, spadek masy
cia³a, czêsto dodatnie wyniki hodowli z krwi
rzadko bakteriemia, czêsto
zapalenie wêz³ów, ziarniniaki
CMV
zapalenie siatkówki
zapalenie cia³a szklistego, siatkówki,
uogólniona choroba CMV
Cryptococcus
neoformans
podostre zapalenie opon mózgowo-rdzeniowych, rzadko odczyn komórkowy
w p³ynie mózgowo-rdzeniowym
zapalenie opon mózgowo-rdzeniowych;
znaczne zmiany zapalne w p³ynie
mózgowo-rdzeniowym
PML
objawy neurologiczne
MRI – zmiany hypodensyjne nieulegaj¹ce
wzmocnieniu po kontraœcie
objawy neurologiczne
MRI – zmiany hypodensyjne wzmacniaj¹ce
siê po podaniu kontrastu
Herpes zoster
ciê¿ki, czêsto powik³any przebieg
przebieg ³agodny, zwykle bez powik³añ
ZAKA¯ENIA OPORTUNISTYCZNE
55
Wpływ na występowanie określonych zakażeń oportunistycznych mają
również uwarunkowania geograficzne. Obniżenie odporności u zakażonych HIV sprzyja występowaniu chorób endemicznych na określonych
obszarach. Z tych względów u zakażonych HIV w krajach Afryki Subsaharyjskiej obserwuje się wysokie odsetki zakażonych równolegle prątkiem
gruźlicy, w krajach basenu Morza Śródziemnego i Ameryki Łacińskiej
wzrost zachorowań na lejszmaniozę. Wśród innych chorób, których zapadalność związana jest z pandemią HIV, wymienia się trypanosomatozę
w krajach Ameryki Południowej, histoplazmozę w stanach Ohio i Missisipii, a zakażenia Penicillum marneffei w Azji Południowo-Wschodniej.
W wielu krajach rozwijających się występują duże endemie zimnicy,
której ciężkie przebiegi, a także zgony przez nią wywoływane stwierdza
się szczególnie często wśród ciężarnych. W krajach rozwiniętych osoby
zakażone HIV dotykają zupełnie inne choroby, nieobecne w krajach o niskim statusie ekonomicznym. Są to kandydoza przełyku, pneumocystozowe zapalenia płuc, zakażenia MAC, cytomegalowirusowe zapalenie siatkówki, chłoniaki nieziarnicze oraz HIV-encefalopatia.
GruŸlica
Pojawienie się AIDS spowodowało renesans gruźlicy i wzrost częstości
zakażeń prątkami atypowymi na niespotykaną wcześniej skalę. Szacuje
się, że na gruźlicę choruje co trzeci zakażony HIV na świecie. Corocznie
na świecie występuje około 7–8 mln nowych zachorowań oraz 2–3 mln
zgonów z powodu tej choroby.
AIDS stał się główną przyczyną załamania programu kontroli gruźlicy
realizowanego przez WHO. Wśród chorych na AIDS w USA jeszcze niedawno występowała ona u kilkudziesięciu procent. Sytuacja poprawiła się
tam wraz z upowszechnieniem leczenia antyretrowirusowego. Globalną
sytuację epidemiczną pogarsza fakt coraz częstszej wielolekowej oporności prątków w tych przypadkach, ale też podstępny, nietypowy przebieg
gruźlicy u zakażonych HIV. Stanowi to szczególne zagrożenie dla osób
immunoniekompetentnych, jest też nieobojętne dla przeciętnej populacji.
Wykryto, że ryzyko wystąpienia gruźlicy jest względnie niezależne od
liczby CD4, natomiast wzrasta równolegle do czasu i wielkości ekspozycji.
Prawdopodobieństwo rozwoju gruźlicy u osoby zakażonej prątkiem sięga
10% w ciągu całego życia, natomiast gdy jest ona równocześnie zakażona
HIV, ryzyko to ocenia się na 8% w okresie roku. U większości zakażonych
HIV gruźlica jest wynikiem reaktywacji zakażenia.
56
HIV/AIDS – PODRÊCZNIK DLA LEKARZY I STUDENTÓW
Przebieg choroby zależy od zaawansowania zakażenia HIV. Większość
przypadków z typową lokalizacją zmian w górnych polach płucnych
i tendencją do tworzenia jam spotyka się, gdy liczba limfocytów CD4 wynosi >200/μl. W przypadkach bardziej zaawansowanego zakażenia HIV
częściej dochodzi do uogólnienia choroby. Szybka progresja, łatwość rozsiewu zakażenia przy mało typowych lub nieobecnych zmianach radiologicznych nierzadko przesądzają o niepomyślnym zejściu gruźlicy. Wśród
chorych na AIDS występuje gruźlica płuc i opłucnej, u pozostałych obserwuje się postać pozapłucną lub gruźlicę prosówkową. Choroba może
dotyczyć każdego narządu. Często dotyczy węzłów chłonnych, opon mózgowo-rdzeniowych, otrzewnej, osierdzia itd. Niewydolność nadnerczy
u zakażonego HIV jest nierzadko tej etiologii.
Ścisły związek gruźlicy i AIDS powoduje, iż CDC zaleca przeprowadzanie rutynowych testów w kierunku zakażenia HIV wśród chorych na
gruźlicę oraz wykonywanie odczynu tuberkulinowego u wszystkich zakażonych HIV.
Podstawą rozpoznania gruźlicy jest typowy obraz radiologiczny oraz
wyniki badań bakteriologicznych. Standardem jest identyfikacja prątków
metodą hodowli na podłożach płynnych lub stałych. Prątków poszukujemy
w indukowanej plwocinie (przez 3 kolejne dni), w wydzielinie oskrzeli
oraz popłuczynach oskrzelowych i pęcherzykowo-oskrzelikowych (BAL),
również w innych tkankach, płynach ustrojowych, wydzielinach i wydalinach, gdy podejrzewamy gruźlicę pozapłucną. Za rozpoznaniem przemawia też dodatni odczyn tuberkulinowy ≥5 mm, zwłaszcza w sytuacji
występowania niejasnych zmian w obrazie radiologicznym płuc. Dzięki
poszukiwaniom prątków gruźlicy za pomocą techniki PCR najczęściej
szybko uzyskuje się pozytywne wyniki, ale nierzadko nie przesądzają one
o etiologii procesu chorobowego.
Zaka¿enia Mycobacterium avium complex (MAC)
Do czasu pojawienia się AIDS dominowała postać płucna mykobakteriozy. Choroba dotyczyła najczęściej białych mężczyzn w wieku 45–65 lat,
chorujących wcześniej na inne choroby płuc. Występowała rzadko nawet
u chorych z zespołami upośledzonej odporności. Dotyczyła zaledwie 5%
chorych na białaczkę włochatokomórkową.
Patogeneza chorób wywoływanych przez prątki MAC nie jest do końca
wyjaśniona; prątek jest elementem niezbędnym, ale niewystarczającym do
wywołania choroby.
ZAKA¯ENIA OPORTUNISTYCZNE
57
Prątki gruźlicze i niegruźlicze, występując wewnątrz makrofagów, modyfikują stężenia niektórych cytokin. Wzrost stężenia TNF może przyspieszać transkrypcję HIV, jak również pogłębiać zaburzenia odpornościowe.
Wykładnikiem ciężkości choroby oraz skuteczności terapii jest odsetek zakażonych MAC monocytów. Różnicowanie chorób etiologii MAC
jest trudne. Niekiedy objawy kliniczne i radiologiczne są identyczne jak
w gruźlicy, w innych zakażeniach bakteryjnych, grzybiczych czy pneumocystozie. Nierzadko choroby te współistnieją.
U chorych zakażonych HIV najczęściej wykrywa się prątki należące
do rodziny Mycobacterium avium complex (M. avium i M. intracellulare). Podobny przebieg choroby powodują także M. celatum, M. xenopii,
M. kansasii i M. gevenese, a także wiele innych gatunków. Prątki z grupy MAC występują powszechnie w środowisku zewnętrznym człowieka,
szczególnie często w pobliżu zbiorników wodnych, w kurzu i w artykułach
żywnościowych. Rezerwuarem zarazków są zwierzęta. Prawdopodobnie
osobnik zakażony nie stanowi zagrożenia dla otoczenia, są nim wyłącznie
prątki o genetycznie uwarunkowanej patogenności. Wrotami zakażenia są
układ oddechowy, pokarmowy lub uszkodzona skóra. Prątki MAC mogą
być wykrywane w kale lub plwocinie, co nie oznacza choroby, gdyż może
być spowodowane kolonizacją. Patogenne stają się jedynie w okresie
skrajnej immunosupresji. Obecnie – w dobie leczenia zakażeń HIV terapią
ARW – występują one rzadziej, będąc jednocześnie najczęstszą przyczyną
miejscowych reakcji zapalnych w zespole rekonstrukcji immunologicznej.
Wykazano, że bez leczenia antyretrowirusowego częstość mykobakterioz
zwiększała się o 20% rocznie, narastając wykładniczo wraz ze zbliżaniem się liczby limfocytów CD4 do 0. U osób nieleczonych ARW z liczbą
limfocytów CD4 <50/μl zakażenie MAC przebiega z objawami ciężkiej
ogólnoustrojowej choroby. Charakteryzuje się wysoką gorączką, utratą
masy ciała, zlewnymi potami i biegunką. Manifestacja kliniczna choroby dotyczy głównie narządów zawierających duże ilości wielojądrzastych
fagocytów, czyli wątroby, śledziony, szpiku. Rzadziej występują objawy na skórze, związane z powstawaniem ulegających martwicy guzków
podskórnych, jak też w kościach, stawach, oczach, tarczycy, jądrach czy
w mózgu. Do typowych wykładników laboratoryjnych należą pancytopenia oraz wzrost aktywności fosfatazy alkalicznej. Niekiedy choroba dotyczy nadnerczy, z zasady bez ich niewydolności. W układzie oddechowym
mogą pojawić się naciekowe zmiany zapalne oraz wysięk opłucnej.
Diagnostyka zakażeń MAC jest trudna i czasochłonna. Najbardziej miarodajnymi kryteriami rozpoznania są dodatnie posiewy krwi i szpiku lub
58
HIV/AIDS – PODRÊCZNIK DLA LEKARZY I STUDENTÓW
bioptatów tkanek oraz wykrycie prątków w tkankach metodami histologicznymi. Dużą wartość diagnostyczną mają powtarzane posiewy pobierane przy zachowaniu maksymalnej troski o jałowość pobranego materiału do badań oraz jego ochronę przed przypadkowym zanieczyszczeniem
w czasie transportu. Badania techniką PCR, hybrydyzacja kwasów nukleinowych, analiza restrykcyjna, chromatografia cieczowo-wysokociśnieniowa oraz metody radiometryczne znacznie usprawniły diagnostykę.
Testy serologiczne nie znajdują zastosowania w rozpoznawaniu zakażeń
MAC ze względu na krzyżowe reakcje z prątkami gruźlicy.
Zaka¿enia grzybicze
Pneumocystoza
Pneumocystozowe zapalenie płuc (PCP) pozostaje nadal jedną z najczęstszych manifestacji klinicznych AIDS i najczęstszym zakażeniem
grzybiczym układu oddechowego wśród zakażonych HIV. Obecnie wiadomo, że przyczyną choroby jest Pneumocystis jiroveci. Metody analizy
DNA stworzyły podwaliny zarówno do zmian w systematyce (zaliczenia
tego organizmu do grzybów), jak i identyfikacji gatunku patogennego dla
człowieka, którym jest Pneumocystis jiroveci, a nie – jak początkowo sądzono – pierwotniak Pneumocystis carinii. Pneumocystis wykazuje wybitny tropizm do tkanki płucnej, osiedla się jako patogen pęcherzyków płucnych. W ciężkich przypadkach wywołuje proces zapalny prowadzący do
masowego niszczenia pęcherzyków płucnych, zakłóceń wymiany gazowej
i niewydolności oddechowej. W ocenie ryzyka zgonu z powodu PCP większe znaczenie ma ciężkość odczynu zapalnego niż ilość patogenu. Profilaktyka farmakologiczna oraz leczenie antyretrowirusowe spowodowały
spadek zachorowań na PCP. Obecnie choroba ta występuje u osób, wobec
których nie zastosowano profilaktyki, a nierzadko również nieświadomych
zakażenia HIV. Ryzyko zgonu w tych przypadkach pozostaje nadal bardzo
wysokie. Przebieg choroby jest powolny i często bezgorączkowy. Objawy
w postaci suchego kaszlu i duszności wysiłkowej narastają w okresie od
kilku tygodni do kilku miesięcy. Poza klasyczną triadą objawów (suchy,
napadowy kaszel, duszność wysiłkowa, stany podgorączkowe) często chorobie towarzyszy znaczny spadek masy ciała oraz grzybica jamy ustnej
i gardła. Niewydolność oddechowa zwykle występuje nagle i wówczas chory wymaga sztucznej wentylacji. W 30% przypadków PCP obraz radiologiczny płuc jest prawidłowy. W pozostałych przypadkach
pojawiają się rozsiane, obustronne, zwykle symetryczne zagęszczenia
ZAKA¯ENIA OPORTUNISTYCZNE
59
śródmiąższowe, często zlokalizowane w sąsiedztwie wnęk. Zmiany te
są bardziej widoczne w tomografii komputerowej o wysokiej rozdzielczości. Rozpoznanie ustala się na podstawie wykrycia drobnoustroju
w plwocinie, popłuczynach oskrzelowo-pęcherzykowych lub tkance
płucnej. Stałym wykładnikiem laboratoryjnym choroby jest narastająca hipoksemia oraz często podwyższone stężenie LDH. Wyniki innych
badań nie mają znaczenia diagnostycznego. Nowe nadzieje wiąże się
z wykrywaniem swoistych przeciwciał przeciwko P. jiroveci oraz oceną stężenia S-adenozylmetioniny, enzymu niezbędnego dla tego drobnoustroju.
Kandydoza
Kandydoza jest najczęściej spotykaną grzybicą wśród zakażonych HIV.
Stanowi chorobę wskaźnikową, gdy dotyczy przełyku, tchawicy, oskrzeli
czy płuc. Rzadko wówczas liczba limfocytów CD4 wynosi >100. Spośród 150 gatunków z rodzaju Candida tylko około 20 jest patogennych dla
człowieka. Wśród tych ostatnich prym w wywoływaniu zakażeń wiedzie
Candida albicans. Kandydoza jest czułym wykładnikiem upośledzenia
odporności, dlatego jej pojawienie się upoważnia do rozpoczęcia terapii
antyretrowirusowej u zakażonych HIV, nawet przy wysokich liczbach limfocytów CD4.
Zmiany najczęściej dotyczą jamy ustnej, gardła i przełyku, u kobiet także pochwy. Grzybica przełyku i pleśniawki często przepowiadają pojawianie się kolejnych zakażeń oportunistycznych. Kandydoza ograniczona do
jamy ustnej jest niekiedy zwiastunem progresji zakażenia HIV. Szczególnej uwagi wymagają przypadki z towarzyszącą gorączką.
Obraz kliniczny tej choroby jest powszechnie znany, aczkolwiek wskazuje się, że niekiedy może być ona mylona z leukoplakią włochatą. Zwykle zajęciu jamy ustnej i gardła towarzyszą zaburzenia smaku i czasami pieczenie
języka. Pleśniawki towarzyszą około 2/3 przypadków zapalenia przełyku,
którego objawami są także trudności w połykaniu stałych pokarmów, bóle
zamostkowe oraz nudności. Obecność grzybów w pochwie wywołuje pieczenie i świąd, zaczerwienienie sromu i ból przy oddawaniu moczu.
Rozpoznanie kandydozy nie nastręcza trudności i nie zawsze wymaga
potwierdzenia mikrobiologicznego. Jest ono istotne, kiedy leczenie nie
przynosi efektów. Kandydozę przełyku oporną na flukonazol należy różnicować z zapaleniami przełyku etiologii wirusowej (HSV, CMV).
W diagnostyce zaawansowanej kandydozy wykorzystuje się badania
radiologiczne przełyku, ślepą biopsję szczoteczkową oraz endoskopię.
W bioptatach prowadzi się badania mikrobiologiczne.
60
HIV/AIDS – PODRÊCZNIK DLA LEKARZY I STUDENTÓW
Kryptokokoza
Rezerwuarem Cryptococcus neoformans są ptaki, a zakażenie najczęściej następuje w wyniku inhalacji. Kryptokokoza ma charakter grzybicy
wtórnej. Zmiany chorobowe lokalizują się początkowo w płucach, a następnie w wyniku rozsiewu drogą krwiopochodną najczęściej w CUN. Rzadziej obserwuje się izolowane zapalenie węzłów i naczyń limfatycznych,
zmiany skórne, zakażenie układu pokarmowego lub moczowo-płciowego.
Ryzyko kryptokokozy jest najwyższe u chorych z liczbą limfocytów CD4
<100/μl. U chorych z AIDS 80% zakażeń kryptokokowych przebiega pod
postacią zapalenia mózgu charakteryzującego się śmiertelnością do 25%.
Objawy choroby narastają w czasie kilku dni. Dominują bóle głowy,
gorączka, zaburzenia świadomości. Dość często występują niedowłady,
afazja, zaburzenia wzroku oraz porażenia nerwów czaszkowych. Rzadko
stwierdza się dodatnie objawy oponowe.
Rozpoznanie kryptokokowego zapalenia płuc wymaga różnicowania
z gruźlicą. Obraz radiologiczny klatki piersiowej jest mało charakterystyczny, niekiedy prawidłowy. W diagnostyce zaleca się TK o wysokiej
rozdzielczości oraz potwierdzenie etiologiczne w materiale uzyskanym
metodą płukania oskrzelowo-pęcherzykowego. Znaczenie pomocnicze
może mieć wykrywanie antygenów Cryptococcus neoformans w surowicy
krwi. U chorych z objawami neurologicznymi zaleca się wykonanie MRI
głowy. Zwykle jedynym objawem jest obrzęk mózgu, tylko sporadycznie
stwierdza się obecność pojedynczych lub licznych ognisk masy. W tych
przypadkach rozpoznanie wymaga badania płynu mózgowo-rdzeniowego
i potwierdzenia obecności drobnoustroju w preparacie bezpośrednim lub
hodowli. W kryptokokozie skórnej ustala się je na podstawie wyniku biopsji. W początkowym okresie choroba wymaga różnicowania z mięczakiem
zakaźnym.
Inne zaka¿enia grzybicze
Wśród innych grzybic kształtujących historię naturalną AIDS najczęściej
wymienia się układową aspergilozę, ale też niespotykane na naszym terenie: histoplazmozę, kokcidioidomykozę, blastomykozę i w ostatnim czasie zakażenia Penicillium marneffei, które stanowią trzecie pod względem
częstości zakażenie oportunistyczne w Azji Południowo-Wschodniej.
Grzybica kropidlakowa (Aspergillus fumigatus) występuje coraz częściej wśród chorych na AIDS w wyniku wydłużania się ich życia. WystęZAKA¯ENIA OPORTUNISTYCZNE
61
puje ona u chorych z liczbą CD4 <50/μl. Objawy choroby zależą od lokalizacji zakażenia. Kropidlak najczęściej zajmuje płuca, centralny układ
nerwowy, rzadziej inne narządy. U zakażonych HIV nierzadko dochodzi
do rozsianej postaci choroby. Podobnie jak w innych grzybicach poszukuje się kropidlaka w różnym materiale biologicznym. W przypadku zakażenia układu oddechowego zaleca się poszukiwanie strzępków grzybni
w popłuczynach drzewa oskrzelowego i bioptatach płuc oraz antygenu
Aspergillus fumigatus w surowicy krwi. Niekiedy rozpoznanie nasuwa
obraz radiologiczny płuc.
Zaka¿enia paso¿ytnicze
Toksoplazmoza
Szacuje się, że w Europie do 90% dorosłej populacji zakaża się tym
wewnątrzkomórkowym pierwotniakiem. W konsekwencji ujawnienie się
toksoplazmozy u zakażonych HIV jest najczęściej wynikiem reaktywacji
utajonego, wcześniejszego zakażenia. Występuje to u 20–40% zakażonych
HIV. Grupą wysokiego ryzyka tych chorób są zakażeni HIV z obecnością
swoistych przeciwciał w klasie IgG w surowicy krwi, gdy liczba limfocytów CD4 obniży się do około 100/μl.
Najczęstszą postacią kliniczną zakażenia jest neurotoksoplazmoza, rzadziej choroba dotyczy innych narządów. Mimo obniżenia liczby przypadków tej choroby do 1/4 w stosunku do okresu sprzed stosowania leczenia
antyretrowirusowego, stanowi ona najważniejsze zakażenie oportunistyczne ośrodkowego układu nerwowego. Stosunkowo często obserwuje się ją
w Europie Centralnej.
Toksoplazmoza mózgu nie ma typowych objawów. Najczęściej należą
do nich osłabienie mięśniowe, zaburzenia psychiczne do śpiączki włącznie
oraz objawy ogniskowe ze strony centralnego układu nerwowego, które
zależą od lokalizacji procesu zapalnego w CUN. Mają one najczęściej postać niedowładów, porażeń, afazji oraz zaburzeń czucia. Nierzadko występują zaburzenia psychiczne z objawami wytwórczymi. Mniej typowe
są objawy oponowe. Opisano nietypowe przebiegi toksoplazmozy CUN
u pacjentów z zespołem rekonstrukcji immunologicznej, jak też toksoplazmozowe zapalenie siatkówki i naczyniówki.
Toksoplazmoza mózgu występuje u pacjentów z liczbą limfocytów CD4
<100/μl. U chorego w przypadku objawów ogniskowych z CUN należy
wykonać badanie rezonansu magnetycznego głowy (względnie tomografię
komputerową), które potwierdzają rozpoznanie. Mniejsze znaczenie dia62
HIV/AIDS – PODRÊCZNIK DLA LEKARZY I STUDENTÓW
gnostyczne mają badania płynu mózgowo-rdzeniowego, PCR, bioptyczne
mózgu czy serologiczne.
Wszyscy zakażeni HIV z liczbą limfocytów CD4 <100/μl oraz obecnością przeciwciał w klasie IgG wymagają profilaktyki pierwotnej
przeciwko toksoplazmozie. Profilaktykę tę przerywa się w przypadku wzrostu liczby limfocytów i utrzymywania się jej >200/μl przez co najmniej
3 miesiące. Sugeruje się również wykonywanie kontrolnych badań rezonansu magnetycznego w tych przypadkach.
Obserwacje nawrotów toksoplazmozy mózgu po pięciu latach od wystąpienia, mimo liczby limfocytów CD4 >200/μl, wskazują, że nie odzwierciedla ona odporności przeciwko tej chorobie. Oceniając w tych przypadkach specyficzną odporność przeciwko toksoplazmozie testem ELISPOT,
wykazano jej brak u 20% pacjentów leczonych antyretrowirusowo. Wydaje się, że w niedalekiej przyszłości test ten może selekcjonować kandydatów do wtórnej profilaktyki przeciw tej chorobie.
Kryptosporydioza
To zarażenie jelitowe przenoszone drogą fekalno-oralną wywoływane jest przez wewnątrzkomórkowy pasożyt Cryptosporidium parvum,
którego genotyp 1 obecnie nosi nazwę Cryptosporidium hominis.
Kryptosporydia stanowią jedną z najczęstszych przyczyn biegunek na
świecie zarówno u osób immunokompetentnych, jak i z upośledzoną
odpornością. O ile u pierwszych biegunka tej etiologii trwa zwykle
kilka dni, u zakażonych HIV z głębokim upośledzeniem odporności
(liczba limfocytów CD4 <50/μl) może stanowić stan zagrożenia życia
z powodu przewlekłej, dużej utraty płynów i elektrolitów.
Ponad 20 wypróżnień dziennie doprowadza do odwodnienia i zaburzeń
w zakresie gospodarki elektrolitowej i kwasowo-zasadowej, występują bolesne parcia na stolec, nudności i wymioty, nierzadko dochodzi do zajęcia
dróg żółciowych i trzustki.
Potwierdzeniem rozpoznania jest wykrycie pasożytów w kale chorego
(wymaga to specjalistycznego laboratorium).
Inne zara¿enia
Mikrosporydioza (Microsporidium), izosporoza (Isospora belli), cyklosporoza (Cyclospora) to choroby, których głównym objawem są biegunki. Ich przebieg jest ściśle związany ze stopniem degradacji układu
immunologicznego. U osób wysoce immunoniekompetentnych choroby
te przybierają postać cholerowatą, prowadząc do odwodnienia i wyniszZAKA¯ENIA OPORTUNISTYCZNE
63
czenia. Zarażenia mogą dotyczyć wszystkich części przewodu pokarmowego, dlatego niekiedy pojawia się cholestaza w obrazie choroby. Diagnostyka polega na poszukiwaniu pasożytów w próbkach świeżo pobranego
lub konserwowanego formaliną stolca. Niekiedy poszukujemy pasożytów
w bioptatach jelit.
Zaka¿enia wirusowe
Zaka¿enia wirusami Herpes
Wśród tych najczęściej występujących zakażeń wirusowych w przebiegu
AIDS dominują oba typy HSV, wirus cytomegalii (CMV), Varicella-zoster
virus (VZV) oraz HHV4 (EBV). Występują u nich również HHV-6 oraz
HHV-8 związany z mięsakiem Kaposiego (KS-HV).
Wspólną cechą tych wirusów jest zdolność przetrwania w stanie zakażenia
utajonego. Wystąpienie objawów choroby jest zazwyczaj wynikiem jego reaktywacji w wyniku obniżenia sprawności układu immunologicznego.
Zaka¿enia wirusem opryszczki
Wirusy Herpes simplex powodują najczęściej zmiany skórne i śluzówkowe, rzadziej zapalenia przełyku lub mózgu. Choroby są wynikiem reaktywacji wirusa, którego wykrywa się u 95% zakażonych HIV. W przypadkach
znacznie upośledzonej odporności obserwuje się przewlekanie przebiegu
choroby, ciężki przebieg i nawroty.
Obejmują one:
• przenoszone drogą bliskich kontaktów zakażenia wirusem opryszczki
pospolitej typu 1 (HSV-1), wywołujące opryszczkę wargową, zmiany
pęcherzykowe na języku, dziąsłach i błonie śluzowej policzków,
• przenoszone drogą płciową – typu 2 (HSV-2) – powodujące zmiany na
prąciu, sromie, w pochwie i okolicy odbytu; zakażenia HSV-2 sprzyjają
transmisji zakażeń HIV oraz innych chorób przenoszonych drogą płciową.
Przewlekłe zakażenia HSV szerzą się wraz z obniżaniem odporności,
uogólnione dotyczą pacjentów z liczba limfocytów CD4 <100/μl. W tych
przypadkach występują owrzodzenia przełyku, zapalenia mózgu, zapalenie
rogówki i naczyniówki oraz oskrzeli i płuc.
Typowe wykwity pęcherzykowe etiologii HSV charakteryzuje świąd
i pieczenie. Zajęcie śluzówek jamy ustnej może zaburzać przyjmowanie pokarmów; wykwity w okolicy odbytu i narządów płciowych są przyczyną
bólu przy oddawaniu moczu i stolca. Często tym stanom towarzyszy powiększenie regionalnych węzłów chłonnych.
64
HIV/AIDS – PODRÊCZNIK DLA LEKARZY I STUDENTÓW
Rozpoznanie opiera się w większości przypadków na obrazie klinicznym, w postaci rozsianej pomocne są badania histologiczne zajętych narządów. W przypadku zapalenia mózgu zmiany w płynie mózgowo-rdzeniowym są niecharakterystyczne.
Zaka¿enia cytomegalowirusem
Szacuje się, że zakażenia CMV są rozpoznawane u 40% chorych na
AIDS, podczas gdy badania autopsyjne wskazują na ich występowanie
nawet wśród 90% badanych. W podobnym odsetku wykrywa się swoiste
przeciwciała w przeciętnej populacji.
Niemal u co piątego chorego na AIDS występuje zapalenie siatkówki
i naczyniówki tej etiologii. Choroba pojawia się w okresie obniżenia się
liczby limfocytów CD4 <50/μl. W przeszłości była jedną z częściej towarzyszących AIDS chorób, prowadzącą do ślepoty u 30% pacjentów. Obecnie spotyka się ją wraz z ostrym zapaleniem ciała szklistego w przebiegu
zespołu rekonstrukcji immunologicznej. Podobnie jak toksoplazmoza mózgu, jest reaktywacją wcześniejszego zakażenia. Nieodwracalne zaburzenia widzenia, do ślepoty włącznie, przesądzają o randze tej choroby także
w erze terapii antyretrowirusowej.
Objawem zapalenia siatkówki są zaburzenia widzenia pod postacią jednostronnego ograniczenia pola widzenia, obniżonej ostrości wzroku oraz
mroczków przed oczami, którym mogą towarzyszyć stany podgorączkowe
oraz spadek masy ciała. W zaawansowanych przypadkach choroba zaczyna się nagłą ślepotą jednego oka.
Diagnozę potwierdza występowanie charakterystycznych zmian na dnie
oka, dlatego tak ważne jest, aby wykonywał je doświadczony okulista. Badanie to powinno być systematycznie powtarzane. Nie wolno bagatelizować
żadnych zaburzeń wzroku, gdyż wczesne leczenie hamuje progresję choroby.
Inna manifestacja kliniczna rozsianego zakażenia CMV występuje rzadko, dotyczy płuc, przełyku, okrężnicy oraz centralnego układu nerwowego.
CMV niekiedy wywołuje zapalenie płuc, które z zasady nastręcza poważnych problemów diagnostycznych. Obraz radiologiczny płuc jest
w tych przypadkach typowy dla zapalenia śródmiąższowego.
CMV u 5–10% zakażonych HIV wywołuje zapalenie przełyku, jelita
grubego, błony śluzowej żołądka i dwunastnicy, a także dróg żółciowych
i trzustki. W przypadku różnicowania zapaleń przełyku rutynowo uwzględnia się tę etiologię. Poza bólami i trudnościami przy połykaniu pokarmów
typowe dla tej choroby są napadowe bóle za mostkiem, pozostające bez
związku z przyjmowaniem pokarmów. Podstawą rozpoznania jest badanie
ZAKA¯ENIA OPORTUNISTYCZNE
65
endoskopowe z pobraniem wycinków błony śluzowej. W obrazie histopatologicznym występują nacieki zapalne i typowe wtręty w komórkach
jednojądrzastych („sowie oczy”).
Inną manifestacją kliniczną zakażeń CMV jest zapalenie mózgu
o ostrym lub podostrym przebiegu, zapalenie rdzenia kręgowego, zapalenie
wielonerwowe, a także CMV ventriculitis (choroba dotyczy komór mózgu, nie serca). W przebiegu zajęcia układu nerwowego występuje narastające otępienie, stany pobudzenia lub śpiączka, autyzm przy współistnieniu
u części chorych objawów ogniskowych, niedowłady, zaburzenia czucia,
porażenie zwieraczy, arefleksja itd. W konsekwencji niemal wszystkie objawy ze strony centralnego i obwodowego układu nerwowego mogą być
etiologii CMV. Niekiedy przebieg choroby jest jeszcze mniej charakterystyczny, ograniczony do gorączki i wyniszczenia. Podejrzewa się ponadto,
że CMV może wywoływać niewydolność nadnerczy.
Pomocne w rozpoznaniu mogą być wyniki badania mikroskopowego
bioptatu płuca, oznaczenie materiału genetycznego wirusa w popłuczynach drzewa oskrzelowego oraz wykluczenie innych przyczyn choroby.
Podkreśla się, że nawet dysponowanie najnowszymi technikami diagnostycznymi w wielu przypadkach nie pozwala na rozpoznanie etiologii
choroby, gdyż ciągle odsetek zakażeń CMV wykrytych w wyniku badań
autopsyjnych znacznie przewyższa wyniki badań klinicznych.
Zaka¿enia wirusem pó³paœca
Półpasiec jest reaktywacją wcześniejszego zakażenia wirusem ospy
wietrznej. Występuje w postaci ograniczonej u zakażonych HIV z niewielkim upośledzeniem odporności oraz rozsianej u chorych z niższą liczbą
limfocytów CD4. U tych ostatnich przebiega pod postacią oczną z zajęciem gałęzi nerwu trójdzielnego i rogówki oraz pod postacią uszną z zajęciem zwoju kolanka. Najgroźniejszą manifestacją zakażenia jest zapalenie martwicze siatkówki. Powikłania neurologiczne mogą obejmować
zapalenie opon mózgowo-rdzeniowych i mózgu, zapalenie rdzenia, a także
zajęcie innych nerwów czaszkowych.
Często objawami prodromalnymi są bóle głowy, złe samopoczucie
i światłowstręt, najczęściej bez gorączki. Miejsca objęte zmianami skórnymi charakteryzuje początkowo przeczulica, następnie pojawia się świąd
skóry i ból. Pęcherzykowe wykwity, najczęściej umiejscowione po jednej
stronie ciała, mają tendencję do zlewania się, nierzadko dołącza do nich
komponenta krwotoczna lub nadkażenia bakteryjne. Często obserwuje się
długotrwały zespół bólowy oporny na leczenie.
66
HIV/AIDS – PODRÊCZNIK DLA LEKARZY I STUDENTÓW
Diagnostyka typowych postaci półpaśca nie sprawia trudności. W przypadkach wątpliwych rozstrzygające jest badanie wirusologiczne wymazu
z pęcherzyków lub w przypadku zapalenia opon mózgowo-rdzeniowych
badanie płynu mózgowo-rdzeniowego metodą PCR. Pomocne w tych
przypadkach jest także badanie metodą rezonansu magnetycznego. Półpasiec oczny i uszny wymagają konsultacji okulistycznej i laryngologicznej.
Zaka¿enie EBV
Kolejny wirus z tej grupy oznaczony symbolem HHV4 zwany był dawniej wirusem Epsteina-Barra. EBV ujawnia się na różnych etapach zakażenia HIV. Może to być zakażenie pierwotne, aczkolwiek bardzo rzadkie ze względu na szerokie rozpowszechnienie zakażeń w populacji, jak
i reaktywacja, która dominuje. Wczesnym wykładnikiem zakażenia jest
leukoplakia włochata, choroba patognomoniczna dla zakażenia HIV. Są
to samoograniczające się naloty na języku wywołane replikacją EBV
w komórkach nabłonkowych. Zmiany przypominają często powierzchnię
ręcznika frotté. Chłoniak Burkitta jest chorobą wskaźnikową.
Zaka¿enia JC Papovaviridae
Wirus ten jest odpowiedzialny za wywoływanie postępującej, wieloogniskowej leukoencefalopatii, która jest ciężką demielinizacyjną chorobą
centralnego układu nerwowego. Utajone zakażenie tym wirusem dotyczy
80% populacji, jego reaktywacji sprzyja immunosupresja. Zakażenie CUN
dotyczy głównie oligodendrocytów. Powoduje wieloogniskowe, uchwytne
makroskopowo zmiany demielinizacyjne głównie w istocie białej półkul
mózgu. Niekiedy zmiany występują także w móżdżku i w istocie szarej.
Największe ryzyko tej choroby dotyczy pacjentów z liczbą limfocytów
CD4 <100/μl. W odróżnieniu od innych zakażeń oportunistycznych częstość PML nie uległa istotnej zmianie w dobie leczenia ARW, pozostając
jedną z przyczyn uszkodzenia CUN u chorych na AIDS.
Jej objawy kliniczne są ściśle związane z lokalizacją zmian demielinizacyjnych. Występują także zaburzenia funkcji poznawczych prowadzące
do otępienia, porażenia połowicze, zaburzenia mowy oraz drgawki, upośledzenie widzenia, a nawet ślepota. W początkowym okresie dominują
zaburzenia koordynacji ruchowej. W odróżnieniu od neurotoksoplazmozy
choroba najczęściej przebiega bez gorączki i bólu głowy.
Rozpoznanie wymaga potwierdzenia badaniami obrazowymi. W MRI
wykrywa się ogniska hypodensyjne w różnych obszarach mózgu niedająZAKA¯ENIA OPORTUNISTYCZNE
67
ce efektu masy i nieulegające wzmocnieniu po podaniu kontrastu. Rozpoznanie wymaga doświadczenia i różnicowania ze zmianami w zakażeniu
HHV-6 i HIV-leukoencefalopatii. Zmiany w płynie mózgowo-rdzeniowym
są niecharakterystyczne, aczkolwiek pleocytoza >100 wyklucza rozpoznanie PML. Zaleca się badanie płynu w kierunku obecności materiału genetycznego wirusa. Badania te powinny być jednak prowadzone w wyspecjalizowanych w diagnostyce JCV laboratoriach. Niewykrycie materiału
genetycznego nie wyklucza rozpoznania. W wyjątkowych przypadkach
zaleca się wykonanie stereotaktycznej biopsji mózgu.
Najczęściej choroba przebiega bardzo progresywnie, prowadząc do niekorzystnego zejścia w ciągu kilku miesięcy.
Zaka¿enia bakteryjne
Bakteryjne zapalenia p³uc
Wśród chorób definiujących AIDS uwzględnia się nawracające (przynajmniej dwa razy w roku) bakteryjne zapalenia płuc potwierdzone radiologicznie i bakteriologicznie. Występują one również u pacjentów zakażonych HIV z liczbą limfocytów CD4 około 200/μl, szczególnie często
u narkomanów przyjmujących środki odurzające drogą dożylną.
Najczęściej hodowanymi bakteriami w tych przypadkach są Pneumococcus i Haemophilus influenzae. U młodszych pacjentów stwierdzano
zapalenia płuc etiologii Mycoplasma pneumoniae, w innych przypadkach
także Klebsiella, Staphylococcus aureus i Pseudomonas aeruginosa, rzadziej Legionella.
Choroba zaczyna się zwykle burzliwie – wysoką gorączką i silnym, produktywnym kaszlem, z czasem dołącza się ból podczas oddychania, rzadko występuje duszność.
Typowe w badaniu przedmiotowym są duże zmiany osłuchowe (w odróżnieniu od zapalenia płuc wywołanego przez Pneumocystis jiroveci). Potwierdzeniem rozpoznania są typowe zmiany zapalne
w płucach oraz dodatnie posiewy krwi i plwociny. W badaniach ogólnych
obserwuje się podwyższone wartości białka ostrej fazy (CRP).
Posocznica salmonelozowa
Opisano przypadki występujące w Europie Południowej i Afryce w wyniku spożycia pokarmu, szczególnie drobiu zakażonego szczepami non-typhoid Salmonella pod postacią nawrotowej posocznicy z zapaleniem rdzenia,
ropni płuc, odmiedniczkowego zapalenia nerek i zapalenia opon mózgowo-rdzeniowych.
68
HIV/AIDS – PODRÊCZNIK DLA LEKARZY I STUDENTÓW
Pacjenci są często w ciężkim stanie ogólnym. Występują u nich dreszcze
i wysoka gorączka, często także objawy wstrząsu septycznego. Biegunka
występuje rzadko. Z posiewów krwi hodowano enteropatogenne pałeczki
S. enteritidis i S. typhimurium.
ZAKA¯ENIA OPORTUNISTYCZNE
69