Zaburzenia
rytmu serca
u dzieci
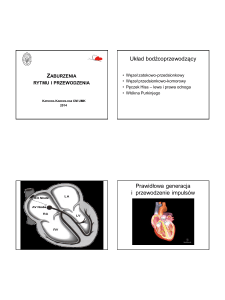
Układ bodźcoprzewodzący
węzeł zatokowo - przedsionkowy
międzywęzłowe połączenia przedsionkowe
węzeł przedsionkowo-komorowy
pęczek przedsionkowo-komorowy (Hisa)
odnogi p.Hisa
– prawa
– lewa - wiązka tylna, środkowa i przednia
włókna Purkinjego
Podział zaburzeń rytmu
i przewodzenia
Zaburzenia częstości rytmu i wytwarzania
bodźców
Zaburzenia przewodzenia
– upośledzenie przewodzenia
– przyspieszenie przewodzenia
Metody diagnostyczne stosowane w
zaburzeniach rytmu serca
Zapis EKG powierzchniowy
Monitorowanie 24-godzinne zapisu EKG metodą
Holtera
Próby wysiłkowe układu krążenia
Próby farmakologiczne układu krążenia
bradykardia - próba z atropiną
zespół WPW - próba z ajmaliną
Rejestraacja mikropotencjałów (późnych
potencjałów) z powierzchni klatki piersiowej
Przezprzełykowa stymulacja lewego przedsionka
Inwazyjne badanie elektrofizjologiczne
Diagnostyka zaburzeń rytmu serca u dzieci
Wywiad
standardowy + kiedy zaburzenia po raz pierwszy, stałe czy
okresowe, czas trwania arytmii, objawy towarzyszące przy
wystąpieniu arytmii, sposób przerwania
napadu,ditychczasowe leczenie, wywiad odnośnie
przeszłości kardiologicznej, wywiad rodzinny
Badanie przedmiotowe
Badanie ECHO (anatomia i czynność serca)
NMR (guzy serca, nadmierne gromadzenie tkanki tłuszczowej)
Biopsja mięśnia sercowego (zapalenie m.serca,
kardiomiopatia, dysplazja arytmogenna prawej komory)
Inwazyjne badanie angiokardiograficzne
Niemiarowość zatokowa
może występować fizjologicznie
związana z fazą oddechową - podczas wydechu
zwolnienie, podczas wdechu przyspieszenie czynności
serca
w stanach patologii: astma oskrzelowa, upośledzenie
drożności dróg oddechowych, wzmożone ciśnienie
wewnątrzczaszkowe, przy leczeniu naparstnicą lub
propranololem
w zapisie EKG różnice pomiędzy poszczególnymi
zapisami RR > 0.08s
leczenie
– nie wymaga leczenia jeśli czynność serca jest powyżej
50/min
– jeśli < 50/min - może być wskazane stosowanie
preparatów atropinowych
Przyspieszenie zatokowe
(tachykardia zatokowa)
rytm zatokowy ma częstotliwość przekraczającą
górną granicę normy dla wieku
najczęściej fizjologiczna reakcja organizmu na
różne bodźce (gorączka, niedokrwistość, wzrost
poziomu katecholamin, wysiłek, wzmożone
napięcie układu sympatycznego)
w patologii - zapalenie mięśnia sercowego,
niewydolność krążenia, wstrząs kardiogenny, ostra
gorączka reumatyczna
leczenie zależne od etiologii
Blok przedsionkowo - komorowy Io
wydłużenie odstępu PQ powyżej normy dla wieku i
częstości rytmu serca
wszystkie bodźce zatokowe są przewodzone z
przedsionków do komór
zachowane przewodzenie p.-k 1:1
przyczyny - najczęściej: w zapaleniu m. sercowego,
niektórych wadach wrodzonych, po zabiegach
kardiochirurgicznych,
przy stosowaniu leków (naparstnica - beta-blokery,
propafenon - wykładnik skutecznej dawki leku)
Blok przedsionkowo - komorowy IIo
typu Mobitz I (= periodyki Wenckebaha)
postępujące wydłużanie odstępu PQ najczęściej do
zablokowania przewodzenia przedsionkowo komorowego (po załamku P. nie pojawia się
zespół QRS)
odstęp PQ po „wypadniętym „ zespole QRS jest
prawidłowy, a następnie w kolejnych ewolucjach
ponownie się wydłuża
Blok przedsionkowo - komorowy IIo
typu Mobitz II
odstępy PQ poprzedzające zespoły QRS są
jednakowe (często prawidłowe)
okresowo po załamku P nie pojawia się zespół
QRS (nie zostaje przewodzone pobudzenie z
przedsionka do komór)
stosunek załamków P. do zespołów QRS jest
różny (np. 2:1, 3:1)
przyczyny
– procesy zapalne (zapalenie mięśnia sercowego, zapalenie
wsierdzia)
– wrodzone wady serca
– po operacjach kardiochirurgicznych
– u dzieci ze zdrowym układem krążenia
objawy kliniczne
– zwykle blok IIo typu periodyki Wenckebaha nie powoduje
objawów, może być przypadkowo rejestrowany w badaniu
holterowskim
– blok IIo typu Mobitz II może powodować objawy wynikające z
zaburzeń hemodynamicznych wolnej akci serca
– przy wspólistniejących blokach odnóg pęczka Hisa po
operacjach kardiochirurgicznych, może przejść w całkowity
blok p.-k
– u pacjentów z objawami może być konieczne zastosowanie
czasowej lub stałej stymulacji serca
Blok przedsionkowo-komorowy IIIo
wrodzony - izolowany lub współistniejący z wrodzonymi
wadami serca
nabyty - po operacjach kardiochirurgicznych,
perzebytych stanach zapoalnych mięśnia sercowego
EKG - całkowite przerwanie przewodzenia z
przedsionków do komór, brak zależności pomiędzy
załamkami P a zespołami QRS, rytm komorowy
pochodzący z niżej położonego ośrodka zastępczego jest
znacznie wolniejszy
Objawy kliniczne bloków p.-k IIIo
bezobjawowy
niemowlęta i małe dzieci
(przy czynności serca < 55/min)
niechęć do jedzenia
męczenie się przy jedzeniu
senność
postępujące objawy niewydolności krążenia
ciężka niewydolność krążenia
utrata przytomności
zgon
Zespół Morgagniego - Adamsa - Stokesa
bardzo znaczne zwolnienie lub zatrzymanie
czynności komór (całkowity blok p.-k,
zagrażająca życiu tachyarytmia komorowa częstoskurcz lub migotanie komór)
gwałtowne obniżenie pojemności minutowej serca
ostre niedotlenienie CUN
napad MAS
utrata przytomności
zaburzenia oddychania
drgawki
mimowolne oddanie moczu lub stolca
Leczenie bloków p.-k IIIo
leczenie farmakologiczne (atropina,
alupent)
czasowa stymulacja
implantacja stymulatora serca
Napadowy częstoskurcz nadkomorowy
i przedsionkowo-komorowy
najczęstsze objawowe zaburzenia rytmu serca u dzieci
napadowy lub utrwalony
w zależności od miejsca powstania:
– częstoskurcz nadkomorowy przedsionkowy
– częstoskurcz nadkomorowy z łącza przedsionkowokomorowego (węzłowy)
– częstoskurcz przedsionkowo-komorowy
w zależności od mechanizmu powstawania
– ektopiczny
3-10% dzieci z napadowym częstoskurczem nadkomorowym
– typu fali nawrotnego pobudzenia (re-entry)
85-90% dzieci z napadowym częstoskurczem
Objawy częstoskurczu nadkomorowego lub
przedsionkowo-komorowego
zależą od:
wieku dziecka
towarzyszącej patologii układu krążenia
częstości rytmu serca w czasie napadu
długości czasu trwania częstoskurczu
noworodki, niemowlęta, małe dzieci
krótkotrwałe napady - często bezobjawowo
dłużej trwający naoad: niepokój, zblednięcie lub
sinica obwodowa, wymioty, niechęć do jedzenia,
objawy zastoinowej niewydolności krążenia
nie ustępujący mimo leczenia częstoskurcz - wstrząs
kardiogenny, zgon
dzieci starsze
nagłe pojawienie się i nagłe ustępowanie objawów
uczucie kołatania serca, niepokój, lęk, ból w klatce
piersiowej, czasem bóle brzucha
Zespoły preekscytacji
obszar serca zostaje pobudzony wcześniej niż to wynika
z przebiegu pobudzenia przez prawidłowy układ
przewodzący
zespół preekscytacji typu Lowna-Ganonga-Levin,a
(z.LGL)
zespół preekscytacji typu Mahaima
zespół preekscytacji typu Wolfa-Parkinsona-White,a
(z.WPW)
Leczenie napadu częstoskurczu
nadkomorowego lub przedsionkowokomorowego
PRZERWANIE NAPADU
pobudzenie n.błędnego (pod kontrolą zapisu EKG)
– oziębienie twarzy
– masaż zatoki szyjnej
– wywołanie odruchu wymiotnego
farmakoterapia (kardiowersja farmakologiczna - pod kontrolą EKG i RR)
adenozynofosforan (Striadyna) lub adenozyna (Adenocor), Amiodaron,
Propafenon, Flekainid, Sotalol, Propranolol, Digoksyna, Werapamil
elektroterapia
– stymulacja przezprzełykowa
– stymulacja przezżylna (elektroda w prawym przedsionku)
– kardiowersja elektryczna
Trzepotanie przedsionków
rzadko u dzieci
gł. w wadach serca ze znacznie powiększonymi
przedsionkami, kardiomiopatiach, guzach
przedsionków, zapaleniu m. sercowego u noworodka,
w zespole bradykardia-tachykardia, zaburzeniach
elektrolitowych, hipoglikemii
utrwalone lub napadowe
EKG - fala trzepotania pod postacią „zębów piły”
(fala F), bez linii izoelektrycznej pomiędzy kolejnymi
pobudzeniami przedsionków, częstotliwość załamków
P. zwykle powyżej 280/min (200 - 350/min)
Leczenie: próba przerwania arytmii stymulacją
przezprzełykową lewego przedsionka lub próby
kardiowersji farmakologicznej
Migotanie przedsionków
u dzieci rzadko, zazwyczaj towarzyszy znacznemu
powiększeniu prawego i lewego przedsionka, po korekcji
wady wrodzonej serca, (wewnątrzprzedsionkowej), przy
zwężeniu zastawki dwudzielnej, śluzaku lewego
przedsionka, w zaburzeniach elektrolitowych, hipoglikemii
częściej u dzieci z wpw
EKG - rytm komór niemiarowy, pomiędzy zespołami QRS
brak wyraźnych załamków P, obecność różnokształtnych
fal f o niskiej amplitudzie (fala migotania), pobudzenia
przedsionków niemiarowe, nieregularne o częstości 400700/min
stan ogólny - ciężki przy szybkim rytmie komór
Leczenie - kardiowersja elektryczna, przy dobrej tolerancji
migotania przedsionków - próba kardiowersji
farmakologicznej
Pobudzenia dodatkowe komorowe
powstają dystalnie od miejsca rozdwojenia pęczka Hisa
zwykle jednokształtne
w badaniu holterowskim nie przekraczją 50 -200/dobę
przyczyny:
stan zapalny, przerost, zwłóknienie, niedokrwienie,
niedotlenienie, zaburzenia jonowe lub metaboliczne,
upośledzenie czynności skurczowej, wady wrodzone,
wypadanie płatka zastawki dwudzielnej,
u dzieci ze zdrowym układem krążenia
idiopatyczne
EKG - podstawowy rytm miarowy, zakłócony pobudzeniami
przedwczesnymi, morfologia przedwczesnego zespołu QRS
odmienna od zespołu QRS rytmu podstawowego
Częstoskurcz komorowy
arytmia, w której występują 3 lub więcej kolejnych
pobudzeń o poszerzonych zespołąch QRS, rytm > 120/min,
zwykle >200/min
nienapadowy częstoskurcz komorowy - rytm komór ma
częstość <120/min
jednokształtny, rzadziej różnokształtny
Przyczyny:
guzy serca, zapalenie mięśnia sercowego, kardiomiopatia, zespół
wydłużonego QT, zaburzenia jonowe, metaboliczne, po stosowaniu leków,
u dzieci ze zmianami w CUN
idiopatyczny
Stan kliniczny
zależy od częstości rytmu komór w częstoskurczu, czasu trwania, stanu
układu krążenia
trwały częstoskurcz komorowy, szybki rytm komór, patologia układu
krążenia - zaburzenia hemodynamiczne - wstrząs kardiogenny - zgon
Trzepotanie lub migotanie komór
u dzieci rzadko
gł. w zespole WPW, zespole wydłużonego QT,
niekiedy po korekcjach wad serca
stan zagrożenia życia
EKG: brak linii izoelektrycznej pomiędzy
zespołami QRS
trzepotanie komór - charakter nieregularnej sinusoidy
migotanie komór - niskonapięciowe, nieregularne,
różnokształtne fale o częstotliwości 250 - 500/min
Zespół wydłużonego QT
Wrodzony
zespół Romano - Ward`a, dziedziczenie
autosomalne dominujące
zespół Jurvella-Lange`a-Nielsena - z.wydłużonego
QT, głuchoniemota
Nabyty
leki - chinidyna, amiodaron, sotalol, trójcykliczne
leki antydepresyjne
zaburzenia jonowe - (hipomagnezemia)
choroby CUN
zatrucia
zagrożenie nagłym zgonem spowodowanym arytmią
komorową pod postacią wielokształtnego częstoskurczu
komorowego (może przejść w migotanie komór)
Klasyfikacja leków antyarytmicznych
Grupa Mechanizm działania
I
II
III
IV
V
VI
stabilizuje błonę komórkową
przez zwolnienie aktywacji
szybkiego kanału sodowego
Leki
A - miernie zwalnia przewodzenie
chinidyna, prokainamid
B - słabo zwalnia przewodzenie
lidokaina, meksyletyna
C - silnie zwalnia przewodzenie
propafenon, flekainid
Propranol, metoprolol, atenolol
bloker receptora
beta-adrenergicznego
pierwotnie wydłuża okres repolaryzacji
Sotalol, Amiodaron
blokujące kanał wapniowy
Werapamil
glikozydy naparstnicy
Digoksyna
agoniści puryn
Adenozyna, adenozynotrifosforan