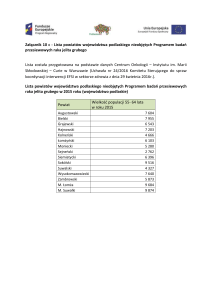
Załącznik nr 1
do Miejski Program Ochrony i Promocji Zdrowia
„Zdrowy Kraków 2007-2009”
PROGRAMY PROFILAKTYCZNE
W LATACH 2007-2009
SPIS TREŚCI
WSTĘP .................................................................................................................................... 22
I PROGRAM PREWENCJI MIAŻDŻYCY, CUKRZYCY TYPU 2 I
NADCIŚNIENIA .................................................................................................................... 23
II
PROGRAM EDUKACYJNO-PROFILAKTYCZNY WCZESNEGO
WYKRYWANIA RAKA PIERSI. ........................................................................................ 30
III PROGRAM PROFILAKTYKI I WCZESNEGO WYKRYWANIA RAKA
SZYJKI MACICY.................................................................................................................. 34
IV
PROGRAM WCZESNEGO WYKRYWANIA RAKA JELITA GRUBEGO. ...... 38
V
PROGRAM PROFILAKTYKI ASTMY I CHORÓB ALERGICZNYCH
MŁODZIEŻY SZKOLNEJ. .................................................................................................. 40
VI
PROGRAM PROFILAKTYKI WAD POSTAWY. ................................................. 43
VII
PROGRAM PROFILAKTYKI CHORÓB TARCZYCY U KOBIET PO 40
ROKU ŻYCIA ........................................................................................................................ 46
VIII PROGRAM WCZESNEGO ROZPOZNAWANIA I PREWENCJI
PRZEWLEKŁEJ OBTURACYJNEJ CHOROBY PŁUC. ............................................... 47
IX PROGRAM WCZESNEGO WYKRYWANIA ZAKAŻENIA PRĄTKIEM
GRUŹLICY PŁUC W POPULACJI NARAŻONEJ WŚRÓD MIESZKAŃCÓW
KRAKOWA ............................................................................................................................ 50
X
PROGRAM PROFILAKTYKI WTÓRNEGO UDARU MÓZGU ......................... 52
XI
PROGRAM PROFILAKTYKI PRÓCHNICY U DZIECI. ..................................... 56
XII
PROGRAM PREWENCJI RAKA PROSTATY:.................................................. 57
XIII PROGRAM SZCZEPIEŃ OCHRONNYCH PRZECIW GRYPIE
MIESZKAŃCÓW MIASTA KRAKOWA PO 65ROKU ŻYCIA ..................................... 61
XIV PROGRAMY AUTORSKIE UZUPEŁNIAJĄCE (TZW. MAŁA
PROFILAKTYKA) ................................................................................................................ 61
21
WSTĘP
Zarządzeniem Prezydenta Miasta Krakowa, powołany został Zespół Konsultacyjny
ds. ochrony zdrowia (wyłoniony z grupy Konsultantów Wojewódzkich z poszczególnych
dziedzin medycyny), którego zadaniem jest rekomendowanie do realizacji programów
istotnych z epidemiologicznego punktu widzenia, koordynacja i nadzór nad programami
profilaktycznymi realizowanymi przez Gminę Miejską Kraków oraz wypracowanie strategii
samorządu w zakresie profilaktyki i promocji zdrowia, stanowiącej jeden z najistotniejszych
obszarów w Miejskim Programie Ochrony Zdrowia.
Projekt „Zdrowy Kraków” 2007 – 2009 w obszarze profilaktyki i promocji zdrowia
pokrywa się z założeniami dokumentu rządowego - Narodowego Programu Zdrowia.
Nadrzędnym celem strategicznym Narodowego Programu Zdrowia jest: „Poprawa zdrowia
i związanej z nim jakości życia ludności”. Miasto Kraków realizuje ten cel poprzez:
zapewnienie mieszkańcom Miasta dostępności do usług medycznych, działania prozdrowotne
(eliminację czynników ryzyka), zmiany w stylu życia ludności poprzez edukacje zdrowotną,
kształtowanie środowiska życia, pracy i nauki sprzyjającego zdrowiu. W związku
z powyższym Miasto Kraków realizując priorytetowe programy w ramach Miejskiego
Programu Ochrony i Promocji Zdrowia, jako jego uzupełnienie przewiduje programy
autorskie skierowane do wszystkich grup wiekowych: dzieci i młodzieży, dorosłych oraz osób
starszych. Szczególnie do kobiet zamieszkałych na terenie Miasta Krakowa skierowany jest
„Krakowski program wczesnego wykrywania raka szyjki macicy”, stanowiący uzupełnienie
programu sektorowego pod nazwą „Narodowy program zwalczania chorób nowotworowych”.
Wykaz programów z zakresu profilaktyki zdrowotnej skierowanych do mieszkańców
Miasta Krakowa na lata 2007 – 2009 (rekomendowanych do realizacji przez Zespół
ds. ochrony zdrowia oraz Komisję Uzdrowiskową, Zdrowia i Profilaktyki Rady Miasta
Krakowa) przedstawia się następująco:
1)
Program profilaktyki miażdżycy, cukrzycy typu 2 i nadciśnienia,
2)
Program wczesnego rozpoznawania raka piersi,
3)
Program wczesnego rozpoznawania raka szyjki macicy,
4)
Program wczesnego rozpoznawania raka jelita grubego,
5)
Program profilaktyki astmy i chorób alergicznych,
6)
Program profilaktyki wad postawy,
7)
Program profilaktyki raka tarczycy,
8)
Program profilaktyki przewlekłej, obturacyjnej choroby płuc,
9)
Program wczesnego wykrywania zakażenia prątkiem gruźlicy płuc w populacji
narażonej wśród mieszkańców Krakowa.
10) Program profilaktyki wtórnego udaru mózgu,
11) Program profilaktyki próchnicy u dzieci,
12) Program prewencji raka prostaty,
13) Szczepienia przeciw grypie mieszkańców Krakowa powyżej 65 roku życia,
14) Programy autorskie uzupełniające.
Miasto Kraków zastrzega sobie możliwość realizacji programów autorskich
uzupełniających, w tym m.in. rekomendowanych przez Komisję Uzdrowiskową, Zdrowia
i Profilaktyki Rady Miasta Krakowa (1. Wczesna prewencja i profilaktyka choroby
niedokrwiennej serca z zastosowaniem nowoczesnych metod diagnostycznych; 2. Program
profilaktyki zakażeń pneumokokowych w grupie wcześniaków). Realizacja programów
autorskich uzupełniających może odbywać się na drodze postępowania w formie konkursu
ofert, dotacji dla jednostek miejskich oraz pozyskiwania środków finansowych z Unii
Europejskiej.
22
I Program prewencji miażdżycy, cukrzycy typu 2 i nadciśnienia
Opracował:
Profesor Zbigniew Szybiński - Konsultant Wojewódzki w dziedzinie
endokrynologii
Przesłanki dla realizacji programu
Częstość cukrzycy typu 2 rośnie gwałtownie na całym świecie, a równolegle do niej
wzrastają pośrednie i bezpośrednie koszty jej leczenia. Leczenie cukrzycy i jej powikłań
pochłania corocznie od 7 do 14% całkowitych nakładów na ochronę zdrowia w Europie
i USA. Koszty leczenia cukrzycy będą nadal rosły, ponieważ choroba ta ujawnia się w coraz
młodszym wieku, czego bezpośrednią konsekwencją będzie wydłużenie czasu życia
z cukrzycą, a co za tym idzie zwiększone ryzyko rozwoju powikłań cukrzycowych.
Od 1992 r umieralność z powodu chorób układu krążenia (późnych powikłań miażdżycy)
w Polsce systematycznie obniża się, nie zmienia to jednak faktu, że ciągle nasz kraj uważany
jest za obszar o dużym ryzyku zgonu z powodu choroby sercowo-naczyniowej w okresie
10 lat.
W świetle powyższych faktów jasnym staje się, że jak najwcześniejsza identyfikacja
osób z miażdżycą czy cukrzycą typu 2 i rozpoczęcie właściwego, zapobiegającego
powikłaniom leczenia są bardzo ważne.
Cukrzyca typu 2 stanowi wręcz modelowy przykład choroby spełniającej wszystkie
warunki uzasadniające podejmowanie badań przesiewowych. Ponad 150 milionów chorych
na cukrzycę na świecie potwierdza, ze choroba ta stanowi ważny problem społeczny. Ponadto
w przeciwieństwie do chorób układu sercowo naczyniowego i pewnych typów nowotworów
zapadalność i chorobowość cukrzycy gwałtownie wzrasta. Jest chorobą, której naturalna
historia jest dobrze poznana, i w której początkowym, długim i bezobjawowym okresie
stopniowo rozwijają się powikłania. U części chorych mikroangiopatia cukrzycowa bywa
rozpoznawana jednocześnie z cukrzycą. To samo dotyczy makroangiopatii- często
rozpoznanie cukrzycy po raz pierwszy jest stawiane w trakcie badań wykonywanych
z powodu wystąpienia zawału mięśnia sercowego lub udaru mózgu. Ustalono, że okres
choroby od początku jej wystąpienia do postawienia rozpoznania może wynosić od 4 do 7 lat,
a w pewnych przypadkach nawet do 12 lat. W tym bardzo długim okresie czasu możliwe jest
postawienie rozpoznania cukrzycy tylko w trakcie badań przesiewowych. Bardzo ważnym
warunkiem uzasadniającym podjęcie badań przesiewowych jest istnienie takich metod
badania, które są pozbawione ryzyka powikłań oraz akceptowane przez badanych. Cukrzycę
w badaniach przesiewowych rozpoznajemy w oparciu o glikemię na czczo lub doustny test
tolerancji glukozy. Inne metody takie jak badanie przygodnej glikemii, cukromoczu
czy hemoglobiny glikowanej nie są stosowane w ze względu na niską czułość, brak
standaryzacji, czy też wysokie koszty badania. Badanie poziomu glukozy w osoczu na czczo
jest tanie, proste i standaryzowane, pozbawione ryzyka wystąpienia powikłań i akceptowane
przez chorych, nie może jednak stanowić jedynej podstawy rozpoznania cukrzycy chociażby
dlatego, że brak jest możliwości kontroli czy badany jest rzeczywiście na czczo. Badania
grupy DECODE udowodniły ponadto, że eliminując test doustnego obciążenia glukozą
z badań przesiewowych i używając jako jedynej metody oznaczania glikemii na czczo
nie rozpoznaje się choroby u około jednej trzeciej osób z cukrzycą. Według zaleceń WHO
z 1999r należy dążyć do wykonania testu doustnego obciążenia glukozą u wszystkich osób
bez jawnych objawów klinicznych, u których podejrzewamy cukrzycę. Ponadto tylko
w oparciu o test doustnego obciążenia glukozą można rozpoznać upośledzoną tolerancje
23
glukozy, jedna z trzech kategorii nieprawidłowej tolerancji węglowodanów. W oparciu
o powyższe przesłanki przyjęto do realizacji Program Prewencji Miażdżycy, Cukrzycy typu 2
i Nadciśnienia w latach 2004/2006.
Do uczestnictwa w programie kwalifikowano mieszkańców Krakowa w wieku
powyżej 25 r. ż, którzy wyrazili chęć uczestnictwa w programie, u których nie stwierdzano
wcześniej zaawansowanej choroby i żeby jej wczesne stadium miał wykryć program
przesiewowy. Tak, więc z programu wykluczały i cukrzyca i przebyty w przeszłości zawał
mięśnia sercowego lub udar mózgu jako manifestacja zaawansowanej miażdżycy. Można
zadać w tym miejscu pytanie, dlaczego z przesiewu w kierunku cukrzycy zostały wykluczone
osoby ze zdiagnozowaną chorobą sercowo-naczyniową, a z kolei z przesiewu w kierunku
miażdżycy osoby ze zdiagnozowaną wcześniej cukrzycą, jeżeli wiadomo, że te dwie choroby
współistnieją ze sobą i występowanie jednej zwiększa prawdopodobieństwo zachorowania
na drugą. Decyzję tę podjęto po przeanalizowaniu obowiązujących w Polsce standardów
postępowania u chorych z cukrzycą typu 2 i u chorych z chorobą sercowo-naczyniową.
W każdym z powyższych standardów kładzie się bardzo duży nacisk na wykonywanie
częstych badań mających rozpoznać współistniejące choroby, tak więc osoby z już
rozpoznaną jedną chorobą są w stałej opiece czy to lekarza pierwszego kontaktu czy
to specjalisty, który kontroluje zarówno ich gospodarkę węglowodanową jak i lipidową.
Program wczesnej identyfikacji skierowany był do ludzi, u których zarówno cukrzyca
jak i miażdżyca może co najwyżej występować bezobjawowo w swoim długim
przedklinicznym stadium i chorobę zdiagnozować można tylko w trakcie badań
przesiewowych.
Program wczesnej identyfikacji osób z nieprawidłową tolerancją węglowodanów
i dyslipidemią od początku był programem dwustopniowym. Początkowo, u każdej badanej
osoby wykonywane były pomiary antropometryczne i badano dwukrotnie ciśnienie tętnicze
krwi. Aby uniknąć błędów pomiarowych pomiary antropometryczne i pomiar ciśnienia
tętniczego wykonywano według specjalnie opracowanej instrukcji. Każda badana osoba
odpowiadała na pytania dotyczące leczenia nadciśnienia, występowania w przeszłości
nieprawidłowej tolerancji glukozy, obciążenia rodzinnego cukrzycą i przedwczesną
miażdżycą, uzależnienia od tytoniu. Na podstawie tego badania u każdego określano stopień
zagrożenia wystąpieniem cukrzycy. W tabeli I przedstawiono sposób przyporządkowania
punktów poszczególnym czynnikom ryzyka cukrzycy.
Tab. 1. Czynniki ryzyka cukrzycy i ich wartość punktowa
Czynniki
Wiek
BMI
Obwód pasa kobiety
Obwód pasa mężczyźni
25-44
45-54
55-64
Powyżej 65
>25 kg/m2 i 30 kg/m2
>30 kg/m2
< 80 cm
80 i <88 cm
88 cm
< 94 cm
94 <102 cm
102 cm
Punkty
0
2
3
4
1
2
0
3
4
0
3
4
24
Leczenie nadciśnienia lub ciśnienie powyżej 140/90
Występowanie cukrzycy w przeszłości (jeżeli kiedykolwiek lekarz
powiedział, ze jest zbyt wysoki poziom cukru we krwi lub cukrzyca lub
jeżeli kobieta urodziła dziecko z masą urodzeniową powyżej 4 kg)
I stopnia
Występowanie cukrzycy u krewnych
II stopnia
SUMA 0 % PUNKTÓW POWYZSZYCH
Wskaźnik Ryzyka Cukrzycy
CZYNNIKÓW RYZYKA
2
2
5
4
Przyporządkowanie punktów oparte zostało na modelu fińskim (J. Lindstrom Diabetes
Care, 2003, 24, 725) z dwoma modyfikacjami. W oryginale jako czynnik ryzyka dołączona
jest ocena aktywności fizycznej i codziennego spożycia warzyw i owoców, której w naszym
programie nie włączaliśmy ze względu na trudność jej obiektywnej oceny. Dołączono
natomiast obciążenie rodzinne, które w modelu fińskim nie występowało, aczkolwiek autorzy
w swej pracy sugerowali konieczność dołączenia tego czynnika oraz zasugerowali jego
wartość punktową. Osoby, które w powyższej ocenie osiągnęły co najmniej 9 punktów
zostawały uznane jako osoby z dużym ryzykiem wystąpienia cukrzycy.
U wszystkich uczestników programu wykonywano na czczo badanie glikemii oraz
poziomu całkowitego cholesterolu. U osób, u których poziom cholesterolu całkowitego
przekraczał 5,2 mmol/l wykonywano pomiar cholesterolu HDL i trójglicerydów. Wartość
cholesterolu LDL wyliczano z wzoru Friedewalda.
U osób, u których glikemia na czczo była >=6,1 mmol i < 7,0 mmol/l, lub wskaźnik
ryzyka cukrzycy wynosił co najmniej 9 punktów wykonywano test doustnego obciążenia
glukozą. W celu uniknięcia błędów przed laboratoryjnych test doustnego obciążenia glukozą
wykonywano według opracowanej instrukcji. U osób u których glikemia w pierwszym
badaniu przekraczała 7 mmol/l, wykonywano powtórne badanie i albo rozpoznawano
cukrzycę w przypadku potwierdzenia podwyższonej wartości glikemii, albo wykonywano test
doustnego obciążenia glukozą, gdy druga wartość glikemii na czczo była niższa od 7 mmol/l
Po zakończeniu etapu laboratoryjnego kwalifikowano uczestników programu
do dalszego postępowania. Osoby z prawidłową tolerancją glukozy i prawidłowymi
wartościami lipidogramu informowano, ze w chwili obecnej gospodarka lipidowa
i węglowodanowa jest u nich prawidłowa. Osoby z nieprawidłowymi wartościami lipidów
i upośledzoną tolerancją glukozy lub nieprawidłową glikemią na czczo zapraszano do udziału
w programie interwencyjnym, który stanowił 2 etap opisywanego Programu Prewencji
i polegał na edukacji prozdrowotnej (modyfikacja nieprawidłowego stylu życia) przez
wyszkolone pielęgniarki z biorących udział w programie jednostek
Po zakończeniu programu interwencyjnego uczestnik programu przechodził do etapu
3 w trakcie którego kontrolowano skuteczność takiego postępowania po 3 miesiącach dla
osób z dyslipidemią i po 12 miesiącach dla osób z upośledzoną tolerancją glukozy. Program
Prewencji Miażdżycy, Cukrzycy typu 2 i Nadciśnienia 2004-2006 ciągle trwa, ale wyniki
z pierwszych dwóch lat realizacji pozwalają wyciągnąć wnioski co do jego kontynuacji.
W trakcie badań przeprowadzonych w latach 2004/2005 ogółem zgłosiło się
na badania 40989 osób (27 555 kobiet i 13 434 mężczyzn) w wieku 25 do 97 lat. W każdej
grupie wiekowej zgłosiło się więcej kobiet niż mężczyzn, natomiast struktura wieku była
podobna dla obu płci Porównanie z populacją Krakowa w latach 2004/2005 wykazało
reprezentatywność badanej próby dla grup wiekowych powyżej 35 r. ż.
Zaburzenia gospodarki węglowodanowej stwierdzono u 15% mężczyzn i 13 % kobiet
25
Tab. 2 Częstość występowania zaburzeń tolerancji węglowodanów w zbadanej populacji
Krakowa
Tolerancja
węglowodanów
K
M
p
n
%
n
%
IFG
IGT
DM
1256
4,6
769
5,7
<0,001
1021
3,7
483
3,6
Ns
1141
4,1
719
5,4
<0,001
Oceniono także czułość i swoistość zastosowanej metody identyfikacji osób
zagrożonych wystąpieniem cukrzycy typu 2.
Stwierdzono, że czułość rozpoznawania cukrzycy typu 2 w oparciu o punkt odcięcia
dla stopnia ryzyka cukrzycy równy 9 w porównaniu do rozpoznawania cukrzycy w oparciu
o pomiar glikemii na czczo i/lub test doustnego obciążenia glukozą wynosi 73,9%, swoistość
70,5% a dodatni iloraz wiarygodności 2,5. Rozpoznanie przy pomocy systemu punktowego
cukrzycy typu 2 lub upośledzonej tolerancji glukozy zwiększa czułość do 82,4%.
Również na podstawie analizy krzywej ROC potwierdzono, że punkt odcięcia równy 9
jest optymalny dla rozpoznawania zaburzeń tolerancji węglowodanów w populacji Krakowa.
Skuteczność programu niefarmakologicznej interwencji (etap II) potwierdzona
w trakcie etapu III jest wysoka Pierwsze obserwacje (po upływie roku) wskazują, że u 24%
osób nastąpiła istotna poprawa parametrów gospodarki lipidowej, u ponad polowy poprawa
w zakresie gospodarki węglowodanowej, prawie 40% osób udało się zerwać z uzależnieniem
od tytoniu.
W programie planowanym do realizacji w latach 2007-2009 proponujemy niewielką
modyfikację opisywanego systemu określania stopnia zagrożenia wystąpieniem cukrzycy,
a mianowicie dołączenie do czynników ryzyka oceny aktywności fizycznej i oceny spożycia
warzyw i owoców. Wprowadzi to niewielką zmianę, mianowicie doda 2 proste pytania
do kwestionariusza, a dzięki temu będzie można porównywać wyniki naszych badań
z wynikami uzyskanymi w innych krajach posługujących się tym samym systemem (między
innymi w ramach programu „DE PLAN” czyli „Cukrzyca w Europie- Prewencja przez
Aktywność Fizyczną, Zmianę Stylu Życia i Interwencję Żywieniową”, w których część
jednostek realizujących program prewencji bierze także udział)
Drugą modyfikacją planowaną w latach 2007/2009 jest propozycja powtórnego badania osób,
które uczestniczyły w Programie w latach 2004/2006. Pozwoli to ocenić stopień zagrożenia
wystąpieniem powikłań miażdżycy układu sercowo naczyniowego i cukrzycy typu 2
w obserwacji prospektywnej, co wielokrotnie zwiększy rangę informacji uzyskanych na temat
zdrowotności społeczeństwa Krakowa.
Jednocześnie proponujemy aby kontynuować ocenę zagrożenia wystąpieniem cukrzycy
i miażdżycy u osób, które zechcą się zbadać po raz pierwszy. Jedyne różnice miedzy tymi
dwoma grupami badanych będą występowały w badaniu kwestionariuszowym w którym
zostaną dodatkowo zadane pytania o występowanie cukrzycy i powikłań układu sercowo
naczyniowego w ciągu czasu który upłynął od pierwszego badania.
26
Cel ogólny programu
Celem ogólnym programu jest ograniczenie zachorowalności na choroby układu krążenia
i cukrzycy typu II poprzez:
Identyfikację osób z wysokim ryzykiem rozwoju miażdżycy i cukrzycy typu 2
Przeprowadzenie dla wszystkich osób z ryzykiem programu interwencji
niefarmakologicznej.
Kontrola skuteczności programu interwencyjnego.
Prospektywna obserwacja osób – uczestników programu 2004/2006 w celu
identyfikacji osób u których wystąpiły powikłania sercowo-naczyniowe
lub cukrzycą.
Realizacja programu
Program będzie realizowany przez publiczne i niepubliczne zakłady opieki zdrowotnej
w mieście Krakowie w latach 2007-2009.
Podmioty realizujące program
W programie mogą uczestniczyć podmioty realizujące świadczenia z zakresu podstawowej
opieki zdrowotnej.
W programie biorą udział podmioty uczestniczące w programie międzynarodowym „DEPLAN”, które realizują go do roku 2008 według osobnego protokołu zbliżonego do programu
prewencji miażdżycy, cukrzycy typu 2 i nadciśnienia.
Populacja objęta programem
Program profilaktyki miażdżycy, cukrzycy typu 2 i nadciśnienia adresowany jest do:
Uczestników Programu Prewencji Miażdżycy, Cukrzycy typu 2 i Nadciśnienia
w latach 2004-2006.
Osób, które nie brały udziału w programie w latach 2004-2006, są mieszkańcami
Krakowa, ukończyły 25 rok życia i które nie przebyły zawału mięśnia
sercowego lub udaru mózgu i nie są w momencie badania leczone z powodu
cukrzycy typu 2.
Populacja objęta programem w latach 2004-2006 to ok. 50 000 osób planowana jest wykonanie badań kontrolnych u co najmniej 70% zbadanych
w latach ubiegłych.
Planowane jest przebadanie po raz pierwszy ok. 20 000 tys. mieszkańców
Krakowa.
Sposób realizacji programu
W ramach programu przeprowadzone zostaną:
Dla osób uczestniczących po raz pierwszy w programie
I ETAP
1. Konsultacja pielęgniarska obejmująca:
27
Ankietę na temat czynników ryzyka miażdżycy i cukrzycy (dodatkowe 2 pytania
w używanej w latach poprzednich ankiecie).
Dwukrotny pomiar ciśnienia tętniczego.
Pomiar wzrostu oraz masy ciała i określenie wskaźnika BMI, pomiar obwodu
pasa i bioder.
Pobranie krwi do badań laboratoryjnych.
2. Oznaczenie poziomu glikemii oraz lipidogramu (u wszystkich cholesterolu
całkowitego, w razie wartości przekraczającej 5,2 mmol/l – cholesterolu HDL
i trójglicerydów).
2 a. Przeprowadzenie doustnego testu obciążenia glukozą w grupie ryzyka.
3. Konsultacja lekarska obejmująca:
Dwukrotny pomiar ciśnienia tętniczego
Ocenę stanu gospodarki lipidowej i węglowodanowej wraz z oceną ryzyka
rozwoju chorób układu krążenia i cukrzycy typu 2
Skierowanie osób z nieprawidłową gospodarka lipidową i węglowodanową
lub obciążonych ryzykiem rozwoju chorób układu krążenia i cukrzycy typu 2
na szkolenie modyfikujące nieprawidłowy styl życia (przeprowadzane przez
pielęgniarkę)
-
II ETAP
1.
Szkolenie dotyczące stylu życia prowadzone przez pielęgniarkę
Spotkanie pierwsze- pomiary antropometryczne, ocena stopnia nadwagi,
pomiar ciśnienia tętniczego, ocena dotychczas stosowanej diety
i wydatkowanej średniej dobowej energii. Korekta nieprawidłowych nawyków
żywieniowych, zalecenia dietetyczne
Spotkanie drugie (ok. 2 tyg. po pierwszym)- pomiary antropometryczne, ocena
stopnia realizacji zaleconej diety, dalsza korekta dietetyczna, zalecenia
dotyczące indywidualnego wysiłku fizycznego
Spotkanie trzecie - ok. 2tyg po poprzednim – pomiary antropometryczne,
ocena stopnia realizacji zalecanej diety i wysiłku fizycznego Korekta diety
i zaleceń dotyczących wysiłku fizycznego. Dla osób uzależnionych od tytoniu:
ocena testu Fagerströma i Schneider, zalecenia dotyczące leczenia uzależnienia
od tytoniu.
Spotkanie czwarte – ok. 4 tyg. po poprzednim. Pomiary antropometryczne,
pomiar ciśnienia tętniczego. Ocena stopnia realizacji zaleceń dotyczących diety
i wysiłku fizycznego. Dla osób uzależnionych – ocena wyników leczenia
uzależnienia od tytoniu.
III ETAP
1.
2.
Kontrola osób ze stwierdzanymi wcześniej zaburzeniami gospodarki lipidowej 3
miesiące po rozpoczęciu programu interwencyjnego.
Konsultacja
pielęgniarska
-ocena
wyników
realizacji
programu
interwencyjnego- pomiary antropometryczne, pomiar ciśnienia tętniczego krwi,
ocena uzależnienia od tytoniu
Badania laboratoryjne- lipidogram
Konsultacja lekarska – decyzja o dalszym sposobie leczenia
Kontrola osób z upośledzoną tolerancją glukozy – 12 miesięcy po rozpoczęciu
programu interwencji niefarmakologicznej
28
-
-
Konsultacja
pielęgniarska
-ocena
wyników
realizacji
programu
interwencyjnego- pomiary antropometryczne, pomiar ciśnienia tętniczego krwi,
ocena uzależnienia od tytoniu
Badania laboratoryjne- test doustnego obciążenia glukozą
Konsultacja lekarska- decyzja o dalszym sposobie leczenia
Dla osób uczestniczących w programie w latach 2004/2006.
I ETAP
1. Konsultacja pielęgniarska obejmująca:
Ankietę na temat czynników ryzyka miażdżycy i cukrzycy jak dla osób
uczestniczących po raz pierwszy
Ankietę na temat występowania chorób układu krążenia i cukrzycy w czasie
który upłynął od I badania
Dwukrotny pomiar ciśnienia tętniczego
Pomiar wzrostu oraz masy ciała i określenie wskaźnika BMI, pomiar obwodu
pasa i bioder
Pobranie krwi do badań laboratoryjnych
2. Oznaczenie poziomu glikemii oraz lipidogramu (u wszystkich cholesterolu
całkowitego, w razie wartości przekraczającej 5,2 mmol/l – cholesterolu HDL
i trójglicerydów)
2 a. Przeprowadzenie doustnego testu obciążenia glukozą w grupie ryzyka
3. Konsultacja lekarska obejmująca:
Dwukrotny pomiar ciśnienia tętniczego
Ocenę stanu gospodarki lipidowej i węglowodanowej w stosunku do wyników
osiągniętych w trakcie poprzedniego badania wraz z aktualną oceną ryzyka
rozwoju chorób układu krążenia i cukrzycy typu 2
Skierowanie osób, u których po raz I stwierdzono nieprawidłową gospodarkę
lipidową i węglowodanową lub obciążenie ryzykiem rozwoju chorób układu
krążenia i cukrzycy typu 2 na szkolenie modyfikujące nieprawidłowy styl życia
( przeprowadzane przez pielęgniarkę)
Skierowanie osób, u których utrzymuje się zagrożenie wystąpieniem
miażdżycy i cukrzycy lub nastąpiła jego progresja na szkolenie grupowe
prowadzone przez pielęgniarkę
II ETAP
1.
Szkolenie indywidualne dotyczące stylu życia prowadzone przez pielęgniarkę
- Spotkanie pierwsze- pomiary antropometryczne, ocena stopnia nadwagi,
pomiar ciśnienia tętniczego, ocena dotychczas stosowanej diety
i wydatkowanej średniej dobowej energii. Korekta nieprawidłowych nawyków
żywieniowych, zalecenia dietetyczne
- Spotkanie drugie ( ok. 2 tyg. po pierwszym)- pomiary antropometryczne, ocena
stopnia realizacji zaleconej diety, dalsza korekta dietetyczna, zalecenia
dotyczące indywidualnego wysiłku fizycznego
- Spotkanie trzecie - ok. 2tyg po poprzednim – pomiary antropometryczne,
ocena stopnia realizacji zalecanej diety i wysiłku fizycznego Korekta diety
i zaleceń dotyczących wysiłku fizycznego. Dla osób uzależnionych od tytoniu:
ocena testu Fagerströma i Schneider, zalecenia dotyczące leczenia uzależnienia
od tytoniu.
29
-
Spotkanie czwarte – ok. 4 tyg. po poprzednim. Pomiary antropometryczne,
pomiar ciśnienia tętniczego. Ocena stopnia realizacji zaleceń dotyczących diety
i wysiłku fizycznego. Dla osób uzależnionych – ocena wyników leczenia
uzależnienia od tytoniu.
Szkolenie grupowe dla osób z brakiem poprawy lub progresją miażdżycy lub cukrzycy.
Co najmniej 10 grupowych sesji dla 10-14 osób, w których szczególny nacisk zostanie
położony na motywowanie do zmian nieprawidłowego stylu życia. Spotkania te mają służyć
inicjowaniu powstawania tzw. grup wsparcia dla osób pragnących zmienić dotychczasowy
styl życia
III ETAP
Dla osób ze stwierdzonym po raz pierwszy zagrożeniem wystąpienia miażdżycy lub cukrzycy
1.
2.
Kontrola osób ze stwierdzanymi wcześniej zaburzeniami gospodarki lipidowej 3
miesiące po rozpoczęciu programu interwencyjnego.
Konsultacja
pielęgniarska
-ocena
wyników
realizacji
programu
interwencyjnego- pomiary antropometryczne, pomiar ciśnienia tętniczego krwi,
ocena uzależnienia od tytoniu
Badania laboratoryjne- lipidogram
Konsultacja lekarska – decyzja o dalszym sposobie leczenia
Kontrola osób z upośledzoną tolerancją glukozy – 12 miesięcy po rozpoczęciu
programu interwencji niefarmakologicznej
Konsultacja
pielęgniarska
-ocena
wyników
realizacji
programu
interwencyjnego- pomiary antropometryczne, pomiar ciśnienia tętniczego krwi,
ocena uzależnienia od tytoniu
Badania laboratoryjne- test doustnego obciążenia glukozą
Konsultacja lekarska- decyzja o dalszym sposobie leczenia
Osoby u których stwierdzono brak poprawy w stosunku do badania w latach 2004/2006
nie podlegają III etapowi.
II Program edukacyjno-profilaktyczny wczesnego wykrywania
raka piersi.
Opracował:
Profesor Leszek Kołodziejski - Konsultant Wojewódzki w dziedzinie
chirurgii onkologicznej
Przesłanki dla realizacji programu
Rak piersi jest najczęściej występującym nowotworem u kobiet (19%) i stanowi
najczęstszą przyczynę zgonu z powodu nowotworów (14,1%).
Zachorowalność dynamicznie wzrasta (3,5% rocznie). W Krakowie zachorowuje na raka
piersi ok. 200 kobiet rocznie. 95% kobiet zapada w wieku powyżej 40 roku życia –
ze wzrostem wieku zachorowalność szybko rośnie.
30
Wyleczalność raka piersi w Polsce wynosi ok. 50%, w Krakowie 55%, w krajach
„starej UE”66%, w krajach skandynawskich 70-80%.
Przyczyną niezadowalających wyników leczenia raka piersi w Polsce i Krakowie jest
rozpoznawanie raka w późnych stadiach zaawansowania (połowa chorych w III i IV stopniu
zaawansowania). Obecnie w Polsce odsetek wykrytych „wczesnych” raków piersi sięga 20%,
podczas gdy w Skandynawii i Finlandii ok. 80%.
Głównymi przyczynami późnego wykrywania raka w Polsce są:
późne zgłaszanie się do lekarza chorych z objawami,
zaniedbywania regularnego samobadania piersi (tylko 5% kobiet
je przeprowadza) i badań mammograficznych u kobiet bezobjawowych,
braki w edukacji onkologicznej także fachowych pracowników służby zdrowia,
zbyt niska dostępność mammografów.
W Polsce, w sytuacji niedoinwestowania i niedofinansowania państwowej służby zdrowia
największym problemem decydującym pośrednio o niezadowalających wynikach leczenia
raka piersi są braki w edukacji onkologicznej społeczeństwa. Przedkładają się one na:
lekceważenie objawów ze strony piersi przez chore i lekarzy,
niewykorzystanie możliwości istniejących placówek służby zdrowia w zakresie
profilaktyki wtórnej,
mylenie możliwości diagnostycznych mammografii i ultrasonografii,
zaniedbywanie systematyczności badań.
Podniesienie poziomu edukacji onkologicznej kobiet wchodzących w okres pełnej
dojrzałości pozwoli na wyrobienie u nich nawyku systematycznego badania piersi
(samobadanie + mammografia + badanie przez lekarza) i wymuszenie przeprowadzenia
regularnych badań u kobiet bez objawów klinicznych. Istotnie korzystnym aspektem edukacji
jest obniżenie poziomu lęku (wysokiego w naszej populacji) przed wykryciem raka –
pociągającym za sobą operacje zniekształcające pierś lub powodujące jej amputacje (90%
aktualnie wykonywanych operacji raka piersi w Polsce).
W literaturze naukowej wykazano korzyści płynące z samobadania i badania piersi
przez lekarza a także skryningu mammograficznego u kobiet po 50 roku życia w postaci
obniżenia umieralności z powodu raka.
Specyficzność mammografii wynosi 91-95%, tylko 10% podejrzanych
mammograficznie zmian stanowi rzeczywisty rak piersi – stąd wysoka cena wykrycia
pojedynczego przypadku. Z powodu wysokich kosztów skryningu populacyjnego nigdy
nie objęto nim całej populacji kraju ani nawet miasta Krakowa.
W sytuacji braku realnych perspektyw istotnej poprawy finansowania służby zdrowia,
a zwłaszcza badań profilaktycznych, nadrzędnym celem staje się poprawa edukacji
onkologicznej kobiet. Inwestowanie nawet niewielkich środków finansowych w programy
edukacyjne może pośrednio wypłynąć na poprawę profilaktyki wtórnej raka piersi. Istotną
rolę może tu odegrać zmiana postawy kobiet wobec badań profilaktycznych z biernej
na czynną wynikającą z nawyku dbałości o swoje zdrowie i egzekwującą wykonywanie badań
w placówkach służby zdrowia.
Dotychczas przeprowadzone „akcje” oraz Program „Zdrowy Kraków 2004-2006”
wykazały niską zgłaszalność na poziomie ok. 1/3 zaproszonych pisemnie do udziału
w Programie (przy założonej 50% frekwencji). Spowodowało to włączenie do programu
starszych roczników kobiet zgłaszających się czynnie (bez zaproszeń). Świadczy
to o większym zainteresowaniu stanem zdrowia kobiet w okresie menopauzy
i pomenopauzalnym.
31
Niniejszy program powinien być zatem adresowany do kobiet w okresie
przedmenopauzalnym przed zażywaniem hormonalnej terapii zastępczej, czynnych
zawodowo i społecznie, gdzie można wcześnie, przy jeszcze niskim ryzyku zachorowania,
rozpocząć edukację prozdrowotną. Edukacja kobiet w wieku 46-49 lat badanych dodatkowo
uzupełniłaby większość skryningów (np. NFZ) obejmujących populację po 50 roku życia.
Proponowany na lata 2007-2009 Program stanowi logiczną kontynuację poprzedniego
z lat 2004-2006. Docelowo oba Programy powinny objąć populację kobiet pomiędzy 40 a 50
rokiem życia, tj. kobiet, u których dotychczas nie przeprowadzono żadnych programów
skryningowych.
Ponieważ zgłaszalność w poprzednim Programie kobiet 40-letnich wyniosła ok. 1/3
zaproszonych proponuje się objęcie Programem oprócz kobiet 40 letnich (rocznik 1967-1969)
także roczniki 1958-1963 (wiek 46-49 lat) – dotychczas nieuczestniczących w żadnych
programach wg następującego schematu (zaproszenie roczników 1958 do 1963 uzależnione
będzie od wysokości środków finansowych przeznaczonych na program):
Rok 2007: zaproszone do Programu, kobiety roczników:
1967 - 40 letnie
szacowana zgłaszalność ok. 1 300
1959 - 48 letnie
szacowana zgłaszalność ok. 1300
1958 - 49 letnie
szacowana zgłaszalność ok. 1300
Razem ok. 4 000 kobiet
Rok 2008: 1968 - 40 letnie
szacowana zgłaszalność ok. 1300
1961 - 47 letnie
szacowana zgłaszalność ok. 1300
1960- 48 letnie
szacowana zgłaszalność ok. 1300
Razem ok. 4 000 kobiet
Rok 2009: 1969 - 40 letnie
szacowana zgłaszalność ok. 1300
1963 - 46 letnie
szacowana zgłaszalność ok. 1300
1962 - 47 letnie
szacowana zgłaszalność ok. 1300
Razem ok. 4 000 kobiet
Szacuje się nieco wyższą zgłaszalność kobiet z roczników wcześniejszych co przemawia
za pewnym wykorzystaniem środków przeznaczonych na Program.
Do Programu nie będą kwalifikowane kobiety, u których przeprowadzono badanie
mammograficzne w okresie krótszym niż rok.
Cel Programu
Celem ogólnym Programu jest edukacja w kierunku propagowania profilaktyki wtórnej raka
piersi jako postępowania prozdrowotnego u kobiet począwszy od 40 roku życia. Należą
do niej 3 nieodłącznie związane elementy:
1) samobadanie piersi raz w miesiącu,
2) badanie piersi przez lekarza raz w roku,
3) mammografia raz na 1-1,5 roku.
Cel bliski: skryning zmierzający do wykrycia raka piersi we wczesnej fazie rozwoju (stany
przedkliniczne).
Cel dalszy: wdrożenie prozdrowotnych zachowań w skali populacji co spowoduje
kontynuacje regularnych badań u kobiet z ich własnej inicjatywy, a nie
biernego uczestnictwa w akcjach mammograficznych.
32
Cel strategiczny: zwiększenie odsetka wykrywanych raków piersi w stanach przedklinicznych
(u chorych bezobjawowych) – zwiększenie odsetka chorych leczonych
metodami oszczędzającymi pierś i pachę oraz istotna poprawa wyleczalności
raka piersi w skali populacji Miasta Krakowa.
Podmioty realizujące Program
Publiczne i niepubliczne zakłady opieki zdrowotnej w mieście Krakowie w latach 2007-2009.
W programie mogą uczestniczyć podmioty świadczące specjalistyczne usługi onkologiczne.
Populacja objęta Programem
Program adresowany jest do wszystkich kobiet, mieszkanek
rozpoczynających 40 rok życia w danym roku kalendarzowym tj.:
miasta
Krakowa
rocznik 1967- ok. 4000 oraz rocznik 1958 i 59 w sumie 8000
rocznik 1968- ok. 4000 oraz rocznik 1960 i 61 w sumie 8000
rocznik 1969- ok. 4000 oraz rocznik 1962 i 63 w sumie 8000
w sumie
12000
w sumie
24 000
Planuje się zaproszenie do Programu 36000 kobiet – przy dotychczasowej frekwencji
uczestnictwo w Programie szacuje się na 12000 tj. rocznie po ok. 4000 kobiet w/w
roczników.
W przypadku niezrealizowania zaplanowanych środków finansowych w danym roku istnieje
możliwość włączenia do programu kobiet z roczników poprzednich (starszych) w miarę
zgłoszeń.
Sposób realizacji Programu
Program przewiduje:
1.
Promocja Programu w mediach.
2.
Bezpośrednio informację listem (zawiadomienie) wysłanym na adres domowy do
wszystkich kobiet w mieście Krakowie rozpoczynających w danym roku 40 rok
życia oraz odpowiednie roczniki starsze (ok. 12000 kobiet rocznie).
3.
Konsultację lekarza specjalisty oraz wypełnienie ankiety.
4.
Wykonanie badania mammograficznego (częstość wykonywania badania 1-1,5 lat).
5.
Ocena wyników badania mammograficznego oraz ewentualne skierowanie
do ośrodka onkologicznego.
6.
Pouczenie zgłaszających się kobiet co do sposobu samokontroli piersi
oraz wręczenie broszury na temat sposobu wykonywania takiej samokontroli
(broszurę zapewni Urząd Miasta Krakowa).
7.
Personel medyczny biorący udział w programie zostanie przeszkolony w zakresie
sposobu realizacji programu oraz profilaktyki raka piersi.
8.
Właściwe przygotowanie gabinetów do obsługi programu, zabezpieczenie
sprawnego sprzętu (mammografy).
33
III Program profilaktyki i wczesnego wykrywania raka szyjki
macicy.
Opracował:
Profesor Antoni Basta - Konsultant Wojewódzki w dziedzinie ginekologii
i położnictwa
Przesłanki dla realizacji programu, uzasadnienie jego realizacji, dane epidemiologiczne.
Pomimo prowadzenia od kilkudziesięciu lat aktywnej profilaktyki raka szyjki macicy
jest on drugim pod względem częstości występowania nowotworem złośliwym wykrywanym
u kobiet na świecie. W statystyce umieralności kobiet z powodu nowotworów złośliwych rak
szyjki macicy zajmuje trzecie miejsce. Według danych publikowanych w Polsce
oraz cytowanych aktualnie przez liczące się w świecie periodyki naukowe zachorowalność na
raka szyjki macicy w naszym kraju utrzymuje się wciąż na bardzo wysokim poziomie. Rak
szyjki macicy jest czwartym pod względem częstości występowania nowotworem złośliwym
rozpoznawanym u kobiet w Polsce (Nowotwory złośliwe w Polsce w roku 2000,
J. Didkowska i wsp.). Polska zajmuje aktualnie niechlubne pierwsze miejsce wśród krajów
Unii Europejskiej pod względem liczby nowych zachorowań na raka szyjki macicy rocznie18,1 w przeliczeniu na 100 000 kobiet. Każdego roku notuje się w naszym kraju około 4 000
nowych zachorowań i blisko 2000 zgonów spowodowanych rakiem szyjki macicy. Wyższą
zachorowalność obserwuje się w krajach Ameryki Południowej; Argentyna (dane z miasta
Concordia) 30,4, Peru (dane z miasta Trujillo), Brazylia od 44,4 do 83,2 (dane odpowiednio
z miasta Belem i Reclife), oraz w Afryce. Wysoka zachorowalność na raka szyjki macicy
w Polsce porównywalna z krajami trzeciego świata ma swoje dwojakie uzasadnienie.
Na pierwszy plan wysuwa się rozpowszechnienie czynników ryzyka rozwoju raka szyjki
macicy, które są stosunkowo dobrze poznane i opisane.
Czynniki główne
- zakażenie HPV 16/18 i innymi typami
onkogennymi
- wiek
- wczesne rozpoczęcie współżycia
płciowego
- duża liczba partnerów płciowych
- duża liczba porodów
- palenie papierosów
- niski status socjoekonomiczny
- CIN2 i CIN 3 w wywiadzie
Czynniki prawdopodobne
- wieloletnie stosowanie hormonalnych leków
antykoncepcyjnych
- dieta uboga w antyoksydanty
- częste stany zapalne pochwy wywołane
przez:
* Chlamydia trachomatis
* Neisseria gonorrhoeae
* HSV 2
Trudno stwierdzić z całą pewnością, który z przedstawionych w tabeli głównych
czynników ryzyka rozwoju raka szyjki macicy (poza zakażeniem HPV) obdarzony jest
większym znaczeniem prognostycznym. Ale już pobieżna analiza wskazuje na wyraźny
związek niektórych z wymienianych czynników ryzyka z przyjętymi w Polsce wzorcami
i standardami obowiązującymi w życiu codziennym. Przykładowo wciąż niesłychanie wysoka
liczba mężczyzn i kobiet palących nałogowo papierosy czy stosunkowo niski status
socjoekonomiczny w porównaniu do innych krajów Unii Europejskiej. Niski status
socjoekonomiczny wiąże się również z innymi, prawdopodobnymi czynnikami
34
podwyższonego ryzyka rozwoju raka szyjki macicy. Chodzi tu między innymi o dietę ubogą
w antyoksydanty, niski poziom wykształcenia i świadomości społecznej, nieregularne
korzystanie z opieki medycznej, częste i nieleczone stany zapalne pochwy itp. Druga
z wspomnianych powyżej przyczyn złej sytuacji epidemiologicznej dotyczącej raka szyjki
macicy w Polsce to brak skutecznego programu profilaktyki onkologicznej. O tym,
że skuteczna profilaktyka może radykalnie zmienić złą sytuację epidemiologiczną dotyczącą
zachorowalności na raka szyjki macicy może świadczyć dobitnie przykład krajów
skandynawskich.
W Finlandii wprowadzono w latach 60-siątych nowy program aktywnej profilaktyki
raka szyjki macicy. Należy zaznaczyć, że faktycznym powodem wdrożenia skutecznej
profilaktyki w tym kraju była zła sytuacja epidemiologiczna, bardzo zbliżona pod wieloma
względami do obecnej sytuacji epidemiologicznej w Polsce. Współczynnik zachorowalności
na raka szyjki macicy w Finlandii w latach 60-tych oscylował wokół 15. Po wprowadzeniu
skutecznego, aktywnego programu skrinigowych badań cytologicznych początkowo jeszcze
z wykorzystaniem klasyfikacji oceny wymazów wg Papanicolau, współczynnik
zachorowalności obniżył się do 5,0 w roku 1985. Podobny pozytywny skutek odniosły
analogiczne do fińskich reformy zasad profilaktyki przeprowadzone w innych krajach
skandynawskich. W Szwecji współczynnik zachorowalności na raka szyjki macicy w okresie
czasu analogicznym do reform fińskich, obniżył się z 20,0 do 10,0. W Danii zachorowalność
na raka szyjki zmalała z 35/100 000 kobiet/rok do 15/100 000 kobiet/rok.
Cel ogólny programu, cele szczegółowe programu
Cel ogólny:
Obniżenie zachorowalności i umieralności kobiet na raka szyjki macicy wśród mieszkanek
miasta Krakowa w latach 2007-2009.
Cele szczegółowe:
1.
2.
3.
4.
5.
6.
Wykrywania stanów przednowotworowych (CIN1, CIN2, CIN3).
Wyodrębnienie grupy podwyższonego ryzyka, wymagającej badań cytologicznych
częstszych, niż co 3 lata.
Współpraca z Wojewódzkim Ośrodkiem Koordynującym Narodowy Program
Profilaktyki Raka Szyjki Macicy i współpraca z Oddziałem Małopolskim
Narodowego Funduszu Zdrowia w tworzeniu centralnej bazy danych kobiet
uczestniczących w programie na lata 2007-2014.
Podniesienie poziomu świadomości społecznej, w kwestii badań profilaktycznych.
Przygotowanie wyspecjalizowanej kadry realizującej program.
Wprowadzenie światowych standardów postępowania profilaktycznego (edukacja
i podnoszenie kwalifikacji osób realizujących program – ginekolodzy, kolposkopiści,
patomorfolodzy, cytotechnicy).
Realizacja programu
Program będzie realizowany przez publiczne i niepubliczne zakłady opieki zdrowotnej
w mieście Krakowie w latach 2007- 2009 wyłonione drogą konkursu po akceptacji
Kierownika Wojewódzkiego Ośrodka Koordynującego Narodowy Program Profilaktyki Raka
Szyjki Macicy (Prof. dr hab. med. Antoni Basta)
35
Podmioty realizujące program
Placówki realizujące program muszą spełniać wymagania określone w obowiązujących
przepisach, w szczególności w:
- rozporządzeniu Ministra Zdrowi i Opieki Społecznej z dnia 21 września 1992r.
w sprawie wymagań, jakim powinny odpowiadać pod względem fachowym
i sanitarnym pomieszczenia i urządzenia zakładu opieki zdrowotnej (Dz.U. Nr 74
poz. 366 z późn. zm.) – w odniesieniu do zakładów opieki zdrowotnej;
- rozporządzenia Ministra Zdrowia z dnia 9 marca 2000r. w sprawie wymagań, jakim
powinny odpowiadać pomieszczenia, urządzenia i sprzęt medyczny, służące
indywidualnej, specjalistycznej praktyki lekarskiej i grupowej praktyki lekarskiej
(Dz.U. Nr 20, poz. 254) – w odniesieniu do praktyk lekarskich.
- co najmniej 2 ginekologów- położników specjalistów II stopnia (w tym jeden
wyspecjalizowany w cytodiagnostyce);
- lekarz ginekolog - kolposkopista, dysponujący doświadczeniem praktycznym
w wykonywaniu kolposkopii oraz w onkologii ginekologicznej
- preferowane będą jednostki realizujące program w latach 2004-2006,
które uzyskały pozytywną opinię Kierownika WOK (Prof. A. Basty) oraz UMK
Populacja objęta programem
Populacja badana – kobiety w wieku 25-59 lat.
Wg danych GUS – stan na dzień 30.06.2004r., populacja kobiet w Polsce w wieku 25-59 lat
wynosi 9 502 169.
Należy dołożyć wszelkich starań aby badaniem były objęte szczególnie kobiety, u których nie
wykonywano badania cytologicznego w ostatnich 3 latach. Szczególnie istotne jest
pozyskanie do programu kobiet o tzw. niższym statusie socjoekonomicznym.
Szczegółowy sposób realizacji programu.
Etap podstawowy – wykonuje lekarz ginekolog (preferowany jest lekarz ginekolog
realizujący w przeszłości kontrakt z NFZ)
-
-
pobranie wymazu przez lekarza ginekologa, realizującego kontrakt z Narodowym
Funduszem Zdrowia, za pomocą jednorazowego wziernika, szczoteczki typu
cervex-brush;
powierzchnia pola rozmazu cytologicznego na szkiełku podstawowym – min.
1200 mm2;
natychmiastowe utrwalenie (cytofix lub alkohol 96%);
badanie ginekologiczne;
wypełnienie ankiety – opracowanej przez WOK
przekazanie materiału, wraz z ankietą do pracowni cytodiagnostycznejmieszczącej się w Wojewódzkim Ośrodku Koordynującym Narodowy Program
Profilaktyki Raka Szyjki Macicy – Szpital Uniwersytecki w KrakowieProf. Dr hab. med. Antoni Basta
36
Etap diagnostyczny – wykonuje pracownia cytodiagnostyczna podlegająca kontroli jakości
wojewódzkiego ośrodka koordynującego
wybarwienie preparatu;
ocena mikroskopowa;
przesłanie przez cytologa sformułowania ostatecznego wyniku cytologicznego
(w systemie TBS i PAP);
ewaluacja wyników dodatnich przez patomorfologia oraz wewnętrzny retest 10%
wyników ujemnych;
przekazanie rozpoznania cytologicznego do lekarza pierwszego kontaktu;
wyniki cytologiczne oceniane jako nieprawidłowe (ASC-US,ASC-H, AGC, LSIL,
HSIL i rak) są wskazaniem do prowadzenia dalszej diagnostyki w wojewódzkim
ośrodku koordynującym.
prowadzenie archiwum oryginalnych wyników i zbioru preparatów, które
powinny być przechowywane przez 5 lat (preparaty z nieprawidłowym wynikiem
wymazu cytologicznego są przechowywane w wojewódzkim ośrodku
koordynacyjnym)
przekazywanie w odstępach miesięcznych kopii wypełnionej dokumentacji
kobiety uczestniczącej w skryningu do wojewódzkiego ośrodka koordynującego
celem wprowadzenia ich do komputerowej bazy danych
Monitorowanie i ewaluacja programu:
1. Zgłaszalność kobiet na badania
liczba kobiet w populacji objętej programem,
liczba kobiet, które zgłosiły się na badanie cytologiczne w ramach programu
profilaktycznego.
2. Efektywność realizacji programu
- liczba kobiet z prawidłowym wynikiem badania cytologicznego,
- liczba kobiet, u których wykryto zmiany łagodne,
- liczba kobiet z podejrzeniem raka szyjki macicy,
- liczba kobiet z rozpoznaną śródnabłonkową neoplazją szyjki macicy
- liczba kobiet, u których rozpoznano raka szyjki macicy.
Wymagania stawiane realizatorom
1. Kwalifikacje personelu
Placówki
realizujące
program
muszą
spełniać
wymagania
określone
w obowiązujących przepisach, w szczególności w:
- rozporządzeniu Ministra Zdrowi i Opieki Społecznej z dnia 21 września 1992r.
w sprawie wymagań, jakim powinny odpowiadać pod względem fachowym
i sanitarnym pomieszczenia i urządzenia zakładu opieki zdrowotnej (Dz.U. Nr
74 poz. 366 z późn. zm.) – w odniesieniu do zakładów opieki zdrowotnej;
- rozporządzenia Ministra Zdrowia z dnia 9 marca 2000r. w sprawie wymagań,
jakim powinny odpowiadać pomieszczenia, urządzenia i sprzęt medyczny,
służące indywidualnej, specjalistycznej praktyki lekarskiej i grupowej praktyki
lekarskiej (Dz.U. Nr 20, poz. 254) – w odniesieniu do praktyk lekarskich.
- co najmniej 2 ginekologów- położników specjalistów II stopnia (w tym jeden
wyspecjalizowany w cytodiagnostyce);
- lekarz ginekolog - kolposkopista, dysponujący doświadczeniem praktycznym
w wykonywaniu kolposkopii oraz w onkologii ginekologicznej
37
2.
3.
4.
Wymagany sprzęt i aparatura
- vide pkt. a oraz wymagania wpisane w realizację programu w latach 20042006
Dostępność świadczeń
- 5 dni w tygodniu w godzinach 8.00 – 16.00
dodatkowe wymagania
- preferowane będą jednostki realizujące program w latach 2004-2006,
które uzyskały pozytywną opinię Kierownika WOK (Prof. A. Basty)
oraz UMK
IV Program wczesnego wykrywania raka jelita grubego.
Opracował:
Profesor Jan Kulig - Konsultant Wojewódzki w dziedzinie chirurgii
ogólnej.
W rejonie Małopolski i Podkarpacia nowotwory stanowią drugą co do częstości
przyczyną zachorowalności i umieralności po schorzeniach układu krążenia. Wzrost
zachorowalności i zgonów z powodu nowotworów złośliwych wynika z różnych przyczyn,
w tym ze wzrostu liczby ludności, zwiększenia liczebności grup wiekowych, w których
zachorowalność jest szczególnie wysoka, niekorzystnych postaw prozdrowotnych
społeczeństwa /niewłaściwe odżywianie, alkohol, palenie tytoniu/, a także, co należy
podkreślić z całą stanowczością, niezadowalającej poprawy wczesnego rozpoznawania,
i co z tym jest związane, z wyników leczenia. Nowotwory przewodu pokarmowego dają zbyt
późno charakterystyczne objawy, co sprawia, że chorzy trafiają do oddziałów chirurgicznych,
a więc podstawowego miejsca leczenia tych schorzeń zbyt późno i w zaawansowanych
stadiach choroby nowotworowej. Stanowi to bardzo istotny problem, bowiem jedynie
wczesne wykrycie daje szansę pełnego wyleczenia. Zaznaczyć należy, że istnieją gotowe
projekty postępowania diagnostyczno-leczniczego opracowane przez nadzór krajowy
w dziedzinie chirurgii onkologicznej oraz Polską Unię Onkologii dotyczące nowotworów
przewodu pokarmowego, tj.: żołądka, trzustki, dróg żółciowych, wątroby, jelita grubego
i odbytnicy, a także sutka, tarczycy i płuc, które powinny być uwzględnione i wykorzystane
przez zespoły badawcze.
Zagadnienia dotyczące diagnostyki i leczenia raka jelita grubego w szerokim zakresie
zostały opracowane przez wieloośrodkowy zespół specjalistów z ośrodków onkologicznych
przy współudziale zespołu I Katedry Chirurgii Ogólnej i Kliniki Chirurgii
Gastroenterologicznej CM UJ w Krakowie, co zostało opublikowane w monografii
pod redakcją prof. dr hab. med. Marka Pawlickiego pt. „Rak okrężnicy - diagnostyka,
leczenie, kontrowersje”.
Obecnie realizowany jest na zlecenie Urzędu Miasta Krakowa dwuetapowy program
wczesnej wykrywalności raka jelita grubego i odbytnicy. Rak jelita grubego jest obecnie
drugim co częstości występowania zarówno u mężczyzn, jak i u kobiet /25 - 28 nowych
zachorowań na 100 000 osób w skali rocznej/, a obserwowane współczynniki zapadalności
na to schorzenie mają stałą tendencję wzrostową, zarówno w Polsce, jak i na świecie. Rocznie
notuje się w Polsce 12 000 zachorowań na raka jelita grubego i odbytnicy. Rak jelita grubego
stanowi jedną z najczęstszych przyczyn zgonów z powodu nowotworów złośliwych przewodu
38
pokarmowego. Jedynie wczesna wykrywalność nowotworów stanowi jeden z głównych
czynników poprawiających wyniki leczenia, a odsetki 5-letniego przeżycia we wczesnych
stadiach zaawansowania przekraczają 80%. Dotychczas program realizowany był
dwuetapowo. Po dwóch latach realizacji tego programu, w ramach I etapu przeprowadzono
5285 badań ankietowych, w wyniku których do II etapu, tj. badań pogłębionych
(kolonoskopii) skierowano 1081 osób. Badanie kolonoskopowe wykonano u 452 osób,
co stanowi jedynie 41% zakwalifikowanych do tego badania. Jedynie u 4 osób rozpoznano
raka jelita grubego, a u 88 osób zmiany chorobowe zaliczane do zmian lub stanów
przedrakowych. Ten niski odsetek badań kolonoskopowych wynikał wyłącznie z ograniczeń
finansowych uniemożliwiających zakontraktowanie większej ilości badań.
Jak wynika z wielu doświadczeń w przeprowadzaniu tego typu badań oraz licznych
publikacji w literaturze krajowej i zagranicznej tak prowadzony program nie daje
reprezentatywnych wyników. Dwuetapowy program profilaktyczny obejmujący badania
przesiewowe i pogłębione winien być realizowany w oparciu o duże liczbowo /liczące
kilkadziesiąt tysięcy/ populacje zapewniający jednocześnie możliwość badań pogłębionych
u wszystkich osób kwalifikujących się do II etapu. Spełnienie tych kryteriów daje wiarygodne
dane odnoście epidemiologii zachorowania w badanej populacji.
Konieczność poprawy wyników wykrywania i leczenia nowotworów jelita grubego
w pełni uzasadnia konieczność kontynuacji realizowanego programu w latach 2007 - 2009
w zmienionej jednak formie jego realizacji.
Proponowane zmiany winny obejmować:
- rezygnację z badań ankietowych w ramach I etapu realizowanego w placówkach
Podstawowej Opieki Zdrowotnej. Dotychczasowe badania ankietowe były
podstawą dosyć dowolnej kwalifikacji przez lekarzy POZ chorych do II etapu, jak
również nieznacznie, w skali całego miasta, ułatwiły dostępność badań
kolonoskopowych.
- badaniom przesiewowym winna być poddana duża populacja osób całkowicie
bezobjawowa w wieku pomiędzy 50 a 65 rokiem życia, a także osoby z grupy
podwyższonego ryzyka raka jelita grubego, w tym z: udokumentowaną
polipowatością jelita, także polipowatością rodzinną, podejrzeniem dziedzicznego
niepolipowatego raka jelita grubego, przewlekłych, nieswoistych stanów zapalnych
jelita grubego, jawnego lub utajonego krwawienia z przewodu pokarmowego,
objawów utrudnionego pasażu jelita grubego. W stosunku do osób z grupy
podwyższonego ryzyka kryterium wiekowe nie jest obowiązujące. Osoby
zgłaszające się do badań kolonoskopowych winny wypełnić ankietę w ośrodku
endoskopowym służącą jedynie celom poznawczym realizowanego programu
niekwalifikującą ani dyskwalifikującą od kolonoskopii.
- w tej populacji badaniem przesiewowym winno być badanie endoskopowe kolonoskopia całego jelita grubego z możliwością jednoczasowego pobrania
materiału do badania histopatologicznego / wycinki, usunięte polipy/.
- należy uwzględnić i zapewnić możliwość okresowych badań kontrolnych w grupie
osób o podwyższonym ryzyku zachorowania na raka jelita grubego.
Program powinien być realizowany jedynie w wyspecjalizowanych ośrodkach
spełniających wymagane kryteria dotyczące bazy lokalowej, aparatury i fachowej kadry.
Nadzór nad realizacją programu winien sprawować jedynie koordynator, co pozwoli
na sprawniejszą organizację programu, ciągły i bezpośredni nadzór jego realizacji i jednolite
kryteria oceny wyników. W ośrodkach realizujących program badań musi być zatrudniony
zespół najlepszych specjalistów zdolnych do przeprowadzania programu diagnostycznego.
39
Niezbędne jest wyposażenie pracowni w nowoczesny sprzęt endoskopowy oraz możliwość
pobierania materiału do badań histopatologicznych z jednoczesną możliwością
endoskopowego usuwania polipów. Program zakłada akcję informacyjno-propagandową
wśród mieszkańców regionu dotyczącą objawów, grup zagrożenia, a przede wszystkim
informacje o szczegółach i miejscach realizacji programu. W tym celu należy uwzględnić
ważna rolę mediów. Wyboru jednostek realizujących program winien dokonać Urząd Miasta
Krakowa.
Zapobieganie nowotworom jelita grubego szczególnie nadaje się do badań
przesiewowych, bowiem z jednej strony stanowi bardzo istotny problem epidemiologiczny,
z drugiej strony rozwija się na podłożu gruczolaków, które można usuwać endoskopowo,
charakteryzuje się powolnym wzrostem pozostając długo we wczesnych stanach
zaawansowania. Długi czas przemiany gruczolaka w raka sprawia, że działania prewencyjne
są skuteczne, co daje szansę skutecznej interwencji leczniczej.
Kolonoskopia jest obecnie najbardziej wydolną metodą diagnostyczną jelita grubego,
ponadto w czasie tego badania można usunąć polipy, a w konsekwencji w ok. 90% zapobiec
rozwojowi raka. Jest również najlepiej akceptowalnym badaniem przesiewowym. Szczegóły
dotyczące programu powinny być uzgodnione z koordynatorem programu i realizowane pod
jego nadzorem przy udziale zespołu z Wydziału Spraw Społecznych Urzędu Miasta Krakowa.
V Program profilaktyki astmy i chorób alergicznych młodzieży
szkolnej.
Opracowanie:
Profesor Krystyna Obtułowicz - Konsultant Wojewódzki w dziedzinie
alergologii
Przesłanki do realizacji programu w latach 2007-2009:
Szybki wzrost częstości alergii obserwowany we współczesnym świecie w istotny
sposób wiąże się ze skażeniem środowiska i chemizacją życia. Udział w nim mają także
czynniki dziedziczne co uwidacznia się m.in. w obniżaniu wieku ujawniania objawów alergii
w populacji.
Ujawnienie alergicznej choroby jest zwykle początkiem rozwoju alergizacji ustroju
chorego i ma charakter rozwojowy. Z czasem trwania choroby coraz wzrasta liczba
uczulających substancji i nasilają się objawy. Temu naturalnemu rozwojowi alergii, które
pociąga za sobą nie tylko cierpienie, obniżenie jakości życia towarzyszą coraz to większe
wydatki na leczenie a także niesprawność.
Zgodnie z zaleceniami Europejskiej Akademii Alergologii - EAACI i Polskiego
Towarzystwa Alergologicznego - PTA istnieje konieczność wczesnego rozpoznawania
chorób alergicznych i ich przyczyn celem wstrzymania rozwoju choroby i zapobieganiu
kalectwu. Rozpoznanie choroby alergicznej obejmuje rozpoznanie jej rodzaju na podstawie
objawów oraz ustalenie jej przyczyny i mechanizmu istotnych dla skuteczności leczenia.
W ramach programu który ma za cel opracowanie najskuteczniejszych zasad
prawidłowego nadzoru medycznego nad młodzieżą szkolną z chorobami alergicznymi –
dotychczas stwierdzono, że:
40
1.
2.
znaczna część młodzieży z alergią nie jest leczona, nie ma ustalonej przyczyny
choroby i korzysta jedynie z doraźnej pomocy lekarskiej,
nie istnieje też żaden system poradnictwa przed zawodowego, który może być
przyczyną wczesnego rozwoju alergii zawodowej u uczniów już w chwili nauki
zawodu.
Celem realizowanego programu jest wypracowanie wzoru prawidłowego nadzoru
medycznego młodzieży szkolnej w zakresie chorób alergicznych.
Wyniki dotychczasowych badań wykonanych w toku realizacji programu 8 w latach
2004-2006 wskazały, ze alergiczne choroby w grupie uczniów w wieku 7-9 lat występują
u ok.15-20%, w grupie uczniów w wieku 16-18 lat u ok.15%. Są to schorzenia górnych dróg
oddechowych, astma oskrzelowa oraz alergiczne choroby skory. Jedynie 20-30% uczniów
z tymi chorobami miało rozpoznane schorzenie, ustaloną przyczynę i było leczonych. Zatem
70-80% chorych uczniów nie ma odpowiedniej opieki medycznej i nie ma żadnych zaleceń
prewencyjnych. Istnieje konieczność bieżącej stałej (rocznej) analizy tych danych
zmierzających do prawidłowego nadzoru opieki zdrowotnej w tej grupie wiekowej.
Szczególnym problemem jest także częste zwalnianie uczniów z alergią od zajęć WF
bez propozycji jakichkolwiek zastępczych form zajęć wychowania fizycznego.
W grupie uczniów starszych skłonnych do alergii dodatkowym problemem jest brak
doradztwa zawodowego i podstawowych wiadomości pomocnych w zapobieganiu rozwojowi
alergii.
Cel ogólny programu i cele szczegółowe programu:
1. Wczesne rozpoznawania choroby alergicznej u wszystkich uczniów i jej leczenie
przez lekarza rodzinnego pod nadzorem alergologa.
2. Edukacja zdrowotna w zakresie podstaw wiedzy dotyczącej zjawisk alergii
we współczesnym świecie i w skażonym przemysłem środowisku.
3. Doradztwo zawodowe w grupie uczniów starszych (16) ze skłonnością do chorób
alergicznych.
Realizacja programu:
Program będzie realizowany przez publiczne i niepubliczne zakłady opieki zdrowotnej
w mieście Krakowie w latach 2007-2009.
Podmioty realizujące program:
W programie mogą uczestniczyć podmioty realizujące świadczenia z zakresu podstawowej
[pielęgniarki szkolne] i specjalistycznej [alergologicznej] opieki zdrowotnej
Populacja objęta programem:
Program winien objąć wszystkich uczniów w wieku:
1.
2.
7 lat (wg aktualnych danych dla M. Krakowa jest to grupa ok. 5 500 osób)
16 lat (wg aktualnych danych dla M. Krakowa jest to grupa ok. 7 500 osób)
41
W kolejnych latach objętych programem będzie łącznie 13 000 uczniów.
Szczegółowy sposób realizacji programu:
1.
2.
3.
4.
5.
Opracowanie kart alergii dla uczniów i kart leczenia choroby alergicznej.
Karty leczenia alergii zawierałyby rozpoznanie choroby alergicznej, rodzaj
substancji uczulających, uwagi dotyczące doboru zajęć WF dla ucznia, zalecenia
leczniczych dla lekarza rodzinnego, uwagi dotyczących doboru zawodu w grupie
uczniów 16-letnich.
Wypełnienie przez uczniów (rodziców) kart alergii pod nadzorem przyuczonej
pielęgniarki szkolnej pozwalających wyłonić osoby z objawami alergii. Dla uczniów
w wieku 7 lat karty byłyby wypełniane przez rodziców, a w wieku 16 lat przez
samych uczniów.
Wyłonienie spośród ankietyzowanych uczniów z objawami alergii:
a)
uczniów leczonych w Poradniach Alergologicznych (grupa A) i skierowanie
ich do wypełnienia kart leczenia choroby alergicznej w tych Poradniach
b)
uczniów z objawami alergii i nieleczonych [ grupa B]. Skierowanie ich przez
lekarza podstawowej opieki do Poradni Alergologicznych (w oparciu
o dodatkowy kontrakt z NFZ) realizujących program z podejrzeniem choroby
alergicznej celem badania specjalistycznego diagnostycznego i w przypadku
potwierdzenia alergii wydania zaleceń (włącznie z doradztwem zawodowym
i zaleceniami dotyczącymi rodzaju zajęć WF) oraz wypełnienia karty alergii
i karty leczenia choroby alergicznej ucznia.
Opracowanie przez zespól koordynujący programu i materiałów edukacyjnych
na temat zjawisk alergii i problemów uczniów z alergią w szkole w oparciu o wzór
stosowany w innych krajach Europy. Włączenie tego programu do nauczania
szkolnego np. na lekcje wychowawcze
oraz
do programu edukacyjnego
organizowanego przez alergologów przygotowujących materiały edukacyjne
i biorących udział w realizacji programu (ABC alergii, alergia krzyżowa, jak
rozpoznawać alergię, jak zapobiegać alergii pomoc doraźna w alergii).
Opracowywanie przez koordynatora z pomocą pielęgniarek szkolnych rocznych
raportów dotyczących danych na temat liczby uczniów z alergią w wieku 7 i 16 lat,
(na podstawie analiz kart alergii i ich leczenia] rodzaju schorzeń alergicznych
i czynników uczulających co pozwoliłoby analizować istniejący problem chorób
alergicznych młodzieży szkolnej i jego dynamizm w grupie młodzieży 7 i 16 letnie
na przestrzeni 3 kolejnych lat program realizowany będzie przez:
a) szkolne pielęgniarki pod nadzorem koordynatora programu
b) referencyjne / interdyscyplinarne jednostki poradnictwa alergologicznego
wyłonione jednostek drodze konkursu ofert, najlepiej spośród jednostek
sprawdzonych i dobrze realizujących program 8 w latach 2004-2006
c) zespół alergologów odpowiedzialnych za przygotowanie materiału
edukacyjnego i realizację miejskiego programu na temat: Alergia w szkole
(broszura, materiały oświatowe)
Realizacja badań alergologicznych (diagnostyka, wypełnienie karty alergii z wynikami
badań alergologicznych i podaniem rodzaju oraz przyczyn alergii u ucznia, zalecenia
lecznicze) byłyby realizowane przez alergologów wyznaczonych interdyscyplinarnych
Poradni Alergologicznych w oparciu o dodatkowy kontrakt z NFZ na te usługi zdrowotne
(konsultacje alergologiczne nieleczonych uczniów z podejrzeniem alergii).
42
VI Program profilaktyki wad postawy.
Opracował:
Profesor Bogusław Frańczuk - Konsultant Wojewódzki w dziedzinie
ortopedii
Przesłanki do realizacji programu, uzasadnienie jego realizacji, dane epidemiologiczne.
Idiopatyczna skolioza odpowiada za co najmniej 65% przypadków
wielopłaszczyznowego skrzywienia kręgosłupa o kącie równym lub większym od 11 stopni,
stwierdzonych u ludzi dorosłych. Schorzenie to rozwija się w okresie dzieciństwa,
a najczęściej stwierdza się je u dzieci dziesięcioletnich. Dana z różnych badań wskazują na to,
że progresja skrzywienia o 5 lub więcej stopni dotyczy od 5 do aż 90% dzieci poddanych
badaniom przesiewowym, w zależności od ich wieku, płci oraz dojrzałości kośćca. Jednak
w 25 do 75% przypadków skrzywienie może ulec zmianie, a w 3 do 12% może nawet ulec
zmniejszeniu. Mniejszą progresję stwierdza się u dzieci starszych z bardziej dojrzałym
układem kostno-stawowym oraz u tych, u których stwierdzone początkowo skrzywienie było
mniejsze. Bardziej niekorzystnie rokują zmiany stwierdzone u dziewczynek w wieku poniżej
15 r. ż. Potencjalne konsekwencje skoliozy nieznacznego stopnia obejmują bóle pleców,
deformację o charakterze kosmetycznym, a także szkody w sferze psychospołecznej, tak
w dzieciństwie (niska samoocena, izolacja w gronie rówieśników) jak i w życiu dorosłym
(trudności w uzyskaniu pracy oraz znalezieniu partnera życiowego, niska samoocena,
ograniczenia w życiu zawodowym i społecznym). Powikłania ze strony układu oddechowego
i układu krążenia dotyczą jedynie chorych z bardzo dużymi skrzywieniami. Stosowane
leczenie obejmuje programy rehabilitacji z uwzględnieniem specjalistycznych metod,
gorsetowanie, stymulacje elektryczną, a w przypadkach znacznych skolioz także interwencję
chirurgiczną. W piśmiennictwie fachowym istnieją doniesienia na temat skuteczności terapii
zachowawczej, jakkolwiek rzeczywiste korzyści odległe są trudne do oceny, dotyczy to
jednak niewielkich skolioz (ocena radiologiczna radiogram A-P wykonywany w pozycji
stojącej). Do metod dokumentowania metodą skriningu jest badanie fizykalne z testem
zgięciowym Adamsa. Czułość i swoistość takiego badania jest zróżnicowana. Pozytywna
wartość prognostyczna tego testu jest niska, głównie z uwagi na względnie rzadkie
występowanie kliniczne znamiennych skrzywień w ogólnej populacji dzieci. Dlatego
alternatywnym typem skriningu może być technika komputerowa z wykorzystaniem zjawiska
mory projekcyjnej. Dzięki zastosowaniu tej metody zwiększa się efektywność i wiarygodność
badania przez ujęcie ewentualnie zdiagnozowanej wady w parametry matematyczne oraz
określenie w milimetrach różnicy wysokości barków i łopatek oraz trójkątów talii. Ocenia się
również jednocześnie czy głębokość lordozy lędźwiowej i kifozy piersiowej w płaszczyźnie
strzałkowej mieści się w granicach fizjologicznej normy. Dodatkowo dzięki temu można
obserwować zmiany zachodzące u poszczególnych dzieci w kolejnych latach przez
możliwość wykonania corocznych badań porównawczo-kontrolnych. Skrining w kierunku
skoliozy w wielu krajach jest wciąż zalecany, a nawet obowiązkowy (np. USA). Takie
postępowanie znajduje dodatkowe uzasadnienie. W Polsce kompleksowa ocena stanu zdrowia
dzieci w wieku szkolnym, obejmująca wady postawy, wykonywana jest w 10 r. ż., kolejna
dopiero za cztery lata
43
Cel ogólny i cele szczegółowe.
Celem ogólnym programu jest wczesne wykrywanie wad postawy ciała, szczególnie skolioz
u dzieci.
Celem szczegółowym jest zmniejszenie odsetka dzieci z nieleczoną skoliozą, a także
ograniczenie jej następstw.
Realizacja programu.
Program będzie realizowany przez publiczne i niepubliczne zakłady opieki zdrowotnej
w mieście Krakowie w latach 2007-2009.
Podmioty realizujące program.
Program będzie realizowany przez publiczne i niepubliczne zakłady opieki zdrowotnej
świadczące usługi w zakresie opieki nad dziećmi szkolnymi (etap I i II) oraz rehabilitacji
medycznej i fizjoterapii (etap I, II i III).
Populacja objęta programem.
Badaniami objęte zostaną dzieci w wieku od 11 do 12 r. ż. Będące mieszkańcami Miasta
Krakowa.
Szczegółowy sposób realizacji programu.
Program składać się będzie z trzech etapów. Badaniami objęte zostaną wszystkie
dzieci ze szkół zakwalifikowanych do uczestnictwa w programie. Do badań etapu II
zakwalifikowane będą dzieci, u których na podstawie badań etapu I można będzie
podejrzewać obecność skoliozy. Szacuje się, że dalszej oceny w ramach II etapu może
wymagać ok. 30% dzieci, z których do 50% może wymagać badania radiologicznego.
Do terapii w ramach III etapu może zostać skierowanych około 90% dzieci, u których
potwierdzono diagnozę w II etapie. Badania etapu I przeprowadzone zostaną w szkole.
Badania etapu II zostaną wykonane w gabinecie lekarskim realizatora programu. Terapia
w ramach etapu III przeprowadzona zostanie w szkole (o ile dysponuje ona niezbędnymi
do tego warunkami lokalowymi i sprzętowymi) lub na terenie przychodni realizatora
programu.
I ETAP
W ramach I etapu wykonane zostanie:
badanie fizykalne w kierunku wad postawy z testem zgięciowym Adamsa;
alternatywne badanie komputerowe z wykorzystaniem zjawiska mory
projekcyjnej
w kierunku wykrycia wad postawy, poprzedzone badaniem fizykalnym z testem
zgięciowym Adamsa;
spotkanie edukacyjne (na terenie szkoły, w której realizowany jest program) dla
rodziców zdiagnozowanych dzieci, na którym omówiony będzie problem
profilaktyki i dalszego leczenia wad postawy oraz założenia i cele realizowanego
programu;
44
-
dzieci z podejrzeniem skoliozy otrzymają pisemną informację dla rodziców
o możliwości weryfikacji zmian w ramach badań II etapu wraz z podaniem
adresów i telefonów placówek wykonujących to badanie.
II ETAP
-
W ramach II etapu wykonane zostanie:
weryfikacja zmian stwierdzonych w badaniach I etapu przez lekarza specjalistę ortopedę
(u około 40% dzieci z I etapu);
rentgenogram A-P kręgosłupa w pozycji stojącej (tylko u dzieci zakwalifikowanych
do tego badania przez lekarza specjalistę – około 12% dzieci z I etapu). W przypadku
stwierdzenia istotnej klinicznie wady postawy dziecko powinno otrzymać odpowiednie
skierowanie w celu kontynuowania nad nim opieki, bądź w formie gimnastyki korekcyjnej
indywidualnej lub grupowej, ewentualnie zajęć terapeutycznych w wodzie lub na leczenie
ortopedyczne specjalistyczne.
III ETAP
W ramach III etapu wykonane zostaną:
indywidualne instruktaże gimnastyki korekcyjnej – każde dziecko wytypowane
do III etapu zostanie objęte specjalnym cyklem edukacyjno-terapeutycznym
w formie indywidualnych instruktaży-konsultacji udzielonych przez lekarza
specjalistę rehabilitacji medycznej lub magistra fizjoterapii (magistra rehabilitacji
ruchowej) po kursie danej metody rehabilitacji. Będzie to indywidualne spotkanie
dziecka, rodzica i terapeuty. Trwać ono będzie 45 minut. W jego trakcie ustalany
będzie krótko i długofalowy plan działania. Przygotowywany będzie specjalnie
dostosowany dla danego dziecka system ćwiczeń, często oparty o specjalistyczne
metody (np. PNF, prof. Dobosiewicz). Następnie wykonany będzie dokładny
pokaz i opis ćwiczeń oraz przekazywane będą zalecenia do kontynuowania
w domu. Codzienny czas ich trwania to około 20-30 minut. Raz na dwa miesiące
odbywać się będą obligatoryjne spotkania w czasie których sprawdzana będzie
prawidłowość wykonywania ćwiczeń oraz dokonywane będą niezbędne
modyfikacje. Każde spotkanie będzie odnotowane i dokładnie opisane w kartotece
pacjenta. Poza ustawieniem procesu terapeutycznego, niezwykle ważną częścią
będą działania edukacyjne. W trakcie trwania instruktażu terapeuta omawiać
będzie z rodzicem szeroko rozumiane problemy profilaktyki. Będzie informował
o patomechanizmach powstawania wad, sposobach autokorekcji. W trakcie
rozmów rodzic zostanie poinformowany o zasadach przygotowania miejsca pracy
i nauki zgodnie z zasadami ergonomii.
ćwiczenia korekcyjne grupowe – będą polegały na zorganizowaniu cyklu 20 zajęć
gimnastyki korekcyjnej grupowej w jednym semestrze szkolnym. Prowadzone
one będą: raz lub dwa razy w tygodniu przez magistra fizjoterapii (rehabilitacji
ruchowej) w grupach 10-12 osobowych (w grupach dyspanseryjnych) co zapewni
indywidualizację ćwiczeń i zwiększy ich efektywność. Każde dziecko po 2-3
zajęciach otrzyma indywidualny zestaw ćwiczeń domowych. Rodzice będą
zapraszani na zajęcia i będą mogli obserwować sposób wykonywania
poszczególnych ćwiczeń oraz ich cel terapeutyczny. Poza tym w każdym cyklu
każdy rodzic indywidualnie w trakcie zajęć będzie mógł wspólnie z terapeutą
prowadzić i kontrolować ćwiczenia swojego dziecka.
45
-
ćwiczenia korekcyjne grupowe w wodzie – będą polegały na zorganizowaniu
cyklu 12 zajęć terapeutycznych w wodzie w jednym semestrze. Prowadzone one
będą: raz w tygodniu przez magistra fizjoterapii lub rehabilitacji ruchowej
w grupach do 24 osób (na jednego terapeutę przypadało będzie do 12 dzieci –
ćwiczenia te musza mieć odpowiednie zabezpieczenie ratowników).
VII Program profilaktyki chorób tarczycy u kobiet po 40 roku
życia
Opracował:
Profesor Zbigniew Szybiński - Konsultant Wojewódzki w dziedzinie
endokrynologii.
Przesłanki dla realizacji programu
Schorzenia gruczołu tarczowego są jedną z częściej występujących patologii
na obszarze niedoboru jodu i dotyczą około 10-20% populacji. Wśród tych schorzeń
szczególnej uwagi wymaga rak tarczycy, który pomimo generalnie niezłych wyników
leczenia chirurgicznego, stanowi stały problem diagnostyczny, szczególnie dlatego, że jego
częstość wyraźnie rośnie w całej polskiej populacji. Raka tarczycy stwierdza się obecnie
u co 10-tego chorego leczonego operacyjnie z powodu wola. Wczesne wykrycie raka tarczycy
i jego wczesne operacyjne leczenie podobnie, jak w innych nowotworach, decyduje o dobrych
wynikach odległych tego leczenia.
Cel ogólny programu.
Głównym celem programu jest wczesne rozpoznanie istotnych patologii tarczycy.
Realizacja programu.
Program będzie realizowany przez publiczne i niepubliczne zakłady opieki zdrowotnej
w mieście Krakowie w latach 2007 –2009.
Populację badaną będą stanowiły mieszkanki Krakowa po 40 r. ż. z podejrzeniem schorzenia
gruczołu tarczowego.
Sposób realizacji programu:
I ETAP
Badanie fizykalne tarczycy.
II ETAP
Część 1: Badanie poziomu TSH oraz badanie USG tarczycy, konsultacja lekarska,
Część 2 W uzasadnionych przypadkach (ok. 10 % osób badanych w II Etapie, części I) biopsja cienkoigłowa.
46
VIII Program wczesnego rozpoznawania i prewencji przewlekłej
obturacyjnej choroby płuc.
Opracował:
Profesor Ewa Mogilnicka–Niżankowska
w dziedzinie chorób płuc
-
Konsultant
Wojewódzki
Przesłanki dla realizacji programu.
Przewlekła obturacyjna choroba płuc / POCHP/ jest nową, przyjętą na całym świecie
nazwą choroby łączącej cechy przewlekłego zapalenia oskrzeli i rozedmy płuc. Obie te
choroby często występują razem, a ich najczęstszą przyczyną jest wieloletnie palenie
papierosów. Przez wiele lat głównym objawem jest kaszel, który jest lekceważony. Początek
choroby jest nieuchwytny, a w pierwszych latach niemal bezobjawowy. Chory zgłasza się do
lekarza zwykle kiedy zaczyna odczuwać duszność podczas wysiłku, ale jest to niestety objaw
późny. W tym czasie ponad połowa rezerw czynnościowych płuc jest już bezpowrotnie
utracona.
Choroba prowadzi do upośledzenia wymiany gazowej w płucach, przewlekłego
niedotlenienia organizmu, w konsekwencji przedwczesnej śmierci.
Według raportu Światowej Organizacji Zdrowia / WHO/ na POCHP choruje około 600
milionów ludzi. Rocznie z tego powodu na całym świecie umiera około trzech milionów
ludzi.
Szacuje się, że w Polsce na POCHP choruje co dziesiąty dorosły Polak, czyli około
2 milionów osób. Około 20% pacjentów hospitalizowanych w oddziałach wewnętrznych
to chorzy na POCHP i jej powikłania. Stanowi 20% wszystkich przyznawanych rent
inwalidzkich / rocznie ok. 20 tys./, a istotnego znaczenia nabiera fakt, że są to często osoby
w wieku średnim między 50 a 60 rokiem życia. POCHP jest częstą przyczyną zwolnień
chorobowych i przedwczesnej śmierci. Rocznie około 15 tysięcy Polaków umiera z powodu
POCHP.
Koszty leczenia zaawansowanych postaci choroby są duże.
W krajach Europy Zachodniej wynoszą około 1500 euro na chorego rocznie i są dwukrotnie
wyższe niż koszty leczenia chorego na astmę.
W Wielkiej Brytanii roczne koszty leczenia chorego na POCHP wynoszą 790 funtów,
a chorego na astmę 280 funtów. Koszty leczenia POCHP w Polsce nie są znane, ale z powodu
wciąż jednego z najwyższych w Europie wskaźników rozpowszechniania palenia tytoniu
i późnego rozpoznawania POCHP są wysokie.
Za główny czynnik ekologiczny POCHP uważa się palenie tytoniu /czynne i bierne/.
W Polsce pali tytoń ok. 8-10 mln osób. Szczyt nasilenia nałogu przypada na okres między 35
i 60 rokiem życia. Mimo pewnych korzystnych tendencji w paleniu papierosów zmniejszenie nałogu wśród osób młodych o około 10%/, wzrost odsetek osób porzucających
palenie, dalsze ograniczenie tego zjawiska byłoby zasadniczym działaniem profilaktycznym,
związanym z korzyściami zdrowotnymi, jak również obniżyłoby społeczne i ekonomiczne
koszty leczenia chorób tytoniozależnych, w tym POCHP. Choroba ta rozwija się u około
15%-20% palaczy tytoniu, co świadczy o udziale czynników genetycznych. Inne,
środowiskowe czynniki jak narażenia zawodowe na pyły, gazy oraz zanieczyszczenie
atmosferyczne mają mniejszy wpływ i z reguły mają znaczenie przy interakcji z paleniem
tytoniu.
47
-
Według badań opublikowanych przez Bank Światowy i Światową Organizację
Zdrowia POCHP w 2020 roku będzie jednym z największych problemów zdrowotnych na
świecie.Mimo to instytucje odpowiedzialne za opiekę zdrowotną i urzędnicy państwowi nie
poświęcają tej chorobie należytej uwagi. Celem odwrócenia tych niepokojących tendencji
zaangażowana grupa naukowców przy współudziale amerykańskiego National Heart, Lung
and Blood Institute oraz Światowej Organizacji Zdrowia utworzyła w 2001 roku Światową
Inicjatywę Zwalczania Przewlekłej Obturacyjnej Choroby Płuc / Global Initiative for Chronic
Obstructive Lung Disease/ znaną pod akronimem GOLD.
POCHP w Polsce pozostaje wciąż nieznanym społecznie problemem. Według sondaży
TNS OBOP aż 94% Polaków wciąż nie zna terminu POCHP.
Według consensusu GOLD ważnym i uzasadnionym ekonomicznie postępowaniem
jest:
wykrycie przewlekłej obturacyjnej choroby płuc w początkowej fazie.
szybkie wdrożenie leczenia i prowadzenie stałego nadzoru przez lekarza podstawowej
opieki zdrowotnej, a ciężkich postaci choroby w poradni specjalistycznej
stałe motywowanie do rzucenia nałogu palenia i ochrona palaczy biernych.
Złotym standardem w zakresie rozpoznawania i określenia stopnia zaawansowania
POCHP jest spirometria. Stanowi ona również tanie badanie przesiewowe w badaniach
populacyjnych. Jest czułą i swoistą metodą rozpoznawania POCHP.
2.
Cel ogólny programu.
Ograniczenie zachorowalności i następstw POCHP poprzez działania diagnostycznoedukacyjne i terapeutyczne w grupach wysokiego zachorowania na POCHP.
Cele szczegółowe programu:
Wzrost wiedzy w społeczeństwie o POCHP, czynnikach ryzyka oraz zdrowotnych
i społecznych następstwach choroby.
2.
Zwalczanie nihilistycznego podejścia do POCHP przez część pracowników służby
zdrowia. Rozpowszechnianie wiedzy na temat dostępnych metod leczenia, zarówno
farmakologicznego, jak i niefarmakologicznego.
3.
Wdrożenie spirometrii do praktyki lekarza rodzinnego jako taniej i skutecznej metody
badań przesiewowych.
4.
Edukacja personelu celem podniesienie jakości wykonywanych badań spirometrycznych.
5.
U aktywnych palaczy papierosów określenie stopnia uzależnienia od nikotyny oraz
poziomu motywacji do zaprzestania palenia.
6.
Aktywne doradztwo antynikotynowe. Dla silnie uzależnionych wdrożenie procesu
terapeutycznego.
7.
Wczesne rozpoznawanie przewlekłej obturacyjnej choroby płuc i wdrożenie leczenia
w zależności od stadium zaawansowania.
8.
W ramach poradni specjalistycznej (pulmonologicznej i alergologicznej) objęcie
leczeniem chorych z ciężką postacią POCHP oraz przeprowadzenie diagnostyki różnicowej u
wybranych osób.
9.
Zmniejszenie liczby rent inwalidzkich, liczby hospitalizowanych i przedwczesnych
zgonów z powodu późno wykrytej POCHP.
10.
Podniesienie stanu zdrowotności społeczeństwa.
1.
48
Realizacja Programu.
Program będzie realizowany przez publiczne i niepubliczne zakłady opieki zdrowotnej
w mieście Krakowie w latach 2007-2009.
Podmioty realizujące program.
W programie mogą uczestniczyć podmioty realizujące świadczenia z zakresu
podstawowej opieki zdrowotnej oraz usługi ambulatoryjne w zakresie pulmonologii
dysponujące własną pracownią spirometryczną.
Populacja objęta programem.
Program badań przesiewowych w kierunku POCHP adresowany jest do mieszkańców miasta
Krakowa w wieku od 40 roku życia, palących papierosy obecnie lub w przeszłości przy
narażeniu przynajmniej 10 paczkolat /1 paczkorok = 20 papierosów dziennie przez okres
jednego roku/.
Szczegółowy sposób realizacji.
1.
2.
3.
4.
5.
6.
Każda z jednostek biorąca udział w programie zadba o właściwą:
- promocję programu
- informację dla pacjentów dotyczącą POCHP w formie pisemnej na terenie
przychodni
- informację o zasadach naboru do programu w formie plakatowej na terenie
przychodni.
Wskazanie koordynatora ds. merytorycznych (specjalista pulmonolog) oraz
koordynatora ds. przekazu danych w formie elektronicznej lekarz - koordynator
ds. technicznych.
Wybór w drodze konkursu ofert zakładów opieki zdrowotnej, bezpośrednich
realizatorów programu.
Przeprowadzenie szkoleń dla lekarzy biorących udział w programie (koordynator
ds. merytorycznych)
- informacja o sposobie wypełniania ankiet
- ocena stopnia uzależnienia od nikotyny (test Fagenstroma)
- ocena stopnia motywacji do zaprzestania palenia (test Schneidera)
- zasady udzielania porady antynikotynowej
- zasady kierowania do poradni specjalistycznej (pulmonologicznej,
alergologicznej)
Przeprowadzenie szkolenia dla osób wykonujących badanie spirometryczne
- zasady prawidłowego wykonania (spełnienie kryteriów- FET, tPEF)
- interpretacja krzywej: przepływ-objętość.
Przeprowadzenie szkolenia w zakresie kodowania danych elektronicznego
przesyłania bazy danych (koordynator ds. technicznych).
- kontrola każdej jednostki w trakcie trwania programu.
49
Schemat postępowania z pacjentem spełniającym kryteria włączenia do programu
1. Wypełnienie ankiety
- pytania o objawy ze strony dróg oddechowych
- chorób układu oddechowego
- stopnia narażenia na dym tytoniowy określony w PLAT (paczkolata).
2. Badanie spirometryczne
- z próbą rozkurczową.
3. Ocena stopnia uzależnienia od nikotyny- test Fagerstroma.
4. Ocena stopnia motywacji do zaprzestania palenia – test Schneidera.
5. Konsultacja lekarska z poradą antynikotynową /(zasada 5 P).
6. Przy spełnieniu kryteriów skierowanie do poradni pulmonologicznej, poradni
alergologicznej.
7. Zapisanie leczenia farmakologicznego.
IX Program wczesnego wykrywania zakażenia prątkiem gruźlicy
płuc w populacji narażonej wśród mieszkańców Krakowa
Opracował:
Profesor Ewa Mogilnicka – Niżankowska - Konsultant Wojewódzki
w dziedzinie chorób płuc
Przesłanki dla realizacji programu
Gruźlica jest chorobą zakaźną, szerzącą się drogą kropelkową. Jej wystąpieniu
sprzyjają: pogorszenia się warunków socjalno-bytowych, bezdomność, alkoholizm, zakażenie
HIV,
przewlekłe
choroby
nerek,
hematologiczne,
leczenie
cytoredukcyjne
i immunosupresyjne. W ostatnich latach obserwuje się w Polsce zahamowanie tempa spadku
zapadalności na tą chorobę, a w niektórych województwach nawet ponowny jej wzrost.
W województwie małopolskim doszło do znaczącego wzrostu zapadalności w ciągu ostatnich
dwóch lat (2003 rok – 600 nowych zachorowań, 2004 – 606, 2005 – 647). Są to jedynie
przypadki zgłoszone do Wojewódzkiej Poradni Pulmonologicznej przez lekarzy; rzeczywiste
wskaźniki są dużo wyższe (odp:2004 rok – 736, 2005 – 787). Szczególnie niepokojący jest
wzrost zapadalności na gruźlicę na terenie miasta Krakowa (2003 rok – 90, 2004 – 130, 2005
– 142 przypadków nowych zachorowań zgłoszonych przez lekarzy), rzeczywiste wskaźniki:
2003 rok – 90, 2004 – 157, 2005 – 174 nowych zachorowań. Wzrasta ilość zachorowań wśród
bezdomnych, coraz częściej rozpoznawana jest gruźlica wśród obcokrajowców
np. handlujących na bazarach. Nie potrafimy na razie odpowiedzieć na pytanie, co warunkuje
tą zwiększoną zapadalność w naszym mieście. Czy istnieją jakieś szczególne źródła zakażenia
np. bezdomni, domy opieki społecznej, bazary gdzie handlują obcokrajowcy. Czy chorzy
na gruźlicę zakażają swoich domowników, kolegów z pracy? Jaki procent wśród nowych
przypadków stanowią zakażenia egzogenne, a jaki reaktywacje starych zmian w płucach i pod
wpływem jakich czynników. Zakażenie prątkiem gruźlicy jest z reguły bezobjawowe lub
towarzyszą mu objawy banalnego przeziębienia, często przeoczane przez lekarzy pierwszego
kontaktu. Rozwinięta choroba doprowadza do destrukcji tkanki płucnej, namnożenia dużej
ilości prątków i dużej zakaźności dla otoczenia.
50
Do niedawna nie mieliśmy pewnej metody rozpoznawania zakażenia prątkiem
gruźlicy (stosowany powszechnie odczyn tuberkulinowy cechuje się bardzo małą
specyficznością, gdyż wskazuje również na zakażenia innymi mykobakteriami lub
na szczepienie BCG w przeszłości). Aktualnie wprowadzony został na świecie ( jest dostępny
także w Polsce) test oparty na badaniu krwi tzw. Quantiferon/Tbc Gold Test, który jest
wysoce specyficzny w wykrywaniu zakażenia tylko prątkiem gruźlicy.
Cele programu
1.
2.
3.
4.
5.
Wczesne rozpoznawanie zakażenia prątkiem gruźlicy w środowisku chorego
na gruźlicę.
Wyodrębnienie grup osób zakażonych; ich stała kontrola kliniczna, radiologiczna,
mikrobiologiczna.
Wczesne rozpoczęcie leczenia chorych z rozpoznaną gruźlicą.
W środowiskach szczególnie zagrożonych (tj. noclegownie, jadłodajnie
dla bezdomnych, domy opieki społecznej itp.) przeprowadzenie szerokiej akcji
profilaktycznej dotyczącej objawów gruźlicy, konieczności częstych wizyt
kontrolnych u lekarza oraz przeprowadzenie badania testem Quantiferon,
a następnie ew. zdjęć przeglądowych klatki piersiowej i badań plwociny.
Po rozpoznaniu choroby natychmiastowe skierowanie chorego do Oddziału
leczenia gruźlicy.
Cykl wykładów i prelekcji dla lekarzy pierwszego kontaktu, którzy niejednokrotnie
zapominają o tej chorobie, co skutkuje jej późnym rozpoznaniem.
Realizacja programu
Program będzie koordynowany przez Wojewódzką Poradnię Pulmonologiczną,
a realizowany przez rejonowe Poradnie Pulmonologiczne w mieście Krakowie w latach
2007-2009. Poradnie będą ustalały kontakty chorego na gruźlicę, będą wykonywały badanie
testem Quantiferon i ustalały osoby zakażone. Osoby te będą następnie regularnie
kontrolowane pod kątem ewentualnej progresji w pełnoobjawioną chorobę. Poradnie te
powinny dysponować zapleczem laboratoryjnym i pracownia radiologiczną.
Populacja badana
Otoczenie chorego na gruźlicę ( środowisko rodzinne oraz inne najbliższe wskazane kontakty
chorego) wśród populacji mieszkańców Krakowa (ok. 1000 osób rocznie).
Sposób realizacji programu
1.
2.
3.
Rejonowe Poradnie Pulmonologiczne będą odpowiedzialne za wypełnienie ankiet
dotyczących leczenia chorych na gruźlicę oraz ustalenia ich najbliższych kontaktów.
Ankiety te będą przygotowywane, rozprowadzane i szczegółowo analizowane przez
Wojewódzką Poradnię Pulmonologiczną.
Z osobami wskazanymi jako najbliższe kontakty będzie przeprowadzony wywiad
epidemiologiczny oraz badanie testem Quantiferon.
Osoby z dodatnim wynikiem testu będą następnie zgłaszały się do Poradni
Pulmonologicznych celem systematycznej obserwacji i wykonania ewentualnych
badań radiologicznych i mikrobiologicznych (wykrycie progresji zakażenia do
choroby – gruźlicy płuc).
51
4.
Kontrole takie pozwolą na szybkie wychwycenia wśród osób zakażonych osób
z rozwiniętą już chorobą w pierwszych, mało zakaźnych stadiach, ich izolację oraz
szybkie rozpoczęcie leczenia. Zostaną w ten sposób przerwane drogi szerzenia się
choroby i następowy spadek zapadalności.
Wymagania stawiane realizatorom programu
Program powinien być realizowany przez Wojewódzką Poradnię Pulmonologiczną
oraz Rejonowe Poradnie Pulmonologiczne z dobrą bazą laboratoryjną oraz pracownią
radiologiczną; nadzorowany przez lekarzy specjalistów pulmonologów oraz
wykwalifikowane pielęgniarki pulmonologiczne, a także środowiskowe, mające
doświadczenie w pracy z chorym na gruźlicę i jego otoczeniem.
Świadczenia powinny być dostępne dla wszystkich najbliższych kontaktów chorego
na gruźlicę, a także innych osób zagrożonych.
Podsumowanie propozycji projektu
Program ten pozwoli na ustalenie stopnia zakażenia prątkiem gruźlicy wśród
populacji mieszkańców Krakowa, rozpoznanie źródeł i dróg szerzenia się zakażenia,
czynników sprzyjających zakażeniu. Umożliwi wczesne rozpoznanie przypadków gruźlicy
i wczesne rozpoczęcie leczenia co jest fundamentalne w profilaktyce tej choroby.
Trudno aktualnie prognozować co do dalszej dynamiki wzrostu gruźlicy w naszym
województwie i mieście Krakowie, nie można jednakże nie brać pod uwagę dalszego wzrostu
zapadalności na tą chorobę, co w kontekście miasta – światowej atrakcji turystycznej oraz
miasta Unii Europejskiej zaczyna budzić poważny niepokój.
X Program profilaktyki wtórnego udaru mózgu
Opracował:
Profesor Andrzej Szczudlik - Konsultant Wojewódzki w dziedzinie
neurologii
Przesłanki dla realizacji programu, uzasadnienie jego realizacji, dane epidemiologiczne.
Udar mózgu jest wg definicji WHO zespołem klinicznym charakteryzującym się
nagłym wystąpieniem ogniskowego a czasem również uogólnionego zaburzenia czynności
mózgu, którego objawy utrzymują się dłużej niż 24 godziny i którego przyczyną jest choroba
naczyniowa. W większości krajów na świecie udary stanowią trzecią, co do częstości
przyczynę śmierci i główny powód trwałego upośledzenia sprawności i niesamodzielności
osób dorosłych. Liczbę zgonów z powodu udaru mózgu na świecie szacuje się na 4,6
milionów rocznie. Społeczne znaczenie udaru mózgu wynika zarówno z częstości jego
występowania ( współczynniki zapadalności w Europie mieszczą się w granicach 47-198/100
000 dla kobiet i 101-285/100 000 dla mężczyzn), jak i z wysokiej wczesnej i późnej
śmiertelności oraz trwałej niesprawności fizycznej i psychicznej u znacznej części osób,
które przeżyły.
W Polsce rejestruje się około 60 000 nowych zachorowań na udar rocznie.
Współczynniki zapadalności na udar mózgu wynoszą 125/100 000 u kobiet oraz 177/100 000
52
u mężczyzn i mieszczą się w granicach wartości średnich szacowanych dla krajów
europejskich. Natomiast współczynniki umieralności okołoudarowej należą do najwyższych
w Europie i wynoszą 45-50/100 000 wśród mężczyzn oraz 30/ 100 0000 wśród kobiet.
Jedyna metodą leczenia udaru mózgu o udowodnionej dotychczas skuteczności jest
dożylne podawanie tkankowego aktywatora plazminogenu, ale do leczenia tą metodą
kwalifikuje się jedynie 3 % chorych. W tej sytuacji szczególnie ważne jest zapobieganie
chorobie. Podstawę prewencji pierwotnej, jak i wtórnej, stanowi identyfikacja i modyfikacja
czynników ryzyka. Wstępne określenie czynników ryzyka może dać informację o możliwości
kolejnego nawrotu incydentu naczyniowego lub ewolucji przemijających incydentów
naczyniowych w kierunku dokonanego udaru. Pełna identyfikacja czynników ryzyka
ma kolosalne znaczenie dla podjęcia działań profilaktycznych oraz wyboru postępowania
i sposobu leczenia. Ustalono wiele czynników ryzyka udaru niedokrwiennego mózgu, które
można podzielić na niemodyfikowalne oraz potencjalnie modyfikowlane. Pierwszą grupę
stanowią te czynniki, na które nie można wpłynąć żadnymi działaniami prewencyjnymi.
Druga grupa to te, które poddają się działaniom modyfikującym (poprzez działania ściśle
medyczne oraz odpowiednie postępowanie profilaktyczne). Wśród niemodyfikowalnych
czynników ryzyka wyróżnia się: wiek, płeć, rasę, czynniki genetyczne i etniczne.
Do najważniejszych potencjalnie modyfikowalnych czynników ryzyka zalicza się:
nadciśnienie tętnicze, choroby serca, miażdżycę, cukrzycę, zaburzenia w gospodarce
lipidowej, przebyty udar mózgu, nikotynizm, niską aktywność fizyczną. Najsilniejszym
modyfikowalnym czynnikiem ryzyka udaru niedokrwiennego mózgu jest nadciśnienie
tętnicze. Redukcję ciśnienia powoduje nie tylko leczenie farmakologiczne, ale także zmiana
nawyków żywieniowych i redukcja masy ciała. Systematyczne leczenie nadciśnienia
tętniczego może zmniejszyć ryzyko udaru o około 36-40%. Również leczenie migotania
przedsionków i innych chorób serca, dobra kontrola poziomu glikemii w przypadku cukrzycy,
wczesne wykrywanie nietolerancji glukozy, kontrola poziomu cholesterolu, zmiana stylu
życia (zaniechanie palenia papierosów) może w znaczny sposób obniżyć ryzyko zarówno
pierwszego jak i kolejnego udaru mózgu.
Przebyty udar jest istotnym czynnikiem ryzyka chorób naczyniowych i wielu innych.
Ryzyko kolejnego udaru u chorego z przebytym incydentem naczyniowym wzrasta z każdym
rokiem i przedstawia się następująco: do 30 dni po udarze wynosi 3-10%; do 1 roku 4-14%,
w ciągu pięciu lat wynosi 25-40%. Istotne znaczenie dla funkcjonowania chorego po udarze
mózgu ma częste występowanie takich powikłań jak depresja poudarowa, otępienie
poudarowe, padaczka, występujące odpowiednio u 40%, 30% i 8% pacjentów po przebytym
udarze mózgu. Wczesna identyfikacja i leczenie tych powikłań może w znacznym stopniu
zmniejszyć niesprawność fizyczną i psychiczną oraz poprawić funkcjonowanie chorego i jego
rodziny. Powikłania te zwiększają również zagrożenie wystąpienia kolejnego udaru.
Poza bezpośrednia pomocą wyselekcjonowanej grupie pacjentów w trakcie realizacji
programu, na podstawie zebranych wyników zostaną opracowane wytyczne (dotyczące
populacji Krakowa), mające na celu w przyszłości zmniejszenie zapadalności na kolejny udar
mózgu oraz zostanie opracowany instruktaż dla lekarzy pierwszego kontaktu dotyczący
prowadzenia pacjentów po udarze mózgu.
Cel ogólny programu i cele szczegółowe programu.
Celem ogólnym programu wtórnej profilaktyki udaru mózgu jest ograniczenie
zachorowalności na kolejny udar.
53
Cele szczegółowe
- wdrożenie indywidualnych programów promocji zdrowia, mających na celu
zapobieganie
- kolejnym mózgowym epizodom niedokrwiennym
- identyfikacja indywidualnego poziomu ryzyka powtórnego udaru mózgu
Realizacja programu.
Program będzie realizowany w latach 2007-2009 przez poradnie przyszpitalne
oddziałów neurologicznych, w których hospitalizowani będą pacjenci z rozpoznaniem udaru
mózgu zameldowani na terenie miasta Kraków.
Tylko poradnie przy oddziałach
neurologicznych mogą zapewnić sprawne wykorzystanie wszystkich wyników badań
uzyskanych w trakcie realizacji programu. Wynika to z faktu, że tylko one dysponują pełną
dokumentacją dotychczasowego leczenia udaru, lekarze zatrudnieni w poradniach są
zaznajomieni z dotychczasową historią choroby pacjenta i mają możliwości skierowania
pacjenta dalej w przypadku potrzeby specjalistycznej interwencji medycznej, np. założenie
stentów.
Ponadto taka organizacja programu zapewnia objęcie leczeniem jak największej liczby
chorych; pacjenci już w oddziałach będą kwalifikowani do udziału w Programie.
Podmioty realizujące program.
Podmiotami realizującymi program będą poradnie neurologiczne przy szpitalach, w których
leczone są osoby z udarem mózgu.
Populacja objęta programem.
Program profilaktyki wtórnej udaru mózgu adresowany jest do mieszkańców Miasta
Krakowa, przede wszystkim do tych którzy zachorowali na udar niedokrwienny mózgu
w latach 2007 i 2008. Przewiduje się udział w programie około 600 osób rocznie.
Szczegółowy sposób realizacji programu
I ETAP
Identyfikacja chorych po pierwszym udarze niedokrwiennym
Identyfikacja potencjalnych uczestników programu będzie prowadzona w oddziałach
neurologicznych, a także internistycznych (ok. 10% chorych), w których leczeni są pacjenci
z rozpoznaniem udaru mózgu. Osobami identyfikującymi tych chorych będą lekarze
prowadzący. Już w czasie hospitalizacji wszystkim osobom, które przebyły pierwszy udar
niedokrwienny w życiu i są mieszkańcami Krakowa będą oni proponowali udział
w Programie i jeśli pacjent wyrazi zgodę, termin pierwszego badania będą ustalali
przy wypisie.
Zadania ośrodka koordynującego:
opracowanie i wydrukowanie materiałów informacyjnych dla pacjentów
szkolenie dla personelu prowadzących badanie podmiotów w zakresie metodyki
badania neurologicznego (m.in. skala skandynawska, Mini Mental State
Examination, skala depresji Becka)
przygotowanie i dostarczenie podmiotom gotowych pakietów materiałów
dotyczących zasad postępowania profilaktycznego w zakresie każdego czynnika
ryzyka
54
nadzór nad przebiegiem i wykonaniem programu przez prowadzące go podmioty
archiwizacja dokumentacji badania w czasie jego trwania
utworzenie i administracja bazą danych uzyskiwanych w czasie badania
opracowanie statystyczne uzyskanych danych dla celów oceny realizacji
programu i dalszego planowania w tym względzie przez UMK
-
II ETAP
1.
Informacja o programie dla jego potencjalnych uczestników.
Informacja o programie zostanie przekazana jego potencjalnym uczestnikom przez realizujące
program podmioty osobiście w czasie hospitalizacji. Osoby wyrażające pisemną zgodę
na włączenie ich do programu zostaną zaproszone do gabinetu lekarskiego lub lekarz złoży
im wizytę domową.
2.
Wykonanie badań.
Uczestnicy programu będą mieli wykonane badania dwa razy w odstępie 6 - 9-ciu miesięcy.
Pierwsze badanie zostanie wykonane między drugim a szóstym miesiącem po udarze, drugie
pomiędzy dziewiątym a dwunastym miesiącem po udarze.
W ramach badania zostaną wykonane następujące badania:
1) krótka ocena stanu neurologicznego wg skali skandynawskiej oraz ocena
sprawności wg skali Rankina
2) pomiar ciśnienia tętniczego krwi
3) badanie elektrokardiograficzne (w celu wykrycia ewentualnych zaburzeń rytmu
serca)
4) badania laboratoryjne – poziom glikemii oraz lipidogram
5) badanie w kierunku występowania depresji poudarowej przy pomocy skali
depresji Becka
6) badanie w kierunku występowania otępienia poudarowego przy pomocy skali
Mini Mental State Examination
7) wywiad w kierunku występowania padaczki poudarowej przy pomocy
standardowego kwestionariusza
8) ocena aktywności pacjenta przy pomocy skali Activity of Daily Living
9) badanie
ultrasonograficzne
Doppler
Duplex
tętnic
domózgowych
i śródczaszkowych - jednorazowo w czasie pierwszego badania.
Na podstawie tych badań zostanie ustalony dla każdego chorego indywidualny zestaw
czynników ryzyka kolejnego udaru mózgu i skierowanie chorego na odpowiednie działania
terapeutyczne wg wskazówek opracowanych przez zespół koordynacyjny.
Istotną częścią programu jest jego wymiar edukacyjny- promocja zdrowego stylu życia, która
zgodnie z zaleceniami WHO jest najlepszym i najtańszym sposobem poprawy zdrowia każdej
populacji. Pacjentom zostaną udzielone szczegółowe wskazówki dotyczące szczególnie takich
czynników ryzyka jak nadciśnienie tętnicze, nikotynizm i nadwaga.
Badanie będzie realizowane na zasadzie współpracy ośrodka koordynacyjnego z wyłonionymi
podmiotami.
55
XI Program profilaktyki próchnicy u dzieci.
Program opiniowany przez:
Profesor Marię Chomyszyn-Gajewską - Konsultanta Wojewódzkiego
w dziedzinie stomatologii zachowawczej oraz Dr Iwonę Sanak, konsultanta
wojewódzkiego w dziedzinie stomatologii dziecięcej
Przesłanki dla podjęcia programu
Próchnica jest chorobą zębów spowodowaną głównie działaniem kwasów,
wytwarzanych przez bakterie obecne w płytce bakteryjnej. Wpływ na rozwój choroby
ma podatność tkanek zęba, uwarunkowana niedostateczną jego mineralizacją, rodzaj
spożywanych pokarmów oraz nawyki higieniczne. Nieleczona próchnica może być przyczyną
chorób miazgi, ozębnej oraz kości czaszki. Próchnica atakuje zarówno uzębienie stałe, jak
i mleczne. W tym ostatnim pojawia się już w pierwszym roku życia. Polskie dane
epidemiologiczne, dotyczące występowania choroby u dzieci, są wyraźnie niekorzystne.
W 6 roku życia zaledwie 13% dzieci posiada uzębienie wolne od tej choroby. Czynnikami
ryzyka rozwoju próchnicy u dzieci jest niska zawartość fluoru w wodzie pitnej, wychowanie
w rodzinie patologicznej lub upośledzenie umysłowe, skutkujące brakiem dbałości
o podstawowe zabiegi higieniczne jamy ustnej, zbyt długie karmienie piersią lub butelką,
a także schorzenia układu pokarmowego. Zapobieganie próchnicy powinno mieć charakter
działań kompleksowych, obejmujących edukację rodziców, przestrzeganie zasad racjonalnego
żywienia oraz dbałości o higienę jamy ustnej, profilaktyczne stosowanie związków fluoru
oraz regularna kontrola i sanacja uzębienia. Zarówno systemowe, jak i miejscowe stosowanie
fluoru jest działaniem o udowodnionej skuteczności przeciwpróchniczej. Najskuteczniejszą
i najtańszą metodą profilaktyki jest fluorowanie wody pitnej. Według dostępnych danych
żadne ujęcie wody pitnej w naszym kraju nie zawiera fluoru w ilości niezbędnej
w profilaktyce próchnicy. Braki te uzupełnić można podając dzieciom od 2 roku życia
preparaty fluoru w postaci tabletek lub kropli. Z dostępnych danych wynika, że i ta metoda
nie jest dostatecznie rozpowszechniona. Ochronne działanie wykazują także preparaty fluoru
stosowane miejscowo w postaci past, żelów, lakierów, laków czy płynów do płukania jamy
ustnej. Dużą skutecznością cechują się działania obejmujące regularne (raz na 6 miesięcy)
lakierowanie zębów w grupie dzieci pomiędzy 6 a 14 rokiem życia, szczególnie tych
o zwiększonym ryzyku próchnicy. Zwiększenie częstości wykonywania zabiegu nie wykazuje
znamiennych korzyści. Także stosowanie laków pokrywających ubytki u dzieci z grupy
ryzyka jest działaniem skutecznym.
Cel główny.
Głównym celem programu jest obniżenie występowania próchnicy zębów wśród dzieci.
Cel szczegółowy.
Cele szczegółowe dotyczą m.in. podniesienia świadomości zdrowotnej młodzieży oraz
rodziców dzieci o najniższym poziomie tej świadomości, zwiększenie odsetka dzieci
i młodzieży ze zdrowym uzębieniem i przyzębiem, obniżenia ciężkości próchnicy u dzieci
i młodzieży wyrażające się zwiększeniem liczby zdrowych zębów u dzieci.
56
Podmioty realizujące program.
Program będzie realizowany przez publiczne i niepubliczne zakłady opieki
zdrowotnej, świadczące usługi w zakresie stomatologii dziecięcej w mieście Krakowie
w latach 2007-2009 roku.
Populacja objęta programem.
Programem objęte zostaną dzieci ze szkół od 6 do 14 lat, będące mieszkańcami Miasta
Krakowa.
Sposób realizacji programu.
Programem objęte zostaną wszystkie dzieci ze szkół zakwalifikowanych
do uczestnictwa w programie. W trakcie jego realizacji odbędą się dwie wizyty w gabinecie
stomatologicznym, na które dzieci udadzą się ze szkoły z opiekunem. Przerwa pomiędzy
I a II wizytą wyniesie 3 - 6 miesięcy.
W trakcie I wizyty zrealizowane zostaną następujące świadczenia:
- ocena stanu uzębienia (obecność zmian próchniczych i wad zgryzu),
- usunięcie bakteryjnej płytki nazębnej jednorazową szczoteczką i gumką,
- lakierowanie zębów lakierem fluorkowym,
- przygotowanie informacji dla rodziców o stanie uzębienia dziecka i zalecanym
sposobie dalszego postępowania (leczenia).
W trakcie II wizyty przeprowadzone zostanie:
lakowanie zębów trzonowych (tylko u dzieci z grupy wysokiego ryzyka),
lakierowanie całych łuków zębowych.
XII Program prewencji raka prostaty:
Opracował:
Profesor Zygmunt Dobrowolski - Konsultant Wojewódzki w dziedzinie
urologii
Przesłanki dla podjęcia programu
Badania przesiewowe w celu wczesnego wykrycia raka stercza są równie ważną
metodą kontroli choroby jak profilaktyka i udoskonalenie diagnostycznych i terapeutycznych
procedur klinicznych. Perspektywy pierwotnej prewencji są ograniczone a większość chorych
prezentujących objawy kliniczne nie rokuje całkowitego wyleczenia. Dostępne dane
pozwalają mieć nadzieję, że badania przesiewowe przyczynią się do zmniejszenia
umieralności z powodu raka prostaty. Rak gruczołu krokowego stanowi 5,4% wszystkich
nowotworów złośliwych u mężczyzn w Polsce i zajmuje trzecie miejsce pod względem
częstości zachorowań po raku płuca i żołądka. Obserwowana jest tendencja do wzrostu liczby
zachorowań na raka stercza – współczynnik zachorowalności na 100000 mieszkańców płci
57
męskiej w roku 1965 wynosił 5,0, w 1975 roku 8,1, w 1989 roku 10,9, 1991 roku 12,2,
w 1999 roku 17,5 mężczyzn. Podobnie jak w przypadku wzrostu częstości zachorowań
obserwowany jest wzrost liczby zgonów z powodu raka stercza – standaryzowany
współczynnik umieralności w roku 1963 wynosił 6,4, w 1975 roku 8,2, w 1989 roku 9,7,
w 1991 roku 10,1, w 1999 roku 12, pomimo rozwoju i doskonalenia metod terapeutycznych.
Częstość zachorowań wzrasta wyraźnie wraz z wiekiem co jest powodem zwiększenia ilości
rozpoznań u mężczyzn powyżej 50 roku życia. Wzrost liczby nowo rejestrowanych
zachorowań w pewnej mierze może być tłumaczony wydłużeniem średniego czasu życia
mężczyzn, doskonaleniem metod rejestracji przypadków zachorowań jak również postępem,
zwłaszcza w okresie ostatnich 20 lat, w zakresie metod diagnostycznych.
Rak gruczołu krokowego we wczesnym okresie rozwoju przebiega na ogół
bezobjawowo. Możliwości wykrycia nowotworu stwarza – w stopniu ograniczonym –
badanie gruczołu krokowego palcem przez odbytnicę (DRE). Istotną wartość w wykryciu
raka gruczołu krokowego ma badanie stężenia w surowicy krwi swoistego antygenu
sterczowego (prostatespecific antigen – PSA). Podwyższone stężenie tego markera – powyżej
2,5ng/ml, przy zastosowaniu wystandaryzowanych metod pomiaru stężenia PSA – i dodatni
wynik badania palpacyjnego są wskazaniem do przeprowadzenia biopsji gruczołu krokowego
pod kontrolą ultrasonografii przezodbytniczej.
Możliwości wyleczenia raka gruczołu krokowego dotyczą tylko chorych, u których
nowotwór został rozpoznany we wczesnej fazie rozwoju, tzn. gdy rak ograniczony jest
do gruczołu krokowego. Radykalne leczenie raka gruczołu krokowego chirurgiczne
(prostatektomia radykalna) względnie napromienianiem (brachyterapia lub radykalna
radioterapia) będzie podjęta u chorych na raka ograniczonego do gruczołu.
Niepokój budzi wzrastająca, pomimo rozwoju i doskonalenia metod terapeutycznych,
liczba zgonów z powodu raka gruczołu krokowego. O ile w 1965 r. standaryzowany wskaźnik
umieralności kształtował się na poziomie 6,4/100 000, to w 1991 r. wynosił on 10,1/100 000
a w 1999 roku 12/100 000. W Polsce raka gruczołu krokowego rozpoznaje się na ogół
zbyt późno. Poprawa tej sytuacji, jak wskazują na to dotychczasowe doświadczenia szeregu
wysoko rozwiniętych krajów, możliwa jest zasadniczo przez wprowadzenie badań
przesiewowych obejmujących oznaczenia stężenia PSA (ewentualnie u wybranych
na podstawie wyników badań stężenia całkowitego PSA) oraz badanie gruczołu krokowego
palcem przez odbytnicę. Istnieją liczne dowody na to, że regularne badania przesiewowe przy
użyciu PSA umożliwiają wykrycie większości guzów zanim staną się one klinicznie jawne
co pozwala na wczesne radykalne leczenie i w efekcie zmniejszenie umieralności z powodu
tej choroby. Jakiekolwiek działania zmierzające do upowszechnienia skriningu o zasięgu
ogólnopolskim muszą być jednak poprzedzone przeprowadzeniem w wybranych regionach
kraju badań u mężczyzn w wieku 50 – 69 lat, którzy stanowią grupę wysokiego ryzyka
zagrożenia nowotworem, i u których w przypadku rozpoznania nowotworu ewentualne
wdrożenie leczenia radykalnego może przyczynić się do wydłużenia życia. Korzyści
wynikające z badań przesiewowych w wymiarze społecznym polegają na zmniejszeniu liczby
zgonów z powodu raka prostaty oraz zredukowaniu nakładów finansowych koniecznych
do leczenia chorych w zaawansowanym stadium choroby.
Cel ogólny programu i cele szczegółowe programu
Głównymi celami programu badań przesiewowych w Krakowie dla wczesnego
wykrywania raka prostaty jest udzielenie odpowiedzi na następujące pytania:
1.
Jaki jest efekt (skutek) badań przesiewowych?
2.
Czy wczesne wykrywanie raka prostaty przynosi wymierne korzyści w kategoriach
rozpoznawania większego odsetka wcześniejszych stadiów choroby i poprawy
58
3.
4.
5.
6.
7.
8.
wskaźników przeżywalności chorych z rozpoznanym rakiem prostaty w stosunku
do grupy porównawczej (referencyjnej), gdzie badania przesiewowe nie są
wykonywane?
Jaki jest efekt badania przesiewowego w stosunku do założonego celu? Założonym
celem badania przesiewowego jest uzyskanie poprawy o 20% wykrywalności
wczesnych stadiów chorobowych w populacji poddanej badaniom przesiewowym
w stosunku do populacji referencyjnej o podobnej strukturze społeczno –
demograficznej i podobnej dostępności do lekarza i badań diagnostycznych?
Jaki jest efekt badań przesiewowych w stosunku do nakładów finansowych?
Jaka jest trafność diagnostyczna (czułość, swoistość, wskaźniki predykcji dodatniej
i ujemnej) badania diagnostycznego per rectum i PSA dla wczesnego wykrywania
raka prostaty?
Jaka jest trafność diagnostyczna (czułość, swoistość, wskaźniki predykcji
dodatniej i ujemnej) badania ultrasonograficznego przezodbytniczego w badaniach
przesiewowych nad rakiem prostaty?
Jaka jest trafność diagnostyczna (czułość, swoistość, wskaźniki predykcji dodatniej
i ujemnej) badania per rectum, PSA w połączeniu z badaniem ultrasonograficznym
przezodbytniczego w badaniach przesiewowych nad rakiem prostaty?
Jaki winien być model badań przesiewowych dla wczesnego wykrywania raka
prostaty w warunkach naszego kraju?
Podmioty realizujące program
W programie mogą uczestniczyć podmioty realizujące świadczenia w zakresie
specjalistycznej opieki zdrowotnej mogące wykonywać diagnostykę w zakresie chorób
gruczołu krokowego:
- zespół lekarzy specjalistów II z urologii
- możliwość wykonania oznaczeń PSAt i PSAf
- możliwość wykonania TRUS
Populacja objęta programem
Badania przesiewowe będą wykonane na terenie miasta Krakowa u mężczyzn
w wieku 50-69 lat.
Szczegółowy sposób realizacji programu
Badania przesiewowe będą wykonane u mężczyzn w wieku 50-69 lat według
metodyki przedstawionej w części projektu dotyczącej metod diagnostycznych.
W pierwszym etapie badania do mężczyzn w wieku 50-69 lat, zostanie wysłany list
informujący o badaniach przesiewowych w kierunku raka prostaty oraz zaproszenie
do udziału w badaniach + broszura informacyjna. Załącznikiem listu będzie krótka ankieta
osobowa zawierająca podstawowe dane osobowe, dane na temat pewnych czynników ryzyka
(np. rodzinne obciążenia chorobami nowotworowymi) oraz pytanie czy osoba zaproszona
do badań wyraża zgodę na wykonanie badań przesiewowych – o których mowa dalej – oraz
jaki termin badania byłby dla niej odpowiedni.
W drugim etapie badania przesiewowego osoby, które wyraziły zgodę na badanie będą
zapraszane do Punktu Badań Przesiewowych, gdzie oprócz wykonania badań
diagnostycznych (per rectum, PSA) zostanie przeprowadzony szczegółowy wywiad
epidemiologiczny o potencjalnych czynnikach ryzyka, stylu życia i sposobie odżywiania
59
respondentów. Szacuje się, że na badanie przesiewowe wyrazi zgodę około 70% populacji
wybranej do badań. Zapadalność na raka prostaty w grupie osób, które odmówiły udziału
w badaniach będzie monitorowana pośrednio (karty zgonu, rejestr nowotworów, rejestry Kasy
Chorych, analiza chorobowości szpitalnej).
Do zadań analizy epidemiologicznej, we współpracy z Katedrą Epidemiologii, należeć
będzie:
-
przygotowanie listy osób wybranych do badań przy współpracy z Wydziałem
Spraw Administracyjnych Urzędu Miasta Krakowa,
założenie bazy danych
zredagowanie, przygotowanie i wysłanie zaproszeń do osób wybranych
do badań wraz z kwestionariuszem skriningowym,
przygotowanie formularzy badania skriningowego,
założenie bazy danych z badań przesiewowych,
wyliczenie współczynników zapadalności, wskaźników struktury rozpoznań
i przeżywalności w grupie badanej i referencyjnej,
udział w końcowej ocenie skuteczności i trafności badania przesiewowego,
W wyniku przeprowadzonych badań przesiewowych osoby przebadane zostaną podzielone
na pięć grup diagnostycznych według ustalonych wcześniej kryteriów:
I.
Bez zmian chorobowych (DRE-, PSA-)
II. Łagodny przerost stercza
III. Prawdopodobny rak prostaty (DRE+, PSA+, TRUS-, HP-) wymagane badania
i nadzór medyczny)
IV. Pewny rak prostaty (wymagane postępowanie lecznicze) HP+.
V. Stany zapalne gruczołu krokowego
Badani zaliczeni do grupy IV będą mieli włączona hormonoterapię i bezzwłocznie
przygotowani do leczenia chirurgicznego. Chorzy ci będą poddawani okresowym badaniom
kontrolnym co 6 miesięcy po wykonaniu zabiegu i podjęciu leczenia.
Badani z grupy III po ustaleniu rozpoznania końcowego poprzez powtórną biopsję
zostaną albo poddani zabiegowi chirurgicznemu (radykalna prostatektomia lub brachyterapia)
albo będą objęci okresowym badaniom kontrolnym co 6 miesięcy.
Badania z grupy I i II zostaną objęci standardowymi badaniami kontrolnymi do 5-ciu lat
od momentu wykonania badania wstępnego.
Na podstawie przeprowadzonych badań przesiewowych zostaną obliczone współczynniki
zapadalności na raka prostaty, zostanie określony stopień zawansowania nowotworu
oraz przeżywalność chorych z rozpoznanym rakiem prostaty. W grupie referencyjnej (brak
badań przesiewowych) zostaną wyliczone współczynniki zapadalności, stopień
zaawansowania nowotworu w chwili zgłoszenia się chorego do lekarza i przeżywalność
chorych na podstawie danych z kart zgonów, danych uzyskanych z NFZ i analizy historii
chorób pacjentów z rozpoznanym rakiem prostaty.
60
XIII Program szczepień ochronnych przeciw grypie mieszkańców
Miasta Krakowa po 65roku życia
Program opiniowany przez:
Dr hab. med. Aleksandra Garlickiego - Konsultanta Wojewódzkiego
w dziedzinie chorób zakaźnych
Głównym celem szczepień ochronnych przeciwko grypie jest zapobieganie
zachorowaniom na grypę, a tym samym zmniejszenie ryzyka ciężkiego przebiegu choroby,
wystąpienia powikłań, redukcja związanej z tym śmiertelności.
We wszystkich rekomendacjach dotyczących ww. szczepień, właśnie grupa osób po 65 roku
życia jest wskazywana na pierwszym miejscu (ostatnio pojawiają się dane wskazujące
na potrzebę immunizacji u osób po 50 roku życia).
Według zaleceń WHO należy zaszczepić do 2010 roku 75% populacji osób po 65 roku życia.
Podsumowując należy stwierdzić, że szczepienia ochronne p/grypie nie tylko zapobiegają
wystąpieniu tej bardzo zaraźliwej i groźnej dla ludzi choroby, szczególnie dla osób starszych,
ale także są najtańszym sposobem ograniczenia związanych z tym kosztów medycznych,
społecznych i ekonomicznych.
XIV Programy autorskie uzupełniające (tzw. mała profilaktyka)
Poza wyżej zaproponowanymi do realizacji programami profilaktycznymi zasadnym
jest, aby część środków finansowych przeznaczyć na tzw. „małą profilaktykę”, która ma
na celu wspieranie innych niż priorytetowe programy prozdrowotne (w tym również
edukacyjne i szkoleniowe) i będzie realizowana jako fakultatywna część Miejskiego
Programu Ochrony i Promocji Zdrowia „Zdrowy Kraków 2007-2009”.
61