UNIWERSYTET JAGIELLOŃSKI COLLEGIUM MEDICUM
WYDZIAŁ LEKARSKI
INSTRUKCJA
DO ĆWICZEŃ Z PATOFIZJOLOGII
„ZABURZENIA UKŁADU AUTONOMICZNEGO
(niewydolność, neuropatia)
oraz
TESTY DIAGNOSTYCZNE UKŁADU AUTONOMICZNEGO”
Katedra Patofizjologii Collegium Medicum UJ
KRAKÓW 2005
PRZYGOTOWANIE TEORETYCZNE
1. WSTĘP
DYSFUNKCJA SERCOWO-NACZYNIOWEGO UKŁADU AUTONOMICZNEGO
Manifestacja kliniczna:
1. Hypotonia ortostatyczna
2. Niska tolerancja wysiłku
3. Autonomiczna dysrefleksja
4. Niewydolność baroreceptorów
5. Ciche niedokrwienie mięśnia sercowego
6. Zawał mięśnia sercowego
7. Zaburzeń rytmu serca
8. Nagła śmierć sercowa.
2. NIEWYDOLNOŚĆ UA
Prosta niewydolność układu autonomicznego (Pure autonomic failure, PAF) jest to
idopatyczny obwodowy proces degeneracji układu autonomicznego, bez objawów zaburzeń
ruchowych.
niski spoczynkowy poziom NA spowodowany degeneracją lub dysfunkcją
sympatycznych neuronów pozazwojowych
brak znamiennego wzrostu poziomu NA po zmianie pozycji ciała (prawidłowo wzrost
100-200%)
77% pacjentów z PAF ma nieprawidłowe parametry HRV w odpowiedzi na głębokie
oddychanie.
91% ma nieprawidłowe Valsalva ratio
Objawy: niedociśnienie ortostatyczne, pęcherz neurogenny, impotencja.
Zanik systemowy (multiple system atrophy, MSA)
Degeneracja prążkowiowo-czarna
Zanik oliwkowo - mostowo – móżdżkowy
Uszkodzenie piramidowe
Objawy: bradykinezja (l-DOPA słaba odpowiedź), objawy móżdżkowe, piramidowe,
niedociśnienie ortostatyczne, impotencja, pęcherz neurogenny.
Parametr
Objawy
PAF
Niedociśnienie ortostatyczne
Przewód pokarmowy
CSN - zajęcie
Neuropatia somatyczna
Progresja
Prognoza
Uszkodzenie
Poziom NA w pozycji
leżącej
Zaparcia
Nie
Nie
Wolno postępujące
Dobra (10-15 lat)
Głownie pozazwojowe
Spadek
MSA
Niedociśnienie ortostatyczne i
pęcherz moczowy, etc.
Rzadko objawy
Tak
14-20%
Szybko postępujące
Zła (4-5 lat)
Przedzwojowe (centralne)
Norma
Zaburzenia układu autonomicznego:
• Obwodowe
– uogólnione dysautonomie (pandysautonomie)
– miejscowe dysautonomie: -naczyniowo-sercowe
-wydzielania potu
2
-przewodu pokarmowego
-układu moczowo-płciowego
• Ośrodkowe - integracji UA
– emocjonalne
– regulacji temperatury
– przyjmowania pokarmu
– gospodarki wodno – elektrolitowej
– ośrodkowe układu rozrodczego
– zaburzenia świadomości
3. NEUROPATIA OBWODOWA:
Dotyczy drobnych, niezmienilizownych włókien nerwowych
• Czuciowa, ruchowa, autonomiczna
• Uogólniona, ogniskowa, wieloogniskowa
Neuropatia czuciowa:
Ostra
Podostra, przewlekła
Cukrzyca
Zatrucia
Mocznica
Zespół Sjogrena
Niedobory B1, B6, B12, niacyna
Amyloidoza
HIV
Trąd
I. Leki
II. Krioglobulinemia
Neuropatia ruchowa:
zespół Guillaina – Barre,
cukrzyca,
porfirie,
zatrucia ołowiem,
przeciwciała gangliozydowe GM,
Neuropatia autonomiczna:
zespół Guillana – Barre,
porfiria,
cukrzyca,
dysautonomia rodzinna,
amyloidoza
4. 0 Patogeneza neuropatii cukrzycowej (NC)
NEUROPATIA AUTONOMICZNEGO UKŁADU NERWOWEGO W CUKRZYCY:
Obecnie uważa się, że dotyczy 40% chorych na cukrzycę typu I i II rozpoczyna się we
wczesnym okresie cukrzycy i powoli postępuje.
Patomechanizm powstawania: związany głównie ze zmianami metabolicznymi w przebiegu
choroby.
w przypadku hiperglikemii i wobec braku lub niedoboru insuliny – przemiana glukozy
wchodzi na szlak poliolowy - cukier ulega przemianie do sorbitolu i fruktozy.
Nadmierne wytwarzanie sorbitolu prowadzi do uszkodzenia komórek Schwanna jak i
wypustek osiowych
upośledzenie biosyntezy mioinozytolu w nerwach – powoduje to przenikanie wody do
neurocyta i jego wypustek, upośledzając jego czynność oraz powodując zwyrodnienie.
Klinika:
1. Serce:
- zwiększenie spoczynkowej częstości skurczów serca
3
2.
-
hipotonia ortostatyczna
brak zmian częstości skurczów serca zależnych od pobudzenia nerwu błędnego.
nieprawidłowa odpowiedź z baroreceptorów.
Krążenie obwodowe:
nieprawidłowe naczynioruchowe odczyny na leki zmieniające napięcie naczyń, zmiany
temperatury.
- nieprawidłowe pocenie się
3. Układ pokarmowy:
- przełyk – osłabienie siły perystaltycznego obkurczania i zmniejszenie napięcia dolnego
zwieracza przełyku.
- żołądek – hipotonia żołądka i opóźnienie jego opróżniania
- atonia pęcherzyka żółciowego
- biegunka
4. Układ moczowo – płciowy:
- utrata czucia pęcherza
- impotencja
- brak czucia jądrowego
5. Inne:
- zmiany odruchów źrenic
- neurogenne, nagłe zatrzymanie czynności układu krążenia i oddychania
- utrata odczuwania hipoglikemii.
4.1 Ogólna charakterystyka neuropatii cukrzycowej:
1.
Prawdopodobieństwo NC wzrasta z wiekiem i czasem trwania cukrzycy
2.
NC jest heterogenna: czuciowa i czuciowo-ruchowa
3.
Najwcześniej uszkodzona odpowiedź przewodu pokarmowego (polipeptyd
trzustkowy) po insulinie
4.
Hipotensja ortostatyczna (10 - 30% wszystkich chorych)
5.
Wysiłek: obniżony pułap tlenowy zwiększenie HR i spadek ciśnienia.
6.
Duże ryzyko chorób sercowo-naczyniowych „cichy zawał”, wydłużenie odstępu
QT.
7.
NC objawia się początkowo zaburzeniami czynnościowymi. Uszkodzenie
odruchów aksonalnych stopy.
9.
Nadwrażliwość odnerwieniowa z nadmierną odpowiedzią naczynioskurczową
występuje u 20% chorych z NC
10.
Zaburzenie ruchomości źrenic są częstym objawem NC
11.
Gastropareza lub biegunki występują u 20-30% chorych z NC.
12.
Zaleganie, nie trzymanie moczu i zakażenia w układu moczowego mogą
prowadzić do mocznicy.
13.
Objawem NC jest również impotencja.
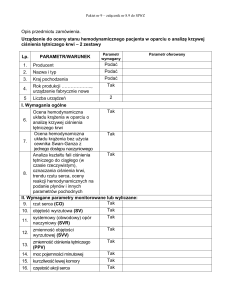
5.0 PODSTAWOWE PRÓBY SERCOWO – NACZYNIOWE
Metodą z wyboru w ocenie neuropatii sercowego układu autonomicznego jest badanie
odruchów sercowo - naczyniowych. Początkowo ich użycie było ograniczone do diagnostyki
dysautonomii w cukrzycy, ale obecnie metoda ta używana jest we wszystkich schorzeniach, w
których podejrzewamy zaburzenie lub uszkodzenie układu autonomicznego. To proste,
nieinwazyjne badanie odruchowych reakcji krążeniowych pozwala pośrednio ocenić funkcję
układu autonomicznego.
Istotnym kryterium w wyborze testów jest ich nieinwazyjność, prostota wykonania,
powtarzalność wyników oraz możliwość różnicowania zmian patologicznych i
4
fizjologicznych. Testami oceniającymi odruchy sercowo-naczyniowe spełniającymi te
kryteria są:
1. Zmiana częstości rytmu serca w odpowiedzi na głębokie oddychanie (Deep Breathing
Test, DB), próbę Valsalvy (Valsalva manouver, VM) i zmianę pozycji ciała (Tilt Up Test,
TUT).
2. Ocena zmian ciśnienia tętniczego krwi w odpowiedzi na zmianę pozycji (Tilt Up Test,
TUT) oraz izometryczny skurcz mięśni dłoni (Isometric Hand Grip Test, IHG).
5.1 Test głębokiego oddychania – Deep Breathing test (DB)
Jest najprostszym i najczęściej używanym testem układu autonomicznego badającym
głównie komponentę przywspółczulną unerwienia autonomicznego.
W warunkach prawidłowych częstość akcji serca wykazuje zmienność o charakterze
sinusoidy zależną od oddychania. Wzrost HR zaczyna się w czasie pierwszej sekundy
wdechu, maksymalne przyśpieszenie następuje około trzeciej sekundy przed szczytem
wdechu, a osiąga największy spadek w szóstej sekundzie od rozpoczęcia wydechu. W ten
sposób bada się zarówno błędne hamowanie jak i pobudzenie. Największa zmienność HR
występuje przy częstości sześciu oddechów na minutę. Kontrola HR w tym teście zależy
głównie od unerwienia przywspółczulnego serca. Do obserwacji wpływów błędnych na serce
konieczne jest utrzymanie pewnego napięcia nerwu błędnego, dlatego wynik tego testu można
interpretować, wtedy gdy częstość akcji serca nie przekracza 100 uderzeń/min. Obniżenie
oddechowej niemiarowości zatokowej jest bardzo często pierwszym objawem autonomicznej
neuropatii u chorych na cukrzycę, u których brak objawów charakterystycznych.
Porównanie zmiany częstości akcji serca podczas głębokiego oddychania (6 oddechów/min) u
zdrowego badanego oraz u chorego z neuropatią cukrzycową.
5.2 Próba Valsalvy – Valsalva Maneuver (VM)
Jest testem, który bardzo dobrze ocenia integrację pomiędzy tętniczymi i sercowopłucnymi odruchami z baroreceptorów. Odruch ten obejmuje nagły, krótkotrwały wzrost
ciśnienia wewnątrz klatki piersiowej oraz w jamie brzusznej spowodowany wysiłkiem
(natężonym wydechem).
Pomimo, że ta próba układu autonomicznego jest stosunkowo prosta (wydech przy
zamkniętej głośni przez okres 10-20 sekund), to aktywuje szereg mechanizmów
hemodynamicznych, których ocena jest trudna.
5
Osoba badana, po uprzednim odpoczynku, wykonuje wydech powietrza do ustnika
manometru przez okres 15 sekund, powodujący podwyższenie słupa rtęci do wartości 40 mm
Hg. Podczas całej próby konieczna jest stała rejestracja EKG oraz ciśnienia tętniczego.
W czasie próby występują zmiany ciśnienia śródpiersiowego oraz ciśnienia żylnego.
Powoduje to wystąpienie 4 następujących po sobie charakterystycznych faz.
Prawidłowe fazy w przebiegu próby Valsalvy.
Faza I gwałtowny wzrost ciśnienia w klatce piersiowej i w jamie brzusznej powoduje
mechaniczną kompresję aorty, skutkiem, czego jest krótkotrwały wzrost ciśnienia tętniczego
przez okres 2-3 sekund i odruchowy spadek HR.
W fazie II gdy wydech jest kontynuowany, spada powrót żylny, co powoduje zmniejszenie
rzutu serca i tachykardię, spowodowaną przez zmniejszenie wpływu nerwu błędnego na serce.
Ciśnienie tętnicze krwi początkowo spada a następnie spadek zostaje zahamowany poprzez
wzrost TPR, który jest wynikiem odśrodkowej aktywacji sympatycznej oraz wzrostu poziomu
noradrenaliny w osoczu.
Faza III odruchu zachodzi po koniec wydechu: spadek ciśnienia śródpiersiowego powoduje
dalszy spadek rzutu serca i ciśnienia tętniczego wskutek poszerzenia łożyska naczyń płucnych
i wzrostu ich pojemności z odruchowym wzrostem HR przez okres 3-4 uderzeń.
W fazie IV odruchu po zakończeniu wydechu, występuje odruchowy wzrost ciśnienia
tętniczego. Powrót żylny oraz rzut serca powracają do normy dzięki zwiększonemu oporowi
obwodowemu spowodowanemu spadkiem ciśnienia w fazie II. Powoduje to odruchową
bradykardię i rozszerzenie naczyń obwodowych, co przywraca zmiany hemodynamiczne do
wartości prawidłowych.
W odpowiedzi na test ocenia się wskaźnik próby Valsalvy. Jest to stosunek
najdłuższego odstępu R-R w trakcie IV fazy do najkrótszego w fazie II lub III próby oraz
zmiany ciśnienia w poszczególnych fazach testu.
6
Wadą próby jest to, że pomiar ciśnienia tętniczego za pomocą sfigmomanometru
rtęciowego metodą osłuchową zaburza mechanizmy odruchowe. Konieczny jest ciągły,
nieinwazyjny np. pletyzmograficzny pomiar ciśnienia tętniczego (np. aparatem Finapres,
Ohmeda). Koszty zakupu takiej aparatury są jednak bardzo wysokie, a wykorzystanie do
oceny odruchu jedynie zmian częstości akcji serca obniża jego wartość badawczą. Z tych
powodów nie wykonywano tej próby w przeprowadzonej ocenie układu autonomicznego w
kardiologicznym zespole X.
5.3 Izometryczny skurcz mięśni dłoni – Isometric hand grip test (IHG)
Izometryczny skurcz mięśni dłoni jest prostym, specyficznym, czułym, powtarzalnym
i nieinwazyjnym testem oceniającym funkcję układu sympatycznego z dobrze poznaną drogą
odruchową. Izometryczny wysiłek pobudza somatyczno-sympatyczne odruchy, które
powodują wzrost częstości akcji serca, ciśnienia tętniczego skurczowego i rozkurczowego,
rzutu serca, kurczliwości lewej komory, oporu obwodowego, poziomu katecholamin w
osoczu oraz aktywności nerwów sympatycznych w mięśniach (MSNA). Wzrost ciśnienia
tętniczego oraz częstości rytmu serca jest proporcjonalne do izometrycznego skurczu
wyrażonego jako procent skurczu maksymalnego, nie zależą od napięcia całkowitego oraz
masy zaaktywowanych mięśni. W odpowiedzi na skurcz mięśni dłoni dochodzi do wzrostu
ciśnienia rozkurczowego. Test wykonujemy przez okres 5 minut, ściskając dynamometr z siłą
30% maksymalnej siły, jaką osiąga indywidualny badany. Ciśnienie mierzone jest w każdej
minucie testu. Jako czynnika stymulującego używa się 30% maksymalnej siły skurczu dłoni.
Wysiłek ten jest zbliżony do dźwigania 15-20 kilogramowej torby w jednej ręce. Taka
stymulacja układu autonomicznego powoduje adekwatną odruchową odpowiedź
sympatyczną. Znaczna grupa badanych zgłasza dyskomfort oraz zmęczenie po 3 minucie
testu, ale prawie wszyscy są w stanie kontynuować skurcz przez 5 minut. W badaniu
określamy różnicę między ciśnieniem po zakończeniu skurczu a ciśnieniem przed
rozpoczęciem testu.
Patogeneza pobudzenia
izometryczny.
układu sercowo-naczyniowego
w odpowiedzi
na wysiłek
7
5.4 Test zmiany pozycji ciała – Tilt Up Test (TUT)
Test pionizacji polega na wykorzystaniu sił grawitacji w czasie przyjmowania biernie
pozycji stojącej, w wyniku czego dochodzi do centralnej hipowolemii i odbarczenia
baroreceptorów.
Zmiany hemodynamiczne przy zmianie pozycji ciała.
W czasie tej próby około 700 ml krwi gromadzi się w naczyniach pojemnościowych i
prowadzi do aktywacji krążeniowo-sercowych mechanizmów wyrównawczych.
Najważniejszą rolę w tych reakcjach odgrywa aktywowany przez baroreceptory
ośrodkowy układ współczulny przez wpływ na właściwości chrono- i inotropowe serca oraz
obwodowe naczynia oporowe łożyska naczyń mięśniowych i trzewnych. Odbiciem wpływów
autonomicznych na serce jest gwałtowny wzrost częstości akcji serca w 3 i 12 sekundzie od
momentu pionizacji z względną bradykardią w 20 sekundzie i następowym wzrostem
częstości. Zmiany te wyraża stosunek 30/15, iloraz najdłuższego odstępu R-R około 30
uderzenia serca po pionizacji do najkrótszego odstępu R-R przy 15 skurczu serca.
Zmiany ciśnienia i częstości akcji serca podczas pierwszych 30 sekund od pionizacji w
zależności od wieku: (a) u 14 letniego chłopca, (b) u 30 – letniego mężczyzny, (c) u 65
letniego mężczyzny.
8
Współczynnik ten jest czułym wskaźnikiem czynności unerwienia błędnego serca.
Centralna modulacja odruchów naczyniowo-sercowych zależy od jąder pasma samotnego,
które mają połączenia z podwzgórzem, układem limbicznym, tworem siatkowatym oraz
jądrami układu autonomicznego. Integracja odruchów stresu ortostatycznego odbywa się na
wielu poziomach centralnego systemu nerwowego, co czyni je szczególnie wrażliwym na
zmiany neurodegeneracyjne. W ocenie układu autonomicznego istotne są zmiany ciśnienia
tętniczego w odpowiedzi na stres ortostatyczny zależny od aktywacji współczulnego
unerwienia naczyń oporowych i hamowania aktywności nerwu błędnego. Przy zmianie
pozycji ciała z leżącej na stojącą występuje szybki wzrost HR z następowym zwolnieniem,
którego częstość jest większa niż w pozycji leżącej. W warunkach prawidłowych HR jest
maksymalna około 15 uderzenia po zmianie pozycji ciała, a względna bradykardia trwa do 30
skurczu serca.
Utrzymanie ciśnienia tętniczego przy biernej zmianie pozycji ciała z leżącej na stojącą
zależy od zwiększonego powrotu żylnego z krążenia trzewnego. Droga dośrodkowa tego
odruchu zależy od aktywacji baroreceptorów tętniczych, który spowodowany jest spadkiem
wypełnienia oraz ciśnienia w układzie tętniczym. Drogą odśrodkową tego odruchu jak jest
aktywacja pozazwojowych włókien współczulnych, głównie krążenia trzewnego.
Badania farmakologiczne potwierdziły przewodzenie odruchu przez układ
autonomiczny. Dożylne podanie atropiny powoduje niewielki wzrost HR w czasie pierwszych
30 sekund po zmianie pozycji ciała. Dowodzi to również udziału układu przywspółczulnego
w odpowiedzi hemodynamicznej.
Test pionizacji wykorzystywany jest w kardiologii do diagnostyki chorych z
omdleniami, po wykluczeniu omdleń pochodzenia sercowego, nadwrażliwości zatoki tętnicy
szyjnej, omdleń ortostatycznych, neurologicznych, psychiatrycznych i metabolicznych.
Rekomendowany czas trwania próby wynosi 45 minut przy kącie pionizacji do 60 o. W ww.
ćwiczeniach wykorzystano standardy podane przez American Neurology Society dotyczące
testu pionizacji ze względu na cel badania, którym jest ocena prostych odruchów
adaptacyjnych sercowo-naczyniowych w ciągu pierwszych 5 minut od momentu zmiany
pozycji ciała.
6.0 METODYKA WYKONANIA TESTÓW SERCOWO-NACZYNIOWYCH
UKŁADU AUTONOMICZNEGO
Wszystkie badania powinny być przeprowadzone w standardowych warunkach w
godzinach rannych (pomiędzy godziną 8.00 a 10.00), w spokojnej i relaksującej atmosferze
oraz po 12 godzinach bez posiłku. Osoby badane są dokładnie poinformowane o przebiegu
każdego testu, przez okres 72 godzin przed badaniem ich stan kliniczny był stabilny, nie
spożywały kawy, nie wykonywały ciężkich wysiłków fizycznych ani nie przyjmowały leków
wpływających na aktywność układu autonomicznego.
6.1 TEST GŁĘBOKIEGO ODDYCHANIA (DB)
- zapis EKG w pozycji leżącej
- oddychanie 6 oddechów na minutę 5 sekund wdech, 5 sekund wydech
Parametry do oceny:
∆ I – E tzn. różnicę pomiędzy maksymalną częstością akcji serca podczas wdechu a
minimalną podczas wydechu
Stosunek E/I - wskaźnika wydechowo-wdechowego: stosunek najdłuższego odcinka RR
(wydech) do najkrótszego RR (wdech)
Wskaźniki analizy częstotliwościowej i widmowej HRV podczas głębokiego oddychania
(mRR, SDNN, TP, VLF, LF, HF, LF/HF).
9
6.2 PRÓBA VALSALVY
a. Zapis EKG przed próbą.
b. Przez 15 sekund wydech z siłą 40-50 mmHg na manometrze. Cały czas zapis EKG.
c. Pomiar CTK zaraz po zakończeniu próby.
Norma wskaźnik Valsalvy > 1.21 (najdłuższy odstęp RR po próbie do najkrótszego podczas
próby).
6.3 TEST HAND-GRIP
a. 3 krotny pomiar maksymalnego ściśnięcia dłoni na dynamometrze, z tego średnia i
obliczenie 30% maksymalnego wysiłku.
b. CTK przed testem
c. 5 min wyciskanie 30% maksymalnego uścisku.
d. Pomiar CTK podczas testu w 3 i 5 min testu.
e. CTK zaraz po zakończeniu testu.
f. CTK po 5 min od zakończenia testu.
Parametry do oceny:
∆ CTKroz – zmiana ciśnienia rozkurczowego w odpowiedzi na izometryczny skurcz
mięśni dłoni
6.4 PIONIZACJA:
a. 5 min spoczynku w pozycji leżącej – pomiar CTK i tętna.
b. Pionizacja do 60 stopni na 5 min – pomiar CTK i tętna.
c. Powrót i pomiar CTK i tętna.
d. Ciągły pomiar ciśnienia tętniczego
Parametry do oceny:
Przyśpieszenie częstości rytmu serca w odpowiedzi na pionizację (HR w pierwszych 15
sekundach po uzyskaniu zmiany pozycji do 60o)
Stosunek 30/15 - stosunek między najdłuższym odstępem R-R około 30 uderzenia serca
do najkrótszego odstępu R-R około 15 uderzenia po pionizacji ciała,
∆CTK – zmiana ciśnienia skurczowego i rozkurczowego w odpowiedzi na pionizację
Parametry analizy czasowej i częstotliwościowej HRV (mRR, SDNN, TP, VLF, LF, HF,
LF/HF) przed i po teście.
Praktyczne obliczenie: HR = 60 000 ms/RR,
10
Prawidłowe, graniczne i nieprawidłowe wartości parametrów testów układu autonomicznego
wg. J. Ewinga.
TEST
Norma
Graniczne
Nieprawidłowe
Valsalva test
(wskaźnik Valsalvy)
≥1.2
N/A
≤1.2
Δ I-E w odpowiedzi na DB
≥15 cykl/min
11–14 cykl/min
≤10 cykl/min
Stosunek E/I w DB
≥1.21
N/A
<1.21
Stosunek 30/15 w odpowiedzi na
≥1.04
TUT
1.01 – 1.03
≤1.0
CTK w odpowiedzi na TUT (spadek
≤10 mm Hg
CTKsk)
11 – 29 mm Hg
>30 mm Hg
Isometric hand grip test (wzrost
≥16 mm Hg
CTKroz)
11 – 15 mm Hg
≤10 mm Hg
7.0 ZNACZENIE KLINICZNE TESTÓW UKŁADU AUTONOMICZNEGO
1. Nieinwazyjne, proste, przyłóżkowe metody oceny aktywności układu autonomicznego
2. Ocena polineuropatii cukrzycowej – diagnostyka, ocena progresji zmian.
3. Rokowanie w zawale serca.
4. Zmiany w chorobie niedokrwiennej serca.
5. Ocena zaburzeń układu autonomicznego u alkoholików.
6. Zaburzenia w przewlekłych chorobach wątroby.
7. Nadciśnienie pierwotne.
8. Bateria testów Ewinga stanowi bazę naukowo-badawczą w ocenie dysfunkcji układu
autonomicznego u chorych z: kardiologicznym zespołem X, chorobie Parkinsona,
zespołem jelita nadwrażliwego, zaburzeń czucia trzewnego, dyspepsji czynnościowej itp.
11