T E R A P I A
Dr n. med.
Anna ZaleskaŻmijewska
Prof. dr hab. n. med.
Jerzy Szaflik
Katedra i Klinika Okulistyki
II Wydziału Lekarskiego
AM w Warszawie
Samodzielny Publiczny
Kliniczny Szpital
Okulistyczny
Kierownik:
Prof. dr hab. n. med.
Jerzy Szaflik
Objawy i leczenie
alergii narządu wzroku
Ocular allergies: symptoms and treatment
S U M M A R Y
Allergies are now said to be a civilization disease.Their number is still growing and growing especially in well
developed, industrial countries. Ocular allergic disorders manifest mainly as inflammatory reactions of conjunctiva
and/or cornea. It has been said that about 25% people suffer from allergic conjunctivitis. The conjunctiva
is the commonest place of allergic response because of its location and specific role in immune responses.
The commonest type of ocular allergy is seasonal allergic conjunctivitis (SAC). Pathophysiology, signs and symptoms
and treatment of ocullar allergies are discussed.
...............................
Narastający problem zapadalności na choroby alergiczne różnych narządów w krajach wysokouprzemysłowionych sprawił, że są one dziś uważane za choroby cywilizacyjne. Możliwość
jednoczesnego występowania objawów ze strony kilku układów stanowi niekiedy trudny problem
diagnostyczny. Narząd wzroku może być miejscem ostrych i przewlekłych schorzeń alergicznych.
Objawy alergii ze strony oka pojawiają się szybko i zwykle są dokuczliwe dla pacjenta. Spojówka
to najczęstsze miejsce odczynu alergicznego ze względu na bezpośredni kontakt z alergenami
środowiska zewnętrznego i specyficzną funkcję w odpowiedzi immunologicznej. W pracy przedstawiono podział kliniczny, objawy alergicznych zapaleń spojówek oraz możliwości leczenia.
A
lergie dotyczące różnych narządów są często
spotykanymi schorzeniami w praktyce lekarza klinicysty. U części pacjentów objawy mogą dotyczyć
kilku układów, co może sprawiać trudności diagnostyczne.
Powszechność problemu alergii spowodowała, że obecnie
uważa się ją za chorobę społeczną. Zdarza się, że różnorodność i niespecyficzność dolegliwości ze strony narządu
wzroku, przy stwierdzonych już innych cechach alergii może
wręcz odwrócić uwagę od problemu alergii ocznej u danego
pacjenta.
Alergia to reakcja nadwrażliwości zainicjowana przez
mechanizmy immunologiczne lub będące osobniczo zmienną nieprawidłową reakcją na różnorodne bodźce o niejasnym patomechanizmie. Do tej drugiej grupy nadwrażliwości
należą nieprawidłowe reakcje na niektóre leki czy pokarmy,
bodźce mechaniczne czy fizykalne.
Choroby alergiczne występują u około 25% populacji,
a alergiczne zapalenie spojówek jest najczęstszym schorzeniem, zwłaszcza u dzieci i osób młodych (9).
Pierwsze statystyki próbujące ocenić problem alergii
ocznej niezależnie od alergii nosa datują się na lata 90.
Według Bielorego alergia oczna dotyczy, w zależności od
regionu, 5-22% populacji, a z tego połowa to przypadki
sezonowego alergicznego zapalenia spojówek (SAC) (9).
Najczęściej oczna manifestacja alergii towarzyszy schorzeniom innych narządów, występujących na tym podłożu,
10
ALERGIA 2/2006
takich jak: alergiczny nieżyt nosa, atopowe zapalenie skóry,
pyłkowica czy astma oskrzelowa. Przyjmuje się, że ok. 30 %
wszystkich alergii ma swój początek właśnie w gałce ocznej (7).
W części schorzeń alergicznych spojówek stwierdzamy jedynie produkcję przeciwciał IgE we łzach i błonach
śluzowych powierzchni gałki ocznej.
Narząd wzroku, podobnie jak i inne narządy może być
miejscem zarówno ostrych jak i przewlekłych schorzeń alergicznych. Objawy alergii ze strony oka są szybkie i zwykle
dokuczliwe dla pacjenta. Spojówka jest najczęstszym miejscem odczynu alergicznego, ze względu na jej bezpośredni
kontakt z alergenami środowiska zewnętrznego (10).
Reakcje alergiczne mogą przebiegać z udziałem przeciwciał lub komórek zapalnych. W większości schorzeń
alergicznych są to przeciwciał klasy IgE, rzadziej IgG. IgE
zależna reakcja jest najlepiej poznana i to ona odpowiada
za objawy SAC i PAC. Reakcje typu II, III, IV, czyli cytotoksyczne występują najczęściej przy nadwrażliwości na leki,
środki dezynfekcyjne, czy chemiczne.
W przypadku SAC objawy oczne u większości osób
współwystępują z sezonowym alergicznym nieżytem nosa
(ANN) mogą też nawet o kilka lat, wyprzedzać objawy ANN.
Trudniejsze diagnostycznie są przewlekłe postacie zapaleń spojówek o podłożu alergicznym. Ze względu na mno-
T E R A P I A
gość różnych dolegliwości oraz nakładanie się innych przewlekłych schorzeń gałki ocznej, przede wszystkim zespołu
suchego oka, pacjenci są leczeni niewłaściwie.
Długotrwałe stosowanie nieodpowiednich leków
może prowadzić do pogorszenia stanu miejscowego
i dodatkowej reakcji alergicznej, np. na środki konserwujące zawarte w kroplach. Zbyt częste i długotrwałe stosowanie preparatów steroidowych może też powodować
skutki uboczne, tj. mętnienie soczewki, jaskrę wtórną, czy
aktywację procesów infekcji wirusowych.
W chwili obecnej duży nacisk kładzie się na diagnostykę
różnicową tzw. „czerwonego oka”.
Cały czas istnieje również spór między alergologami
a okulistami o to, które z przyczyn czerwonego oka jest
najczęstsze: alergiczne zapalenie spojówek czy zespół
suchego oka.
Niestety coraz częściej nie jesteśmy w stanie rozdzielić
tych dwóch jednostek chorobowych. Narzucane szkodliwe
warunki pracy biurowej, w sztucznym oświetleniu i klimatyzowanych pomieszczeniach oraz zbyt długa praca z bliska,
zwłaszcza przy monitorze komputerowym może powodować
nasilenie objawów alergii ocznej i rozwój tzw. „oka biurowego”.
W zespole suchego oka zachodzi specyficzny cykl
zmian rogówkowych i spojówkowych. Zwiększeniu ulega
osmolarność łez i koncentracja toksyn we łzach. Wykazano,
że zmniejszona jest gęstość komórek kubkowych spojówki
oraz uszkadzane są komórki macierzyste rąbka rogówki.
Jednocześnie stwierdza się podwyższone stężenia mediatorów zapalnych, tj. cytokin i leukotrienów we łzach. Powyższe
zmiany w składzie łez i funkcjach powierzchni gałki ocznej
mogą prowadzić do rozwoju zmian neurotroficznych (1).
W badaniach na zwierzętach wykazano, że w sztucznie
wywołanym zespole suchego oka dochodzi do apoptozy
komórek nabłonka spojówki. Stąd też coraz większe znaczenie przypisuje się reakcjom zapalnym w rozwoju objawów
suchego oka.
Wykazano, że wczesne zachorowanie na atopowe
alergiczne zapalenie spojówek i rogówki wiąże się ze
znamiennie częstszym występowaniem zespołu suchego
oka w życiu dorosłym.
Stwierdza się u tych osób znacznie większe uszkodzenie
komórek nabłonka spojówki i rogówki. Ma to związek z przewlekłym stanem zapalnym na powierzchni gałki ocznej (12).
Wydaje się, że problem alergii ocznych i zespołu suchego oka są coraz częściej ze sobą połączone. Przewlekłe
narażenie na występowanie objawów suchego oka lub podłoże immunologiczne jego występowania powodują stałe
uszkadzanie komórek nabłonka spojówki oraz stymulację
odpowiedzi zapalnej. W rezultacie taka długotrwała sytuacja
może prowadzić do rozwoju alergicznych zmian w spojówkach, nawet u wcześniej zdrowych osób.
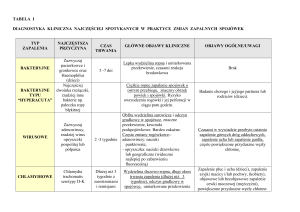
Podział kliniczny
Istnieje wiele podziałów alergicznych schorzeń oczu.
Obowiązujący jest podział na reakcję IgE zależne i IgE niezależne. Najczęściej jednak stosowanym podziałem jest
podział kliniczny.
Wyróżnia się w nim:
- sezonowe alergiczne zapalenie spojówek (SAC)
- przewlekłe alergiczne zapalenie spojówek (PAC)
- ostre alergiczne zapalenie spojówek (AAC)
- wiosenne zapalenie spojówki i rogówki (VKC)
- atopowe zapalenie spojówki i rogówki (AKC)
- olbrzymiobrodawkowe zapalenie spojówek (GPC)
- kontaktowe zapalenie skóry, spojówek i rogówki
(CKC)
Bogate unaczynienie spojówki powoduje szybkie występowanie objawów zapalenia po kontakcie z alergenem.
Spojówka ma własny system odpornościowy. W nabłonku
i w blaszce właściwej spojówki rozproszone są limfocyty
CD8 i CD4. Komórki tuczne niezbędne do wywołania I typu
reakcji immunologicznej zlokalizowane są obficie w tkance
łącznej spojówki.
Wiosenne zapalenie spojówki i rogówki (VKC) oraz
atopowe zapalenie spojówki i rogówki (AKC) atakując
rogówkę, mogą mieć następstwa zagrażające widzeniu.
Mechanizm alergicznego zapalenia spojówek
Ostre alergiczne zapalenie spojówek (AAC).
Jedynie oczna manifestacja IgE zależnej reakcji alergicznej może mieć miejsce, gdy do worka spojówkowego dostanie się duża liczba alergenów, zwłaszcza u osoby nie podejrzewającej u siebie alergii. Jest to ostre alergiczne zapalenie
spojówek (acute allergic conjunctivitis-AAC). W większości
przypadków jest to ostry objaw uczulenia na pyłki traw lub
zarodniki grzybów.
AAC charakteryzuje się nagłym i szybko narastającym świądem, obrzękiem powiek i spojówek, łzawieniem. Zwykle ulega samoograniczeniu i nie wymaga
leczenia. Może występować zarówno u osób z atopią
jak i u osób bez predyspozycji do odczynów alergicznych. Najczęściej pojawia się u dzieci.
Sezonowe alergiczne zapalenie spojówek (SAC)
Najczęstszą postacią alergicznych zapaleń spojówek
jest sezonowe alergiczne zapalenie – SAC. Stanowi ono
od 25% do 50% wszystkich przypadków alergii ocznej. Jest
to reakcja nadwrażliwości IgE zależna. Początki choroby
pojawiają się zwykle w okresie pokwitania lub nieco wcześniej i mogą występować rodzinnie. Czynnikami odpowiedzialnymi za wystąpienie objawów SAC są pyłki roślin roznoszone przez wiatr. Objawy występują krótko po kontakcie
z alergenem i ustępują stosunkowo szybko, maksymalnie
do miesiąca od ekspozycji na alergen. W ok. 40% przypadków objawom SAC towarzyszy też sezonowy alergiczny nieżyt nosa (ANN).
2/2006 ALERGIA
11
T E R A P I A
Przewlekłe, całoroczne alergiczne zapalenie spojówek
(PAC)
Występuje znacznie rzadziej niż SAC. Częstość jego
występowania ocenia się na 0,3% do 1%., ale uważa się
też, że często pozostaje ono nierozpoznane. Najczęściej
ujawnia się w dzieciństwie, przed 5 rokiem życia, często
współistnieje z innymi chorobami alergicznymi, np. astmą
oskrzelową. Przyczyną objawów w PAC są obecne w powietrzu alergeny, przede wszystkim wydzieliny kurzu domowego, sierść i ślina zwierząt domowych, pleśnie wewnątrzdomowe, chwasty. Alergeny stymulują reakcję nadwrażliwości
IgE zależną. U dzieci jedynymi objawami może być świąd
oczu, ciągłe pocieranie nosa, trudności w oddychaniu przez
nos. Okresowo w czasie nasilenia objawów alergii może
dołączać się obrzęk powiek, przekrwienie spojówek i łzawienie. Objawy zapalenia spojówek utrzymują się co najmniej
1 miesiąc, zwykle przewlekle, z okresami zaostrzeń jesienią
i zimą.
Mechanizm mechaniczno-alergiczny zapalenia
spojówek
Stałe drażnienie spojówki powiekowej może wywołać
reakcję o mechanizmie mechaniczno- alergicznym.
Do tego typu schorzeń jatrogennych należą:
- Olbrzymiobrodawkowe zapalenie spojówek (giant
papillary conjunctivitis- GPC)
- Kontaktowe zapalenie skóry powiek i spojówek (contact blepharoconjunctivitis- CKC)
- Górne rąbkowe zapalenie spojówki i rogówki ( superior limbic keratoconjunctivitis- SLK)
- Powierzchowne punktowate zapalenie rogówki
(superficial punctate keratitis- SPK)
Najczęstszymi „ciałami obcymi „ drażniącymi spojówkę są:
- soczewki kontaktowe
- szwy chirurgiczne
- protezy oczne
- nierówności powierzchni gałki ocznej, np. pęcherzyki filtracyjne po operacjach przetokowych, keratopatia
pęcherzowa, keratopatia taśmowata, guzki spojówkowe
i rogówkowe.
Olbrzymiobrodawkowe zapalenie spojówek (GPC)
W mechanizmie powstawania GPC biorą udział komórki
tuczne i limfocyty T. Powtarzające się urazy ułatwiają wejście
antygenu, zarówno z filmu łzowego jak i z soczewki kontaktowej. Dodatkowo sam uraz na drodze mechanicznej wywołuje degranulację komórek tucznych. Połączenie degranulacji mastocytów i uwolnienie z nich mediatorów, z obecnością
komórek zapalnych w zrębie tkanki limfatycznej spojówki
rozpoczyna proces tworzenia brodawek.
Brodawki składają się z pogrubiałej istoty właściwej spojówki wypełnionej limfocytami i komórkami plazmatycznymi.
Liczba brodawek waha się od 1 do kilkuset. Duża ich liczba
może nawet powodować opadanie powieki górnej. Zmiany
te pojawiają się zwykle po 1,5- 2 lat od rozpoczęcia noszenia
miękkich soczewek kontaktowych. Przy soczewkach twardych lub protezach objawy mogą wystąpić nawet po 9- 11
12
ALERGIA 2/2006
latach, a przy drażnieniu przez końcówki szwów po 6 tygodniach do 15 miesięcy.
Objawy podmiotowe GPC to: świąd, łzawienie,
pieczenie, uczucie ciała obcego, zaburzenia widzenia.
Objawy przedmiotowe to : biała wydzielina w worku
spojówkowym po przebudzeniu, brodawki na spojówce
powiekowej, zwłaszcza w obrębie tarczki górnej, przekrwienie i obrzęk spojówki powiekowej i gałkowej.
Spośród grupy osób z nietolerancją soczewek kontaktowych rekrutują się pacjenci chętni do laserowej korekcji wady
wzroku. Wykazano również, iż obecność choroby alergicznej
zwiększa ponad pięciokrotnie ryzyko wczesnych powikłań
po LASIKU. Dlatego też istotna jest profilaktyka okołooperacyjna lekami antyhistaminowymi w tej grupie pacjentów.
Pozwala ona zmniejszyć ryzyko powikłań do 0,59.
Kontaktowe zapalenie skóry powiek i spojówek (CKC)
Istnieją dwa typy kontaktowego zapalenia skóry powiek
i spojówki (contact blepharoconjunctivitis): w wyniku procesu mechanicznego- 2/3 przypadków, oraz w wyniku procesu
alergicznego- 1/3 przypadków. Jest to opóźniona reakcja
nadwrażliwości, z udziałem uczulonych limfocytów T, np.
w odpowiedzi na zewnętrzne czynniki, takie jak: leki okulistyczne lub środki kosmetyczne.
Najczęściej uczulają leki:
- aminoglikozydy (neomycyna, gentamycyna)
- leki przeciwzapalne
- fenylefryna
- środki do pielęgnacji soczewek kontaktowych
- leki znieczulające (nowokaina, alkaina, lignokaina)
- sulfonamidy
- leki przeciwjaskrowe, np. inhibitory anhydrazy węglanowej
- leki przeciwalergiczne
- środki konserwujące stosowane w kroplach- przede
wszystkim chlorek benzalkonium
Zmiany występują w momencie pojawienia się alergenu
i ustępują po jego eliminacji. Zmiany w obrazie klinicznym
są bardzo podobne w obu typach i właściwie nie do odróżnienia. Dotyczą cienkiej skóry powiek i błony śluzowej spojówek.
Objawy CKC to: zaczerwienienie, łuszczenie się,
maceracja, a nawet owrzodzenia powiek i ich brzegów,
reakcja brodawkowa i grudkowa w spojówce, czasami
objawy ze strony rogówki- punktowata epiteliopatia
lub w ciężkich zaniedbanych przypadkach zapalenie
rogówki.
Górne rąbkowe zapalenie spojówki i rogówki (SLK)
Górne rąbkowe zapalenie spojówki i rogówki (superior
limbic keratoconjunctivitis- SLK) jest przewlekłym procesem zapalnym prowadzący do tworzenia się mikrołuszczki
w obrębie spojówki powiekowej i spojówki tarczki górnej.
Może być wynikiem niedotlenienia przy przewlekły noszeniu
Sztuczne �zy
bez �rodków
konserwuj�cych
HydrABAK
®
chlorek sodu 0,9%
Wyp�ukiwanie alergenów
z worka spojówkowego
HyABAK®
hialuronian sodu 0,15%
Objawy suchego oka
o du�ym nasileniu
FilmABAK®
poliwinylopirolidon 2% + elektrolity
Objawy suchego oka
bezpieczny – bez konserwantów
2 miesi�ce terapii
325 dawek
Wytwórca: Laboratoires Théa, Clermont-Ferrand, Francja
Informacji naukowej udziela: Pharm Supply Théa, ul. Marconich 2/9, 02-954 Warszawa, tel./fax: 022 642 33 31, 022 642 87 77
T E R A P I A
miękkich soczewek kontaktowych, ale najczęściej jest wynikiem alergii na tiomersal, obecny w płynach konserwujących
soczewki kontaktowe.
Objawy SLK to: uczucie ciała obcego, pieczenie, łzawienie, światłowstręt.
W badaniu przedmiotowym stwierdzamy : obrzęk,
zaczerwienienie i pogrubienie spojówki tarczki górnej
i spojówki gałkowej, zwłaszcza w jej części górnej,
cechy stanu zapalnego przy rąbku rogówki. Często
objawy są obuoczne i niesymetryczne.
Dwoma chorobami alergicznymi oczu potencjalnie zagrażającymi widzeniu są: wiosenne zapalenie spojówki i rogówki (VKC) i atopowe zapalenie spojówki i rogówki (AKC).
Wiosenne zapalenie spojówki i rogówki (VKC)
Zaczyna się zwykle przed 10 rokiem życia i ok. 3 razy
częściej dotyka chłopców. Wywiad rodzinny w kierunku atopii
występuje u 2/3 chorych, a u ¾ współistnieją z VKC inne choroby atopowe. Jest to reakcja nadwrażliwości IgE niezależna.
W patogenezie VKC biorą udział I i IV typ reakcji alergicznej.
VKC jest związana z niespecyficzną proliferacją i aktywacją
limfocytów Th2 uwalniających cytokiny IL-3, IL-4 i IL- 5.
Charakterystyczny w obrazie klinicznym VKC jest
przerost brodawek spojówki tarczki górnej (typ powiekowy), pogrubiała spojówka o wyglądzie guzków śluzowych z plamkami Trantasa przy rąbku rogówki (typ rąbkowy). W obu typach VKC może dochodzić do uszkodzenia rogówki począwszy od drobnych punktowatych
ubytków do owrzodzeń czy blizn podnabłonkowych.
Atopowe zapalenie spojówek i rogówki (AKC)
Jest oczną manifestacją uogólnionej nadwrażliwości.
Jest chorobą przewlekłą, z epizodami zaostrzeń, dotyczącą głównie młodych mężczyzn. W AKC dominuje aktywacja
spojówkowych limfocytów CD4+, produkujących cytokiny
IL-2 i INF-γ.
Objawy AKC ze strony narządu wzroku obejmują:
zapalenie brzegów powiek i skóry powiek, z jej maceracją oraz zmiany zapalne spojówek, z reakcją brodawkową. W długotrwałym przebiegu choroby może
dochodzić do spłycenia załamków, głównie powieki
dolnej, i powstania zrostów między spojówką powiekową i gałkową. Najgroźniejszym powikłaniem AKC są
owrzodzenia rogówki, mogące prowadzić do trwałego
jej zmętnienia i unaczynienia. Zmianami współistniejącymi z AKC mogą być: stożek rogówki, zaćma podtorebkowa przednia i tylna oraz odwarstwienie siatkówki.
W wielu przypadkach alergiczne zapalenia spojówek,
zwłaszcza te nie sezonowe, powodują znaczne utrudnienia
w pracy i życiu codziennym pacjentów, narażając ich na długotrwałe przyjmowanie miejscowe, a nawet i ogólne leków
i częste wizyty u specjalistów.
W przypadku sezonowego zapalenia spojówek diagnoza z reguły nie sprawia trudności. Pacjenci zgłaszają
obok objawów ocznych najczęściej także objawy nieżytu
błony śluzowej nosa i/ lub ze strony układu oddechowego.
Trudniejsze diagnostycznie są przewlekłe postacie zapaleń
spojówek o podłożu alergicznym.
Leczenie
We wszystkich alergicznych chorobach oczu istotna dla
skuteczności leczenia jest maksymalna izolacja pacjenta od
czynnika uczulającego.
Oprócz unikania alergenów pierwszymi krokami w leczeniu alergii są też : stosowanie zimnych okładów (zmniejszających przekrwienie) i preparaty sztucznych łez ( wypłukiwanie alergenów z worka spojówkowego, leczenie objawów
suchego oka).
W specyficznym leczeniu miejscowym główną rolę
odgrywają preparaty antyhistaminowe, specyficznie blokujące receptor H1. Obecnie na rynku farmaceutycznym
obecne są preparaty: olopatadyna, emedastyna, ketotifen..
Emedastyna wpływa również hamująco na chemotaksję
eozynofili. Leki blokujące receptor H1 powinny być stosowane w momencie wystąpienia pełnoobjawowej alergii
ocznej. Najczęściej stosuje się je łącznie ze stabilizatorami
komórek tucznych. Preparaty stabilizujące błonę komórkową mastocytów zapobiegają wystąpieniu objawów alergii,
a w momencie już jej rozwinięcia zmniejszają stężenie uwalnianych mediatorów reakcji zapalnej. Powinny być stosowane przewlekle, co najmniej z dwumiesięcznym wyprzedzeniem wystąpienia objawów alergii ocznej. Zaliczamy do nich
preparaty kromoglikanu dwusodowego: 2% i 4% oraz nowe
leki: lodoksamid, który dodatkowo hamuje też chemotaksję
eozynofili i olopatadyna, połączenie blokera rec. H1 i stabilizatora komórek tucznych.
Stosowane do niedawna bardzo powszechnie przez
lekarzy okulistów i lubiane przez pacjentów leki obkurczające naczynia krwionośne obecnie nie są zalecane,
a nawet ich działanie uważa się za wręcz szkodliwe dla
przebiegu ocznej alergii.
W leczeniu AKC i VKC zastosowanie znajdują również
leki przeciwzapalne: niesteroidowe leki przeciwzapalne, steroidy czy nawet leczenie immunosupresyjne miejscowe lub
w ciężkich przypadkach ogólne- cyklosporyną A.
We wszystkich przypadkach alergii ocznej szeroko stosowane są też preparaty sztucznych łez i płukanie worka
spojówkowego w celu zmniejszenia stężenia alergenów.
Najczęściej stosowane leczenie zespołu suchego oka,
czyli preparaty sztucznych łez, jest leczeniem paliatywnym,
uwalniającym od objawów choroby jedynie na krótki okres
i wymagającym ciągłego stosowania.
Obecnie dostępne są preparaty w postaci kropli, żeli
i kropli tworzących na powierzchni gałki ocznej żel:
• Krople do oczu mogą być pochodnymi następujących
substancji
- alkoholu poliwinylowego
- hydroksypropylometylocelulozy (HPMC)
- hydroksypropylometylocelulozy (HPMC) + dekstranu
- kwasu hialuronowego
- poliwidonów
• Żele do oczu to karbomer- kwas poliakrylowy.
- Nowością są krople do oczu tworzące żel- HP Guar,
glikol polietylenowy, glikol polipropylenowy.
Idealny preparat sztucznych łez to roztwór izotoniczny o pH od 6,5 – do 7,6 oraz składzie jonowym, osmo2/2006 ALERGIA
15
T E R A P I A
larności i lepkości fizjologicznie dobranych do istniejących w naturalnych łzach, wykazujący wyraźne
działanie mukomimetyczne. Substancja konserwująca
powinna być nieobecna lub nie wykazywać działań toksycznych.
Duże nadzieje dla pacjentów z silnymi dolegliwościami alergicznymi wiąże się również z immunoterapią specyficzną. Stwierdzono poprawę stanu miejscowego u 70%
pacjentów z SAC przy stosowaniu 3 letniej terapii odczulania
przedsezonowego. Po roku odczulania obserwowano już
spadek reaktywności spojówek w prowokacyjnym teście
dospojówkowym.
Niestety w wielu przypadkach alergii ocznych nie jest
możliwe dokładne oznaczenie alergenów, nie mówiąc już
o ich eliminacji ze środowiska chorego. Dlatego pacjenci
skazani są na przewlekłe leczenie zachowawcze.
Przewlekłe stosowanie ogólnych leków antyhistaminowych może również wywierać niekorzystny wpływ
na stan miejscowy powierzchni gałki ocznej, powodując
objawy zespołu suchego oka.
Piśmiennictwo
1. Abelson M.B. Schaefer K. Conjunctivitis of allergic origin: clinical presentation and differential diagnosis. Surv. Ophthalmol., 1993; 38, suppl. 115-132 2.
Allansmith M.R. et al. Giant papillary conjunctivitis in contact lens wearers. Am. J. Ophthalmol., 1997; 83: 697. 3. Bartkowiak- Emeryk M., Toczołowski J.
Metody diagnostyczne w alergicznych chorobach oczu. Okulistyka 2001; Maj numer specjalny: 8-13. 4. Bielory L. The itchy red eye. Am. Acad. Allergy, Asthma
& Immunology, 55th Annual Meeting, 1999, UCB Edition. Conversations, 1999, 7, 5-8. 5. Bonini S. Ghinelli E The early and late phase of the ocular allergic
reaction. Acta Ophthalmol. Scand. 2000; 78: 41-42. 6. Buczyłko K. Rzut oka na alergię jako problem społeczny i interdyscyplinarny. Okulistyka 2000; 4: 3-8.
7. Czajkowski J. Alergiczne choroby oczu Górnicki Wydawnictwo Medyczne; Wrocław 2003. 8. Goś R. Hadław- Durska K. Goś A. Farmakologia alergicznych
chorób oczu. Okulistyka 2001; numer specjalny Maj: 25-28. 9. Groblewska A., Czajkowski J. Choroby alergiczne oczu Okulistyka, 1999; 4: 63-66. 10. Kański
J. Okulistyka kliniczna. Urban & Partner Wrocław 1997. 11. Katelaris C.H. Giant papillary conjunctivitis- a review. Acta Ophthalmol. Scand., 1999; 77: 17-20 12.
Onguchi T, Dogru M., Okada N., Kato NA., Takana M., Takano Y., Fukagawa K., Shimazaki J., Tsubota K., Fujishima H. The impact of the onset time of atopic
keratoconjunctivitis on the tear functionn and ocular surface findings. Am J Ophthalmol 2006; 14: 569- 71
Piśmiennictwo ze str. 33
1. Jarosz M,Dzieniszewski J:Alergia pokarmowa;PZWL 2004,42-7. 2. Moneret VD;Modification of allergenicity linked to food technologies;Allerg.Immunol.1998;30:913. 3. Lee YH;Food-processing approaches to altering allergenic potential of milk-based formula;J.Pediatr.1992;121;547-50. 4. Wal JM;Structure and function
of milk allergens;Allergy ;2001;56:35-8. 5. Host A,Koletzko B,Dreborg S i wsp; Dietary produkts used in infants for treatment and prevention of food allergy;Arch.Dis.
Child;1999;81:80-4. 6. American Academy of Pediatrics, Section on Breastfeeding.Breastfeeding and the use of human milk;Pediatrics;2005;115;496-506. 7. WHO
/ World Health Organisation /; Expert consultation on the optimal duration of exclusive breast-feeding. Conclusions and Recommendations. Geneva,28-30 March
2001. 8. Host A.Cow’s milk protein allergy and intolerance in infancy.Some clinical, epidemiological and immunological aspects .Pediatr.Allergy Immunol.1994;5
(suppl.5): 1-36. 9. American Academy of Paediatrics Committee on Nutrition .Hypoallergic Infant Formulas.Pediatrics;1989;83;1068-9. 10. de Boissieu D,Materazzo
P. i wsp;Allergy to extensively hydrolysed cow milk proteins in infants.Identyfication and treatment with amino-acid base formula.J.Pediatr.1998;131;744-7. 11. Ziegler
EE,Fomon SF;Lactose enhances mineral absorption in infancy; J.Pediatr.Gastroenteral.Nutr;1983;2;288-94. 12. Stanowisko konsultanta krajowego w dziedzinie
pediatrii I zespołu ekspertów w sprawie stosowania hydrolizatów białkowych w leczeniu alergii pokarmowej;Standardy Medyczne nr.1;styczeń 2001. 13. Kaczmarski
M,Cudowska B,Wasilewska J; Najczęstsze pytania dotyczące profilaktyki i leczenia dietetycznego alergii pokarmowej;Nutricia;luty,2003. 14. American Academy
of Pediatrics Committee on Nutrition. Soi protein – based formulas: recommendation for use in infants feeding.Pediatrics;1998;101;148-153.
Piśmiennictwo ze str. 36
1. Wojciechowska U., Didkowska J., Tarkowski W., Zatoński W. Nowotwory złośliwe w Polsce w 2003 roku. Centrum Onkologii, Warszawa 2005; 9-103. 2. Spitz
M.R., Wu X., Mills G. Integrative epidemiology: from risk assessment to outcome prediction. JCO 2005; 23: 267-275. 3. Koh H.K., Geller A.C. Cancer prevention:
preventing tobacco-related cancers. W: Cancer. Principles & practice of oncology, 7th edition, red. DeVita V.T.Jr., Hellman S., Rosenberg S.A., 2005; 7: 493-505.
4. Lerman C., Berrettini W. Elucidating the role of genetic factors in smoking behavior and nicotine dependence. Am J Med Genet 2003; 118B: 48-54. 5. Swan
G.E., Hudmon K.S., Jack L.M. Environmental and genetic determinants of tobacco use: methodology for a multidisciplinary, longitudinal family-based investigation. Cancer Epidemiol Biomarkers Prev 2003; 12: 994-1005. 6. Xu C., Rao Y.S., Xu B. An in vivo pilot study characterizing the new CYPA2A6*7, *8, and *10
alleles. Biochem Biophys Res Commun 2002; 290: 318-324. 7. Yoshida R., Nakajima M., Watanabe Y. Genetic polymorphisms in human CYP2A6 gene causing
impaired nicotine metabolism. Br J Clin Pharmacol 2002; 54: 511-517. 8. Tyndale R.F., Pianezza M.L., Sellers E.M. A common genetic defect in nicotine metabolism
decreases dependence and lowers cigarette consumption. Nicotine Tob Res 1999; 1: S63-S67. 9. Pianezza M.L., Sellers E.M., Tyndale R.F. Nicotine metabolism
defect reduces smoking. Nature 1998; 393: 750-757. 10. Rao Y., Hoffmann E., Zia M. Duplications and defects in the CYP2A6 gene: identification, genotyping,
and in vivo effects on smoking. Mol Pharmacol 2000; 58: 747-755. 11. Gu D.F., Hinks L.J., Morton N.E. The use of long PCR to confirm three common alleles at
the CYP2A6 locus and the relationship between genotype and smoking habit. Ann Hum Genet 2000; 64: 383-390. 12. Ariyoshi N., Miyamoto M., Umetsu Y. Genetic
polymorphism of CYP2A6 gene and tobacco-induced lung cancer risk in male smokers. Cancer Epidemiol Biomarkers Prev 2002; 11: 890-894. 13. Miyamoto M.,
Umetsu Y., Dosaka-Akita H. CYP2A6 gene deletion reduces susceptibility to lung cancer. Biochem Biophys Res Commun 1999: 261: 658-660. 14. Tyndale R., Sellers
E.M. Variable CYP2A6-mediated nicotine metabolism alters smoking behavior and risk. Drug Metab Dispos 2001; 29: 548-552. 15. Strange R.C., Spiteri M. A.,
Ramachandran S. Glutathione S-transferase family of enzymes. Mutat Res 2001; 482: 21-26. 16. Houlston R.S. Glutatione S-transferase M1 status and lung cancer:
A-meta-analysis. Cancer Epidemiol Biomarkers Prev 1999; 6: 733-743. 17. Ryberg D., Skaug V., Hewer A. Genotypes of glutathione transferase M1 and P1 and their
significance for lung DNA adduct levels and cancer risk. Carcinogenesis 1997; 18: 1285-1289. 18. Spinola M., Meyer P., Kammer S., Falvella S., Braun A. Association
of the PDCD5 locus with lung cancer risk and prognosis in smokers. JCO 2006; 24: 1672-1678. 19. Takeuchi H., Saoo K., Yokohira M., Rennert G. Epidemiology
rationale for multiagent chemoprevention. American Society of Clinical Oncology Educational Book 2005; 126-128. 20. Dannenberg A.J., Lippman S.M., Mann J.R.,
Subbaramaiah K., DuBois R.N. Cyclooxygenase-2 and epidermal growth factor receptor: pharmacologic targets for chemoprevention. JCO 2005; 23: 254-266.
Piśmiennictwo ze str. 54
1. Burney PGJ, Chinn S, Rona RJ. Has the prevalence of asthma increased in children? Evidence from the national study of health and growth 1973-1986. BMJ
1990; 300; 1306-1310. 2. Shaw RA i wsp. Increasing asthma prevalence in a rural New Zeland adolescent population. Arch Dis Child 1990; 65; 1319-1323. 3. Aberg
N, Hesselmar B, Aberg B i wsp. Increase of asthma, allergic rhinitis and eczema in Swedish schoolchildren between 1979-1991. Clin Exp Allergy 1995; 25; 815-819.
4. Burr ML i wsp. Changes in asthma prevalence: two surveys 15 years apart. Arch Dis Child 1989: 64; 1452-1456. 5. Devenny A i wsp. Respiratory symptoms
and atopy in Aberdeen questionnaire studies of a defined school population over 35 years. BMJ 2004: 329; 489-490. 6. Światowa strategia rozpoznawania, leczenia
i prewencji astmy. Report NHLBI/WHO. Publikacja nr 02-3569. Med Prakt 2002; wydanie specjalne, 6; 1-181. 7. Rudnik J. Epidemiologia chorób układu oddechowego. W: Rudnik J, Hanicka M (red.): Ostre i przewlekłe choroby układu oddechowego u dzieci PZWL, Warszawa 1987; 11-23. 8. Arbak P, Bilgin C, Balbay O i wsp.
Respiratory symptoms and peak expiratory flow rates among furniture-decoration students”. Ann Agric Environ Med 2004; 11: 13-7. 9. Vermeulen R, Heederik D,
Kromhout H i wsp. Respiratory symptoms and occupation: a cross-sectional study of the general population. Environ Health. 2002; 9: 5-9. 10. Zock JP, Sunyer J,
Kogevinas M i wp. Occupation, chronic bronchitis, and lung function in young adults. An international study. Am J Respir Crit Care Med 2001: 163; 1572-1577.
11. Seńczuk W. Toksykologia. PZWL, Warszawa 1990; 25-250. 12. Emeryk A, Czerwińska-Pawluk I, Bartkowiak-Emeryk M. Badanie spirometryczne u dzieci. GSK
Pharmaceuticals S.A. Warszawa, 2002; 5-26. 13. Marek K, Andrzejak R. Choroby zawodowe. PZWL, Warszawa 2001; 32-54. 14. Rejner P. Podstawy Ekotoksykologii.
Wydawnictwo Ekoinżynieria, Lublin 1997; 1-120. 15. Grudzień-Szymanek E.: Proste pomiary wydolności układu oddechowego u młodzieży narażonej na działanie
szkodliwych czynników zawodowych w szkole. Praca magisterska Akademia Medyczna w Lublinie, 2005. 16. Milanowski J, Krysińska-Traczyk E, Skórska G i wsp.
Wpływ pyłu drzewnego na układ oddechowy. Badania lekarskie pracowników zakładów meblarskich. Pneumonol Alergol Pol 1996; 64: supl.1, 32-37. 17. Liebhart J.
Które z atrybutów „zachodniego stylu życia” można obwinić za wzrost zachorowań na astmę oskrzelową?. Alergia Astma Immunologia 2000; 5: 89-92.
16
ALERGIA 2/2006