Farmakoterapia
Leczenie guzków tarczycy
wstrzyknięciami etanolu
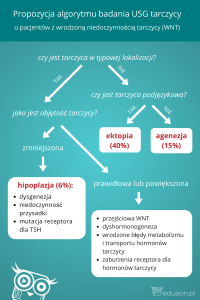
Nieprawidłowe struktury w tarczycy, w tym guzki, są widoczne w USG, co stwierdza się u ponad 50% kobiet, rzadziej u mężczyzn. W większości przypadków są to zaburzenia o niewielkim znaczeniu chorobowym.
W zależności od wyglądu zmian w USG
określa się je jako:
• normoechogeniczne;
• hipoechogeniczne;
• hiperechogeniczne;
• niejednorodne – składające się z obszarów o różnej echogeniczności.
W USG można się pokusić o zidentyfikowanie obecności płynu (jako strefy bezechowej), dlatego spotykamy opisy zmian
torbielowatych (płynowych, cyst) i litotorbielowatych (częściowo płynowych).
Obiegowy podział wynika z innego badania (obecnie rzadziej wykonywanego)
– scyntygrafii tarczycy. W zależności od
wychwytu jodu w tym badaniu opisuje się guzki jako gorące, ciepłe, zimne
i obojętne. W przypadku dużych guzków,
sięgających do klatki piersiowej, pomocne jest badanie RTG – pozwala ono ocenić rozległość zmian i przemieszczenie/
ucisk tchawicy. W niektórych przypadkach, chcąc uzyskać jeszcze dokładniejsze informacje o badanych zmianach,
wykonuje się tomografię komputerową
(TK) lub rezonans magnetyczny (MRI).
Zazwyczaj guzki, poza tym, że są, w niczym nie przeszkadzają i niczemu nie
zagrażają. Jednak duże guzki mogą
dawać objawy uciskowe, a także produkować hormony tarczycy poza kontrolą
organizmu – takie zmiany nazywamy
autonomicznymi. Jeżeli produkują hormony tarczycy w nadmiarze i wywołują
jej nadczynność, nazywane są toksycznymi (jeżeli nie wychwytują jodu więcej
niż otaczająca tkanka – obojętnymi).
Należy jednak pamiętać, że guzek tarczycy może być nowotworem złośliwym
(w ok. 4% przypadków lub mniej). Podej10
rzenie choroby nowotworowej można
powziąć na podstawie USG – za podejrzane uchodzą guzki hipoechogeniczne, z nieregularną (tzn. widoczną,
ale falistą lub zygzakowatą) granicą,
z mikrozwapnieniami, „sztywne” w badaniu elastograficznym, „grubsze niż
szersze”. Badanie USG umożliwia także
identyfikację zmian o minimalnym albo
żadnym ryzyku nowotworu złośliwego.
Metoda leczenia (bądź zaniechanie
leczenia) guzków tarczycy zależy od
charakteru zmian. Jedną z nich jest wykonywanie wstrzyknięć etanolu 70% do
guzka tarczycy. Powoduje to denaturację tkanki guzka, co prowadzi do jego
znacznego zmniejszenia i zaprzestania
produkcji hormonów. Takie działanie zapobiega też wzrostowi guzka tarczycy
w przyszłości. Zabieg ten wykonuje się
pod kontrolą ultrasonograficzną. Nie
jest on jednorazowy – powtarza się go
kilkakrotnie w zależności od objętości
guzka. Uciążliwością dla chorego może
być bolesność w trakcie i po zabiegu
– dlatego w przypadku braku przeciwwskazań stosuje się tzw. premedykację
typową dla drobnych zabiegów chirurgicznych i diagnostycznych znoszącą
ból i odczucie lęku.
Wstrzyknięcia etanolu można wykonywać u pacjentów z pojedynczym
guzkiem tarczycy lub tzw. guzkiem
dominującym – gdy w tarczycy istnieje wiele guzków, ale jeden z nich wielkością znacznie przewyższa pozostałe.
W innych przypadkach kwalifikacja
jest indywidualna, ale nie powinno się
w ten sposób leczyć pacjentów z tzw.
wieloguzkowym przerostem tarczycy –
gdy cały narząd składa się z licznych
guzków podobnej wielkości.
Leczenie przezskórnymi wstrzyknięciami etanolu obecnie uważane jest
za skuteczne u 70–80% pacjentów.
Zazwyczaj nie ma potrzeby przewlekłego podawania hormonów tarczycy
po leczeniu. Przy pomocy wstrzyknięć
etanolu nie można leczyć nowotworów
złośliwych tarczycy, dlatego przed leczeniem konieczne jest ich wykluczenie.
Wstrzyknięcia etanolu nie mogą spowodować procesów złośliwych – etanol nie
znajduje się na liście czynników, które
podane miejscowo wywołują proces złośliwy, według Międzynarodowej Agencji
Badań nad Rakiem – IARC (www.iarc.fr).
Do innych metod leczenia zmian w tarczycy należą:
• podawanie sztucznych hormonów
tarczycy – metoda jest bardzo mało
skuteczna, a uciążliwa – zmniejszenie
wielkości guzków tarczycy osiąga się
u 17% pacjentów, jeżeli stosowane
są umiarkowane i nieszkodliwe dawki leków, a do 40%, jeżeli podaje się
dawkę wywołującą podkliniczną (bezobjawową) nadczynność tarczycy;
• leczenie operacyjne – jest to sposób
skuteczny, ale jak każdy zabieg operacyjny – obciążający; do nawrotów (odrostu) dochodzi u ok. 40% pacjentów
w ciągu 20 lat od leczenia. Zazwyczaj
po leczeniu konieczna jest substytucja hormonów tarczycy w zastępstwie
usuniętego narządu;
• leczenie przy pomocy radiojodu (J131)
– pierwiastka promieniotwórczego wychwytywanego przez tarczycę i niszczącego ją. Metoda uznawana jest za
najskuteczniejszą. Niestety w przypadku leczenia guzków tzw. obojętnych
– niewychwytujących intensywnie
jodu – potrzebna jest duża dawka
izotopu, co wiąże się z małą dostępnością leczenia i czasową izolacją
pacjenta po leczeniu. Zazwyczaj po
terapii konieczne jest stałe przyjmowanie (substytucja) hormonów tarczycy
w zastępstwie zniszczonego narządu.
(źródło: portal www.endokrynologia.net)